跗骨窦入路与外侧“L”形入路治疗跟骨骨折的优劣差异
杨炎彬 李 刚 杨皓然
珠海高新技术产业开发区人民医院,广东珠海 519085
跟骨骨折[1]是临床最常见的跗骨骨折,多因高处坠落,足跟着地受垂直撞击所致,而近年来交通事故也增加了此类骨折的发病率[2]。跟骨骨折可分为SandersⅠ、Ⅱ、Ⅲ、Ⅳ型,其中SandersⅡ、Ⅲ型跟骨骨折需采用切开复位内固定手术治疗[3],传统的外侧“L”形入路治疗虽然具有骨折暴露充分,操作便利等特点,但是并发症较多,因此,微创手术跗骨窦入路逐渐得到应用[4-5]。本研究通过回顾性研究来比较跗骨窦入路与外侧“L”形入路治疗跟骨骨折的优劣差异。
1 资料与方法
1.1 一般资料
选取我院2015年2月~2017年2月收治的SandersⅡ、Ⅲ型跟骨骨折患者52例,按照手术方式分为观察组和对照组,每组26例。对照组男14例,女12例,年龄24~58岁,平均(36.5±5.6)岁,高处坠落伤17例,交通事故伤9例,骨折Sanders分型:Ⅱ型18足,Ⅲ型8足;实验组男16例,女10例,年龄23~59岁,平均(35.2±6.4)岁,高处坠落伤20例,交通事故伤6例,骨折Sanders分型:Ⅱ型20足,Ⅲ型6足。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 纳入与排除标准
纳入标准:(1)年龄18~60岁;(2)单侧闭合性骨折(SandersⅡ、Ⅲ型);(3)无合并其他骨折及创伤。排除标准:(1)陈旧、开放性及病理性骨折;(2)合并糖尿病;(3)有足踝关节手术病史;(4)有软组织感染或皮肤疾病。
1.3 治疗方法
术前均对患者行跟骨轴侧位X射线及CT重建检查,患者入院后采用冰敷、患肢抬高、静脉滴注脱水药物等方法进行消肿治疗,待皮纹征出现后进行手术。观察组采用跗骨窦入路法进行手术,具体方法为:采用硬膜外麻醉,患者取健侧卧位。麻醉充分后,于患者外踝跗骨窦处,做4~5cm切口,切口大致与足底平行。逐层切开皮肤及筋膜层,至骨折端暴露。使用斯氏针撬拨骨折块复位调整跟骨高度及纠正内翻畸形。经X射线透视确认复位后,选用大小合适的钢板置入跟骨外侧皮下,留置负压引流管。对照组采用外侧“L”形入路法进行手术,具体方法为:采用硬膜外麻醉,患者取健侧卧位。麻醉充分后,在跟骨外侧采用“L”型切口,切口直达骨面,将全层皮瓣掀起来,利用斯氏针对骨块进行撬拨,辅以克氏针临时固定,恢复跟骨的高度及关节的平整度,经X射线透视确认无误后,选择合适的钢板进行固定,逐层缝合皮瓣,留置负压引流管。两组患者术后均给予常规非甾体药物进行止痛,抬高患肢30°,术后24h内给予抗生素预防性治疗,术后48h内根据患者情况拔除引流管,术后3d复查X射线。鼓励患者术后早期进行功能锻炼,以主动活动为主,可以适当辅助仪器被动活动。术后9~12周严禁患者负重,待影像学检查确认骨折部位骨性愈合后方可负重。
1.4 观察指标
术后12个月随访期间观察记录两组患者术后跟骨恢复情况,主要评价指标包括美国骨科足与踝关节协会(american orthopaedic foot and ankle society,AOFAS)评 分[6]、Maryland足 部 功 能 评分(maryland foot score)[7]以及疼痛视觉模拟评分(visual analogue scale,VAS)[8]、跟骨结节关节角(Böhler角)及跟骨交叉角(gissane角)、并发症(皮肤浅表感染、皮缘坏死、腓肠神经损伤、骨折畸形愈合)[9]。AOFAS评分和Maryland[10-11]足部功能评分的总分均为100分,分数越高说明足部功能恢复的越好,VAS评分来评估患者术后的疼痛缓解情况,VAS的总分为10分,分数越高说明患者疼痛程度越高[12]。
1.5 统计学分析
所有数据经统计学软件SPSS 22.0进行分析。计量资料以()表示,采用t检验。计数资料以百分数表示,采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者术后12个月临床评价结果比较
术后12个月随访时,观察组和对照组在AOFAS评分、Maryland足部功能评分以及VAS评分比较,差异无统计学意义(P>0.05)。见表1。
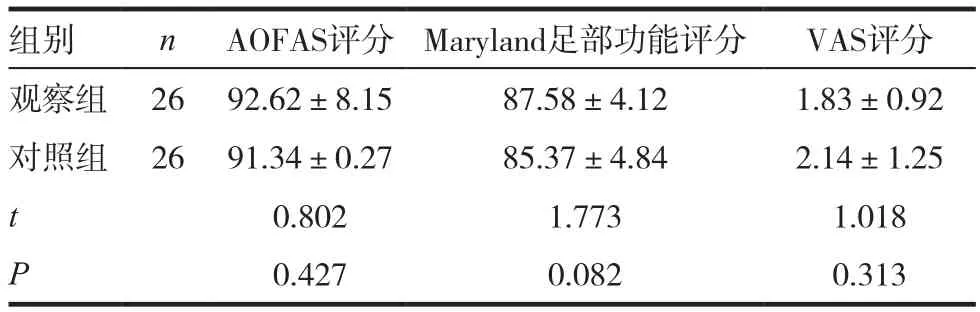
表1 两组患者术后12个月随访时临床评价比较(x ± s,分)
2.2 两组患者影像学测量结果比较
两组患者术后12个月随访时的影像学Böhler角和Gissane角均优于术前,差异有统计学意义(P<0.05);两组之间Böhler角和Gissane比较,差异无统计学意义(P>0.05)。见表2。
2.3 两组患者术后并发症发生情况比较
观察组术后并发症总发生率低于对照组(3.85% vs 34.62%,P<0.05),其中观察组皮肤浅表感染率和皮缘坏死率较对照组低(0 vs 15.38%,0 vs 19.23%,P<0.05);两组在腓肠神经损伤和骨折畸形愈合方面差异无统计学意义(P>0.05)。见表3。
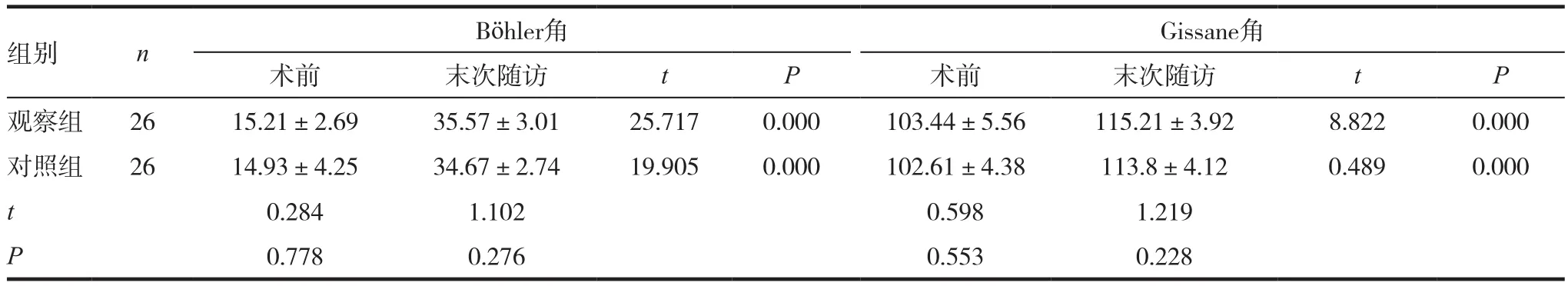
表2 两组患者影像学测量结果比较(x ± s,°)
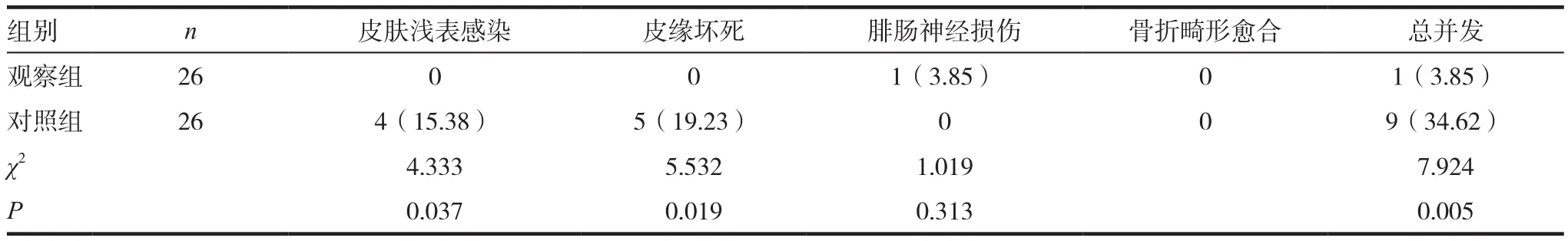
表3 两组患者术后并发症发生情况的比较[n(%)]
3 讨论
近年来,随着临床技术的不断发展,以及对跟骨骨折的病理解剖学认识的加深,对于SandersⅡ型以上的跟骨骨折,手术治疗成为首选的治疗方式[1,13]。外侧“L”形入路治疗是过去最为常用的入路,但因其并发症较多,目前临床已逐步采用跗骨窦入路[14]。
本研究通过对比两组患者术后12个月随访时临床评价、影像学测量结果和术后并发症发生情况,发现两组患者末期随访时的影像学Böhler角和Gissane角均优于术前(P<0.05);两组之间Böhler角和Gissane角差异均无统计学意义(P>0.05)。说明两组患者的Böhler角和Gissane角均较术前获得大大改善,达到跟骨骨折的治疗目标。此外,研究中发现,对照组患者术后疼痛明显,面色苍白,部分患者切口渗出液较多,严重影响患者早期功能恢复,这些可能是导致对照组患者术后VAS评分高,AOFAS评分、Maryland足部功能评分低的原因。
术后12个月随访中发现,察组术后并发症总发生率低于对照组(P<0.05),其中观察组皮肤浅表感染率和皮缘坏死率较对照组低(P<0.05),可能原因为观察组采用创口较小的跗骨窦入路,可以最大限度减少术中对皮肤、血管、神经及肌腱的医源性损伤,极大的降低了术后并发症的发生率[15],而对照组术中对皮肤及皮下软组织进行大面积的剥离和牵拉,伤及皮下毛细血管和神经,导致术后皮肤浅表感染、皮缘坏死等并发症高发,据文献报道伤口并发症发生率高达16%~25%[16]。对于术后皮肤浅表感染和皮缘坏死的患者需要再次入院进行清创缝合,严重影响患者术后恢复。
综上所述,跗骨窦入路与外侧“L”形入路治疗跟骨骨折的临床疗效相似,但前者的术后并发症发生率更低。

