鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗在上颌窦手术中的应用*
宋瑾, 张松志, 胡俊丽, 钟木生
深圳市盐田区人民医院耳鼻喉科(广东深圳 518081)
鼻窦病变常表现为上颌窦病变,上颌窦良性病变包括有霉菌性上颌窦炎、上颌窦息肉、上颌窦囊肿、异物[1]。该部位良性病变依据其病变范围采取不同的手术方式,但都以手术治疗为主,传统手术可适应一定的范围,缺点表现为:复发率高、视野小、易损伤神经及血管。现临床手术治疗上颌窦良性病变的首要原则是:最大程度保留鼻腔、鼻窦正常生理功能和手术微创。窦腔黏膜病理形态的改变程度可以指导手术方式[2]。鼻内镜技术有直接观察深部及隐蔽部位的病变,彻底清除病变,术后并发症发生率低等特点,临床已经成为治疗上颌窦良性病变的主流术式,逐渐取代了传统方法。据报道[3]鼻内镜下行上颌窦自然口扩大术的基础上联合下鼻道开窗的手术方式可治疗上颌窦良性病变,但病种有限,无法正确评价该术式的优劣。本研究选取96例具有手术指征的上颌窦良性病变住院病例,分别采用经鼻内镜下单纯上颌窦自然口扩大与鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗的手术方式,进一步探讨该法的优劣,为临床上颌窦术的发展提供理论依据和临床参考。
1 资料与方法
1.1 一般资料 选取深圳市盐田区人民医院耳鼻喉科2015年11月至2018年6月,诊断为上颌窦良性病变患者96例,所有患者均符合鼻内镜下行上颌窦自然口扩大及联合下鼻道黏膜瓣开窗的手术指征,上颌窦良性病变包括有霉菌性上颌窦炎、上颌窦息肉、上颌窦囊肿、异物及良性肿瘤。随机分为对照组和观察组,每组48例,对照组鼻内镜下行上颌窦自然口扩大术,观察组鼻内镜下行上颌窦自然口扩大联合下鼻道黏膜瓣开窗。对照组女24例,男24例;年龄18~76岁,平均(46.75±12.85)岁,体重(56.19±13.59)kg,病程1.2~57.5个月,平均(8.3±1.5)个月;病变部位:左侧30例,右侧18例;并发疾病鼻中隔偏曲6例,鼻息肉5例,其他5例。观察组女22例,男26例;年龄18~78岁,平均(47.13±11. 52)岁;体重(54.37±11.33)kg,病程1.0~54.5个月,平均(8.2±1.8)个月;病变部位:左侧28例,右侧20例;并发疾病鼻中隔偏曲8例,鼻息肉6例,其他4例。两组患者的性别、年龄、体重、病程、病变部位和并发症等入院基本资料,差异均无统计学意义(P>0.05),具有可比性。
1.2 治疗方法[4](1)上颌窦自然口扩大术:所有患者均采用全麻,麻醉成功后对照组在对患者采用鼻内镜进行辅助治疗,扩大上颌窦清除病灶,并将其进行反复冲洗。(2)上颌窦自然口扩大联合下鼻道黏膜瓣开窗术:所有患者均采用全麻,麻醉成功后观察组则采用鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗术进行治疗,其上颌窦自然口扩大术操作同对照组,然后对下鼻道行黏膜瓣开窗,尽量保留下鼻道外侧壁黏膜,满足骨性开窗直径在10~15 mm, 在直视下充分清除病灶,随后通过此连通通道进行冲洗,术后复位下鼻道外侧壁黏膜。
1.3 观察指标 (1)术后定期通过鼻内镜及鼻窦CT等检查观察鼻腔、鼻窦情况,分别在术后3、6、9个月进行随访,采用视觉模拟量表(VAS)评估患者病情,分数为0~10分, 分数越高, 患者病情越严重;采用内镜检查Lund-Kennedy评估表进行客观评价。双侧鼻腔分别评分,分数越高代表病情越重。内镜检查Lund-Kennedy评分<1分为完全康复[5]。(2)将两组患者的治疗总有效率、复发率、并发症发生率进行比较,评价方案疗效。
1.4 评价标准 患者临床表现症状均消失、黏膜形态等正常、无分泌物判定为痊愈;患者临床表现症状均有所改善、 黏膜轻微水肿、无真菌团块判定为好转; 患者各项检查指标均未达到以上标准判定为无效, 总有效=痊愈+好转[6]。

2 结果
2.1 上颌窦良性病变患者治疗前后的临床指标比较 对照组与观察组术后3、6、9个月与术前比较,VAS评分、鼻内镜Lund-Kennedy评分均明显降低,而且观察组两种评分均低于对照组,差异有统计学意义(P<0.05)。观察组在术后3个月Lund-Kennedy评分均值已小于1,说明大部分患者已痊愈。见表1。
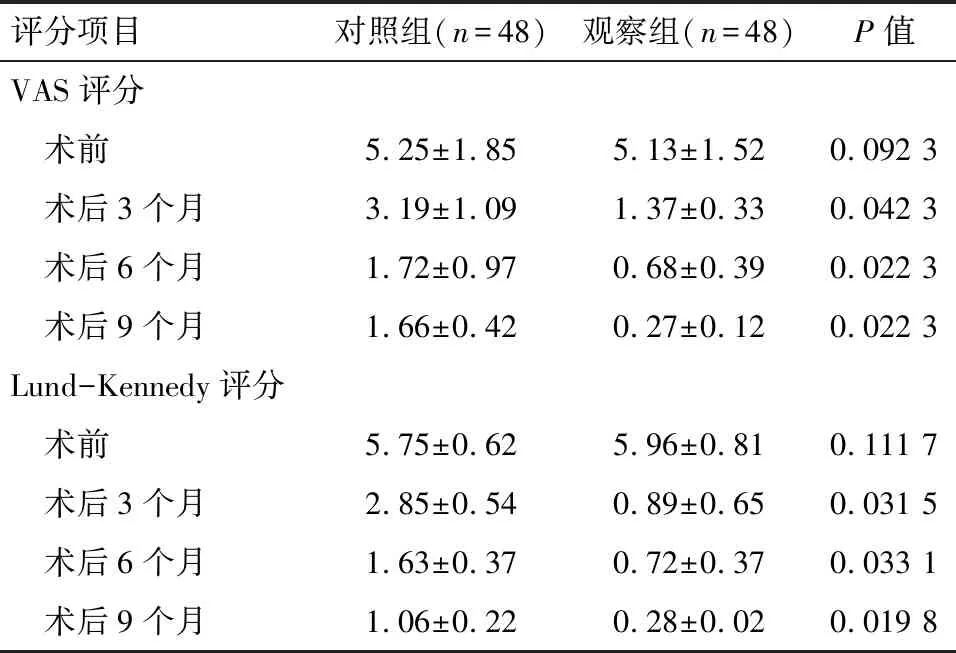
评分项目对照组(n=48)观察组(n=48)P值VAS评分 术前5.25±1.855.13±1.520.092 3 术后3个月3.19±1.091.37±0.330.042 3 术后6个月1.72±0.970.68±0.390.022 3 术后9个月1.66±0.420.27±0.120.022 3Lund-Kennedy评分 术前5.75±0.625.96±0.810.111 7 术后3个月2.85±0.540.89±0.650.031 5 术后6个月1.63±0.370.72±0.370.033 1 术后9个月1.06±0.220.28±0.020.019 8
2.2 上颌窦良性病变患者治疗效果比较 对照组治疗总有效率为89.58%,观察组治疗总有效率为100.00%,观察组治疗总有效率高于对照组,复发率及并发症发生率低于对照组,两组间治疗效果差异有统计学意义(2=12.482,P=0.007 5)。见表2。
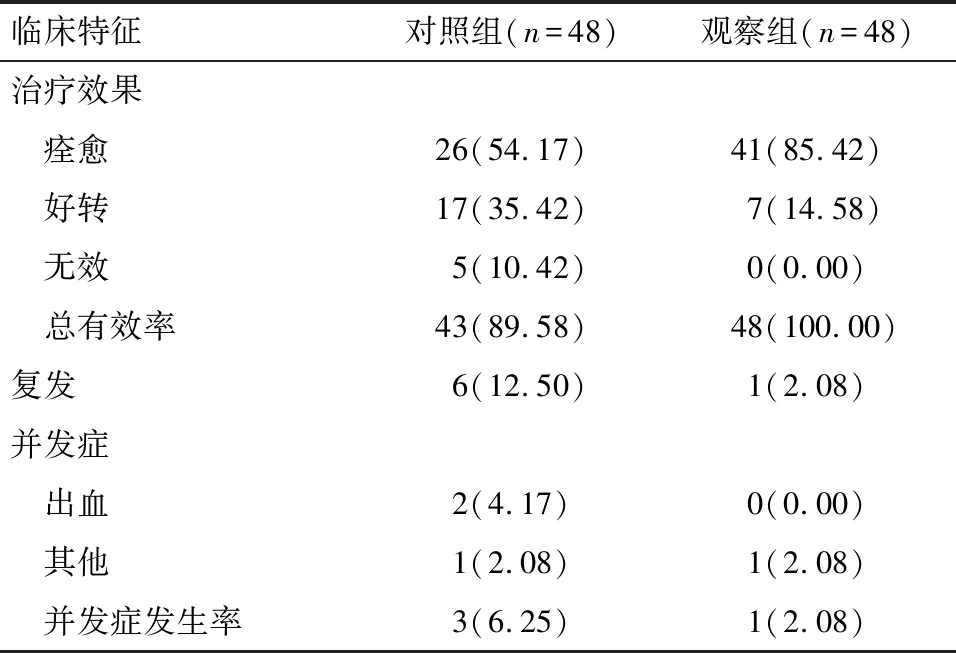
表2 两组患者治疗效果比较 例(%)
3 讨论
上颌窦病变常见于耳鼻喉科,上颌窦良性病变包括炎症、囊肿、真菌感染等,发病率呈逐年上升趋势,恶性病变有鳞状细胞癌、腺癌、肉瘤、梭形细胞瘤等,表现为单侧发病。上颌窦解剖结构复杂,位置独特,自然开口较高且位置靠后,是鼻窦中最大的含气空腔,窦口易发生闭塞,引流不畅时,容易导致上领窦病变。近年来,鼻内镜常用于上颌窦手术,但是鼻内镜上颌窦手术患者均存在程度不同的应激心理障碍,术前进行心理护理干预可以缓解患者焦虑状态,减轻疼痛程度,提高手术配合程度[7]。手术治疗上颌窦良性病变关键在于微创性以及上颌窦黏膜的完整性,手术切除软组织不仅要安全有效切除病变部位,还要保持黏膜上皮的纤毛运动,具有完整生理功能,促进患者恢复。
研究显示[8],由于感染性病灶的存在,上颌窦良性病变患者体内的超氧自由基水平会随疾病的发生、发展而变化,红细胞免疫功能发生紊乱,使得患者体内免疫状态受到影响,影响患者康复。多项研究发现,联合手术可以彻底清除上颌窦病灶, 术后并发症少,手术损伤小, 上颌窦真菌感染由真菌所引起,适宜免疫功能低下、高糖、低氧、酸性环境中生长,可长期存在于鼻腔和鼻窦黏膜,从而诱发上颌窦真菌感染。
本研究中病例分别采用经鼻内镜下单纯上颌窦自然口扩大与鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗的手术方式,通过术后定期通过鼻内镜及鼻窦CT等检查观察鼻腔、鼻窦情况,分别在术后3、6、9个月进行随访,采用VAS主观评估患者病情,并用内镜检查Lund-Kennedy评估表进行客观评分,以及治疗总有效率、复发率、并发症发生率进行评价其治疗效果,结果显示与鼻内镜下行上颌窦自然口扩大术患者相比,鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗患者术后3个月经内镜检查已达到完全恢复的标准,而鼻内镜下行上颌窦自然口扩大术患者术后9个月内镜检查Lund-Kennedy评分均值还未小于1,说明未完全康复,可能原因是病灶未有效清除同时观察组治疗总有效率更高,表明鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗可提供清晰视野,充分暴露病灶,同时可保持鼻窦生理形态,治疗上颌窦良性病变效果显著[9];复发率、并发症发生率更低说明联合术式可将软组织有效清除,减少患者病痛,并早日康复[10]。实施鼻内镜手术治疗上颌窦良性病变患者康复效果不佳, 除与手术本身操作以外,还与环境污染、生活习惯不良、患者认识度不高、不重视鼻腔清洁工作等客观因素有关,但这些因素都能增加手术复发率, 此外有些患者术后未按时服药、敷药、复查, 都可导致术后康复慢。
综上所述,鼻内镜下上颌窦自然口扩大联合下鼻道黏膜瓣开窗在上颌窦手术中的疗效优于鼻内镜下行上颌窦自然口扩大术,联合术式能充分暴露上颌窦各壁结构,有效指导临床病变位置,合理进行手术,有助于患者术后康复,可在临床上颌窦手术中进行推广。

