不同切口下腮腺浅叶肿瘤切除术对患者围术期临床指标、美观性及术后并发症的影响
唐正琪
(四川省自贡市第三人民医院耳鼻喉科 自贡 643020)
流行病学报道显示,70%~80%腮腺肿瘤属于良性肿瘤,其中超过90%位于腮腺浅叶[1]。腮腺浅叶良性肿瘤临床治疗以手术切除为主,传统改良Blair切口下切除术式可获得满意效果,但切除部位瘢痕组织形成或凹陷畸形导致术后面部美观性下降严重,同时还易诱发多种并发症[2]。近年来临床医师及患者对于外科术后生活质量的关注度提高,因此腮腺良性肿瘤手术方案逐渐转变为部分腮腺切除术,以最大限度保留腮腺正常组织,避免周围神经、血管损伤;而在这一趋势下如何通过对切口进行改良,提高术后面部美观性亦越来越受到医学界的关注[3-4]。本文旨在探讨改良Blair切口和改良倒“V”形防皱切口下腮腺浅叶肿瘤切除术对患者围术期临床指标、美观性及术后并发症的影响,为标准手术切口方案的制订提供更多循证依据。
1 资料与方法
1.1 临床资料 选取我院2013年1月~2017年5月行腮腺浅叶肿瘤切除术患者共142例,以随机数字表法分为对照组和改良组,每组各71例。对照组患者中,男性45例、女性26例;平均年龄为(48.84±9.27)岁;平均肿瘤直径为(2.47±0.82)cm;依据病理类型划分,多形性腺瘤43例、Warthin瘤20例、基底细胞瘤8例;依据肿瘤病灶位置划分,前份7例、下份37例、中间27例;其中耳大神经分支保留共63例,占总数的88.73%。改良组患者中,男性42例、女性29例;平均年龄为(48.64±9.22)岁;平均肿瘤直径为(2.54±0.85)cm;多形性腺瘤46例、Warthin瘤18例、基底细胞瘤7例;前份10例、下份35例、中间26例;其中耳大神经分支保留共61例,占总数的85.92%。2组患者一般资料比较差异无统计学意义(P>0.05)。
病例纳入标准:①依据影像学和细针细胞学穿刺病理活检确诊良性肿瘤;②病变位于腮腺浅叶;③单侧病变;④肿瘤直径在4 cm以内;④单侧病变;⑤方案经伦理委员会批准,且患者及家属知情同意。病例排除标准:①既往有放化疗史;②手术禁忌证;③恶性肿瘤;④精神系统疾病;⑤全身严重感染;⑥妊娠、哺乳期女性;⑦临床资料不全。
1.2 治疗方法 常规仰卧位,头偏健侧。采用全身静脉麻醉。改良组患者采用改良倒“V”形防皱切口(图1)完成手术操作。首先自耳垂后、耳后沟下、耳后沟上1/3、耳后发际内约1 cm及枕部发际下分别标记后切开,耳垂下明确耳垂支和耳后支走行并保留,完成耳大神经主干逆向解剖,离断腮腺前支;顺势解剖面神经总干后进行腺体后缘和外耳道软骨间锐性分离;根据病变大小及位置对可能损伤面神经分支,切除病变组织及外扩0.5~1.0 cm内区域;肿瘤切除后如缺损较小可直接缝合残留腺体组织,如缺损较大则采用胸锁乳突肌瓣完成缺损修复;术后放置负压引流管,缝合切口,术后3~5 d后拔除引流管。对照组患者则采用改良Blair切口完成手术操作,即作耳屏前绕耳垂下至乳突尖后下缘“S”形切口,其他手术操作同改良组。
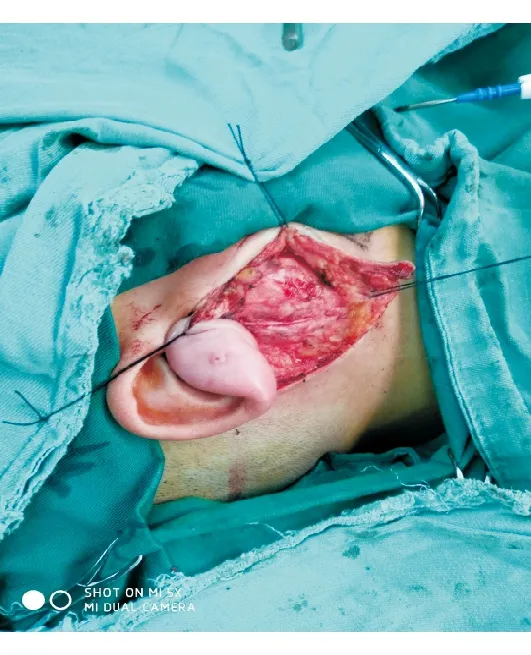
图1. 术中切口
1.3 观察指标 ①记录手术时间和术中出血量,计算平均值;其中术中出血量=术中吸引瓶内血液总量-冲洗液量[5];②采用美学视觉模拟评分(visual analogue scale,VAS)进行术后面部美观性评价,分值越高提示美观性越佳[5];③术后并发症包括暂时性面瘫、味觉性出汗综合征、耳周麻木及涎瘘复发。

2 结果
2.1 2组患者围术期临床指标水平比较 2组患者手术时间和术中出血量比较差异无统计学意义(P>0.05,表1)。

表1 2组患者围术期临床指标水平比较
2.2 2组患者术后12个月美学VAS比较 对照组和改良组患者术后12个月美学VAS分别为(7.58±0.41)分和(9.40±0.55)分,改良组显著高于对照组(P<0.05)。图2显示了术后1年的外观。
2.3 2组患者术后并发症发生率比较 2组患者术后暂时性面瘫、味觉性出汗综合征、耳周麻木及涎瘘复发发生率比较差异无统计学意义(P>0.05,表2)。所有患者术后均未见永久性面瘫出现。
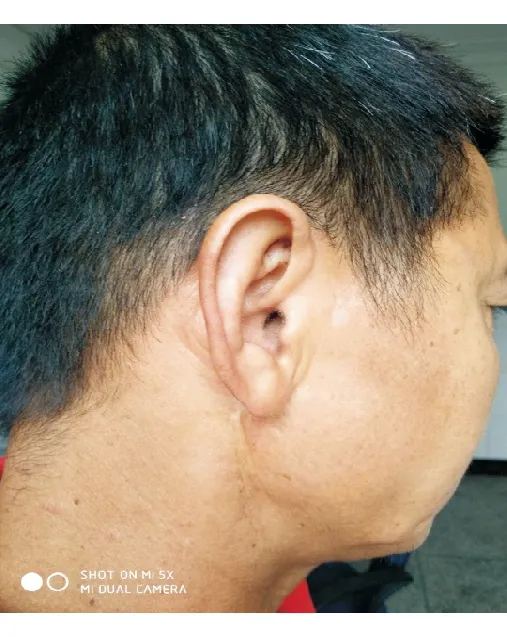
图2. 术后1年外观

组别例数暂时性面瘫味觉性出汗综合征耳周麻木涎瘘复发对照组718(11.27)6(8.45)22(30.99)8(11.27)改良组7110(14.08)4(5.63)25(35.21)6(8.45)
3 讨论
以往对于腮腺浅叶良性肿瘤多采用腮腺浅叶或腮腺全切术治疗,但存在术后并发症多、美观性欠佳等问题,严重影响治疗依从性[6]。近年来腮腺部分切除术已成为腮腺浅叶良性肿瘤首选治疗方案,即在切除肿瘤组织的同时将包膜以外1.0 cm左右正常腮腺组织进行切除,尽可能保护周围相关神经、血管及腺体分泌功能;同时该术式还有助于减少组织大量缺失导致外观异常[7]。此外,与以往腮腺完全切除术相比,腮腺浅叶部分切除术并未导致远期复发风险上升,且医源性创伤程度下降,有助于预防术后并发症的发生[8]。
腮腺浅叶部分切除术普及应用为手术切口改良优化创造了良好条件。以往耳前颌后“S”形切口尽管可保证清晰的手术视野,实现肿瘤组织及面神经彻底切除,但术后较长切口瘢痕组织形成往往导致面部美观性和生活质量下降[9]。基于以上问题,国外学者首先提出面部防皱切口概念,最早设计切口为耳前段、耳后沟段及乳突发际段呈“N”形走行,较常规改良Blair切口更有助于暴露手术视野,切口位置隐蔽性更强;但相关回顾性研究显示,此类切口因长度增加和皮瓣分离较为广泛,导致美观性改良效果仍难以满足临床需要[10-11]。本研究所采用改良倒“V”形切口较以往防皱切口明显缩短,走行区域为耳后沟和乳突发际。这样能够避免耳前和颈部皮肤瘢痕形成,同时术中对缺损较大者采用胸锁乳突肌瓣修补还能避免局部凹陷畸形形成,进一步提高面部美观性;而在手术视野方面,切口区域皮肤弹性和延展性可保证此方面需求[12];此外对于部分报道提示外耳道前方肿瘤采用改良倒“V”形切口术野暴露不佳问题可通过向耳轮脚处延长解决[13]。
本次研究结果中,2组患者手术时间和术中出血量比较差异无统计学意义(P>0.05),表明腮腺浅叶良性肿瘤患者行改良Blair切口和改良倒“V”形切口在操作难度和手术创伤方面一致[14]。笔者认为,初学者采用改良倒“V”形切口需在熟练掌握耳后发际翻瓣范围及层次后进行,这有助于进一步减少手术时间。改良组患者术后12个月美学VAS显著高于对照组(P<0.05),证实改良倒“V”形防皱切口用于腮腺良性肿瘤患者较改良Blair切口更有助于提高手术美观性和患者接受度。多项调查研究提示[14-15],术后瘢痕形成较少切口类型更受女性及年轻患者欢迎,故此类人群应首选改良倒“V”形防皱切口。此外术后并发症发生风险是评价外科手术及改良切口效果的关键指标。腮腺肿瘤切除术后的常见并发症为面神经麻痹[16]。本研究中,2组患者术后暂时性面瘫、味觉性出汗综合征、耳周麻木及涎瘘复发的发生率比较差异无统计学意义(P>0.05),所有患者术后均未见永久性面瘫,进一步显示改良倒“V”形防皱切口在腮腺浅叶肿瘤切除术中应用安全性令人满意。既往报道[17]显示,采用面部防皱切口完成手术后暂时性面神经麻痹发生风险明显降低,与本研究结果不一致。笔者认为这一差异出现与上述研究患者切口后置、颈阔肌切除组织范围缩小及肿瘤直径更小密切相关。
改良倒“V”形防皱切口应用的文献报道腮腺肿瘤最大直径均不超过5 cm[18],同时尽量避免处理腮腺深叶肿瘤。考虑影响术后切口远端皮瓣愈合相关因素,吸烟、糖尿病及传统切口术后复发患者应为该类切口使用相对禁忌证。此外,改良倒“V”形防皱切口应用更具技巧性及挑战性,需一定临床学习曲线,腮腺外科初学者应在熟练掌握传统切口腮腺手术后,方可选择使用。
综上所述,改良Blair切口和改良倒“V”形防皱切口下腮腺浅叶肿瘤切除术具有相近操作难度、医源性创伤程度及安全性;但改良倒“V”形防皱切口下操作更有助于改善术后美观性,提高治疗依从性。

