和田地区牙源性颌面部间隙感染临床病例回顾性分析
吴宪成 凌彬 张周良

乌鲁木齐 830054)[摘要]目的:回顾性分析和田地区牙源性颌面部间隙感染病例的临床特点、治疗措施和治疗效果。方法:分析2013年1月-2017年12月和田地区人民医院接诊的58例牙源性颌面部间隙感染患者病例资料。 结果:本研究中纳入58例患者,其中72.4%为男性。平均年龄(42.8±9.7)岁,41.3%的患者合并有糖尿病。最常见的牙源性感染的病因是牙髓病变(55.0%),最常见的间隙感染受累间隙是颌下间隙,最常见的病灶牙是下颌第三磨牙。结论:和田地区牙源性颌面部间隙感染累及多間隙患者男性所占比例较大,间隙感染患者白细胞计数显著增高,并合并糖尿病时危机生命的可能性极大,需要重点关注。
[关键词]颌面部;间隙感染;牙源性感染;糖尿病;临床特点
[中图分类号]R782.3 [文献标志码]A [文章编号]1008-6455(2019)02-0132-04
Abstract:Objective The objective of this study was to review the clinical characteristics, management, and outcome of odontogenic MSI treated at Hetian. Methods A retrospective chart review of all patients treated for MSI from January 2013 to December 2017 at the People's Hospital in Hetian, Hetian, was conducted. Results Out of 58 MSI patients identified, 72.4% were men. Mean patient age was (42.8±9.7) years, and 41.3% of the patients were diabetic. The most common origin was pulpal (55.0%), the most common space involved was the submandibular space, and the most common teeth responsible were the lower third molars. Conclusion Patients with MSI who present with multiple space involvement, a high leukocyte count, and those with diabetes are at higher risk of developing life-threatening complications and need to be closely monitored.
Key words: maxillofacial; space infections; odontogenic infection; diabetes mellitus; clinical characteristics
颌面部间隙感染(maxillofacial space infections, MSI)是颌面外科医生在临床工作中最常遇到的一类疾病,其发病率和死亡率较高[1]。该病起病急,病情发展迅速,患者预后差[2]。颌面部间隙感染的临床表现复杂,例如:局部肿胀、疼痛、张口受限,呼吸困难甚至危及生命,常常需要经验丰富的医生紧急处理[3]。颌面部间隙感染往往继发于深龋、牙髓炎或牙周组织病变。抗生素的早期足量使用,可以明显减缓炎症的发展,但当抗生素控制不理想时,感染可以顺着颌面部潜在的筋膜间隙相互扩散,引起多间隙感染,导致严重的感染并发症,致人死亡[4-5]。因此,大多数感染控制不佳的患者早期就需要接受外科手术治疗。和田地区由于地域的限制,当地经济发展较为落后,人民群众预防保健意识薄弱,导致各类口腔疾病频发。加之当地饮食以肉食和碳水化合物为主,食物种类单一,饮食结构不良,糖尿病等系统性疾病多发,增加了牙源性颌面部间隙感染的发病率和严重程度。为探讨牙源性颌面部间隙感染诊断及治疗策略,提高治疗效果,本研究对2013年1月-2017年12月笔者科室收治的58例牙源性颌面部间隙感染患者的临床资料进行回顾性分析,现总结如下。
1 资料和方法
1.1 一般资料:选择2013年1月-2017年12月和田地区人民医院口腔科收治的58例牙源性颌面部感染患者为研究对象,其中男42例,女16例,年龄19~79岁,平均(42.8±9.7)岁,病程4~28d。其中单间隙感染42例,多间隙感染16例。
1.2 诊断方法:纳入研究的患者均有明确的牙源性感染病史及病灶牙,排除其他颌面部感染来源,如腺源性、损伤性等。颌面部间隙感染的临床表现主要有红、肿、热、痛和功能障碍等,同时白细胞计数普遍增高并伴有全身中毒症状。因此,可根据患者病史、发病原因、临床表现以及发病部位,结合血常规、生化功能检测、脓液细菌培养加药敏试验、穿刺法以及B超、CT等辅助诊断,可做出早期诊断,并制定治疗计划。
1.3 治疗方法
1.3.1 抗生素治疗:根据经验首先选择广谱抗生素,及时有效地控制感染,防止感染扩散。根据细菌培养及药敏试验结果再针对性的使用抗菌药物[4]。对难治性多间隙感染患者或肿胀阻塞气道,必要时可选择糖皮质激素治疗,但需要排除糖皮质激素使用的禁忌证,如糖尿病等。
1.3.2 全身营养支持治疗:通过全身营养支持治疗,纠正水电解质紊乱,增强患者的抵抗力,可以促进感染的恢复。对有合并糖尿病的患者需严密监测血糖,积极控制血糖,为感染的有效控制奠定基础。
1.3.3 局部治疗:脓肿尚未形成的患者,可予以50%硫酸镁外敷,可以消肿、促进脓液形成,但注意不要误入眼睛和口腔。脓肿形成的患者要早期进行牙体治疗,如开髓引流,或早期进行穿刺排脓和切开引流,避免感染进一步扩散,形成颌面部多间隙感染。对已经形成多间隙感染或路德维希咽峡炎的患者,需要尽快安排全麻手术,行广泛的切开排脓,彻底清除坏死的脂肪、筋膜和肌肉组织,建立引流通道,必要时可放置VSD等负压引流装置,促进创面恢复。
1.3.4 其他治疗:当局部脓肿尚未形成时可考虑理疗、中药涂抹等方法控制病灶部位感染,防止感染加重擴散,对于无法萌出的智齿可预防性拔除[5]。而切开引流术后患者,可考虑进行高压氧治疗、局部紫外线理疗等,促进创面愈合。
2 数据采集及分析
采用回顾性分析研究的方法,对58例确诊为牙源性颌面部间隙感染患者的临床数据进行统计及分析。统计的数据包括:患者的年龄、性别、发病原因、病灶牙的数目和位置、感染累及的间隙、相关的系统性疾病、入院前的抗生素使用情况、患者的临床表现(症状、体征、发病时间、体温等)、实验室检查(白细胞计数、血糖、细菌培养及药敏结果等)、治疗方法(抗生素治疗、手术治疗及其他治疗等)、治疗效果(并发症、治疗时间,预后等)。
3 结果
3.1 患者一般情况:58例患者的一般情况见表1。
3.2 临床表现:患者常见的临床表现有肿胀(100.0%)、疼痛(96.6%)、张口受限(55.2%)、发热(65.5%)、吞咽困难(41.4%)、呼吸困难(20.7%)。
3.3 合并疾病情况:58例患者中,41.3%合并有糖尿病,31.0%合并有其他系统性疾病,如高血压和肾脏疾病。29.3%的患者入院前已使用抗生素治疗,多为自行口服或由下级医院医生建议用药。患者院前使用的主要是阿莫西林或头孢类药物治疗。
3.4 感染来源:患者牙源性颌面部间隙感染的常见病因。其中32例(55.0%)牙源性颌面部间隙感染来自牙髓病变;6例(10.0%)来自牙周病变;14例(25.0%)来自智齿冠周炎。病灶牙最多见的是38,其次是48、37、46、47和36。
3.5 受累间隙:患者易受累间隙为颌下间隙(93.1%)。42例(72.4%)患者为单间隙受累,16例(27.6%)患者表现为多间隙受累。
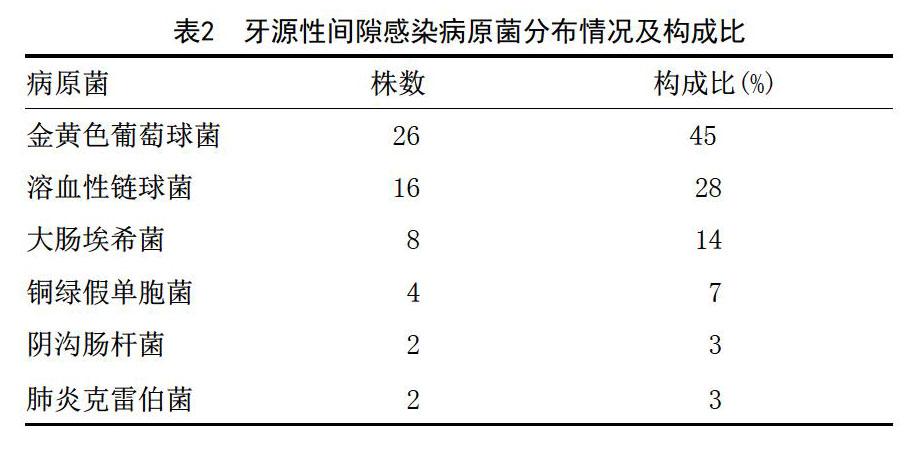
3.6 细菌培养结果:共分离出病原菌58株,排前3位病原菌依次为金黄色葡萄球菌、溶血性链球菌和大肠埃希菌,分别占45.0%、28.0%、14.0%。牙源性间隙感染病原菌分布情况及构成比见表2。
4 讨论
牙源性感染是颌面部最常见的感染途径[6]。在全世界范围内报道的牙源性感染占到颌面部间隙感染的50%~89%。颌面部间隙感染的其他感染途径还包括腺源性感染、血源性感染、损伤性感染和医源性感染,其中腺源性感染多发于儿童。医源性感染主要是在进行穿刺、注射时消毒不到位或将口腔内细菌经由穿刺针头带入深部组织导致的。Huang等[7]报道,台湾185例颌面部间隙感染患者中50.0%为牙源性。Zhang等[8]报道,中国212例颌面部间隙感染患者中56.1%为牙源性。BrossSoriano等[9]报道,墨西哥121例路德维希咽峡炎感染患者中89.0%为牙源性。Parhiscar等[10]报道,美国由于牙源性感染导致的颌面颈部间隙感染患者日趋增多。
本文研究与之前的研究类似,牙源性颌面部间隙感染患者主要以成年患者为主,儿童较为少见[11-13]。可能是口腔卫生不良和系统性疾病对免疫系统的损害多见于成年人的缘故。本研究中男性患者比例高于女性,这与先前研究也类似[7-8,11-13]。有证据显示女性的口腔卫生优于男性,其口腔保健的意识强于男性,而吸烟、饮酒等危险因素却明显少于男性[14]。牙源性颌面部间隙感染是牙体或牙周疾病长期迁延不愈的结果。口腔颌面部间隙感染患者往往出现局部的红、肿、热、痛和语言、吞咽、张口及咀嚼功能障碍等,一般患者易出现体温升高、白细胞计数增多等,上述表现可帮助医师快速进行诊断。炎症反应严重者常常出现高热、寒颤、全身不适等中毒症状,若不及时治疗,可能导致严重的后果。本组研究发现,牙源性颌面部间隙感染患者最主要的临床表现是肿胀和疼痛。Bridgeman等[15]研究发现,尽管既往都会有间歇性的疼痛发作,但98%的患者只有出现肿胀时才会选择就医。而仅仅伴发疼痛的患者常自行治疗或接受不专业的治疗,导致疾病进展。本组55.2%的患者出现张口受限,这是感染累及咀嚼肌间隙的表现,进一步发展可能会导致上呼吸道梗阻。20.7%的患者因呼吸道梗阻而出现呼吸困难。张口受限常常是感染扩散的一个信号,医生需要对患者进行呼吸道梗阻的检查,例如:舌运动度、哮鸣音、吞咽和呼吸是否困难等。这也是感染累及深部组织的表现,必要时可行CT检查,明确病变的范围和软组织及气道移位情况。
本研究中,41.3%的患者既往患有糖尿病,糖尿病是颌面部间隙感染最主要的危险因素。糖尿病患者发生颌面部间隙感染的几率明显高于其他患者。免疫学研究发现,糖尿病患者宿主体内的免疫机制出现缺陷,主要表现为多形核白细胞迁移功能下降、细胞吞噬作用减弱等[16]。除了糖尿病导致的免疫缺陷外,一些非免疫学的因素也会增加感染的风险。例如:糖尿病会引发微血管病变和微循环障碍导致局部血供受损,从而为感染的发生和发展创造了条件[17]。牙源性颌面部间隙感染最常见的致病原因仍然是牙髓病变。当牙髓出现炎症时,牙髓腔和根管内就存在大量混合型厌氧菌。当这些细菌和有毒物质通过根尖孔进入根尖周组织中,就引发急性炎症和脓液形成[18]。脓液随后便可进入颌面部的潜在间隙,引发间隙感染。笔者的研究发现,颌下间隙是最常见的受累间隙,而下颌第三磨牙(38、48)是最常见的受累牙齿。既往报道也证实了,颌下间隙是最易受累的颌面部间隙[6,8,19-20]。而颊间隙、咽旁间隙和翼下颌间隙次之[7,12-13]。本研究中也发现智齿冠周炎引发间隙感染的几率较高(25.0%),主要是由于大多数患者对部分萌出受阻的智齿不重视,反复的冠周感染最终引发间隙感染。而且单间隙的感染多于多间隙感染,多间隙感染常常是单间隙感染未及时治疗或治疗不彻底导致的。
切开引流目前对于没有脓肿形成的患者尚存在争议。笔者建议不管患者出现蜂窝织炎或有脓肿形成时都需要实行切开引流。蜂窝织炎常常是累及广泛脂肪及筋膜组织的炎症,是脓肿形成前的早期阶段,如果在这个阶段实行切开引流,有助于增加局部氧浓度,抑制厌氧菌;有助于建立引流通道,便于感染、坏死物质排出;有助于改善患者局部肿胀,降低呼吸道梗阻的风险。在切开引流的治疗过程中,严格的无菌操作、充分的分离引流及彻底的清除坏死组织尤其重要。而颌下、咽部、口底的间隙等多间隙感染在症状较严重而机体营养状况较差的情况下,局部組织炎症的扩散会引起上呼吸道阻塞,严重的可能导致患者窒息而死亡。因此,需要对其进行早期切开减压引流。多间隙感染的患者,往往来到医院时已出现较为明显的呼吸困难症状,需要医生紧急完善术前检查,明确脓肿波及的范围,紧急安排手术。笔者建议,多间隙感染的患者,术中在彻底清除坏死组织的前提下,可以考虑在创面内放置VSD等负压引流装置,应用体会如下:①常规脓肿切开引流术后至少需要每日局部换药1~2次,增加了医生的工作量,患者也感觉非常痛苦。而负压引流装置一般术后5~7d更换一次,可以明显缩短术后局部换药的次数,减轻患者的痛苦;②通过负压吸引,可以将创面内的坏死物质、脓液、有毒物质24h不断吸出,可以防止感染物质聚集而导致的感染进一步恶化;③多间隙感染在手术切开充分分离各间隙的前提下,向各个不同的间隙内植入多个负压吸引管,可以防止某个间隙闭塞引发的二次感染;④软组织创面在负压吸引的环境下,肉芽组织的生长非常迅速,软组织之间贴合较好,明显加速了创面恢复的速度。
入院前患者自己服用抗生素或由下级医院不规范的使用抗生素,常常导致患者感染扩散、症状加重。临床也发现,入院前不规范的使用抗生素,常常会导致致病菌的细菌培养阴性结果增多或细菌的耐药性增加。本研究中27.6%的患者细菌培养为阴性。主要是由于这些患者就诊前,院外已使用抗生素导致局部菌群失调;切开引流后标本的取材不规范,或标本受到污染;这些因素都会影响常规细菌培养的结果。院内所有的患者对抗生素治疗的反应均较好。笔者的体会:根据经验首先选择广谱抗生素,及时有效地控制感染,防止感染扩散或病情加重;根据细菌培养及药敏试验结果再调整抗菌药物的使用;对难治性多间隙感染患者或肿胀阻塞气道,必要时可选择糖皮质激素治疗,但需要排除糖皮质激素使用的禁忌证,如糖尿病等系统性疾病。对多间隙感染已经影响呼吸且全麻手术麻醉插管困难的患者,术前气管切开也尤为重要。
一些关于颌面部间隙感染的研究也将合并症作为关注的重点。其中,糖尿病与颌面部多间隙感染存在密切关系,糖尿病患者也比较容易出现危及生命的并发症[8,20]。本研究发现,伴有糖尿病、颌面部多间隙累及白细胞计数大于10×109个/L[9]的患者,治疗过程中发生并发症的几率增加。而当患者血糖控制平稳后,感染也会得到有效控制。相关研究也发现,血糖等控制水平与感染的严重程度有直接关系[21-22]。因此,糖尿病患者需要严格控制血糖,同时积极治疗感染,早期切开引流和足量抗生素治疗是首选。
综上,和田地区由于地域特点和饮食结构差异,颌面部间隙感染多发,其中以牙源性间隙感染为主。颌面部间隙感染起病急,危害大,处理不及时或处理不当,可能会危及患者生命。治疗需遵循局部治疗、全身支持治疗以及手术切开排脓的综合性治疗原则。做到早诊断、早切开、彻底清除坏死组织、术后维持生命体征平稳等,才能行之有效地控制牙源性间隙感染。
[参考文献]
[1]Robertson D,Smith AJ.The microbiology of the acute dental abscess[J].J Med Microbiol,2009,58(Pt2):155-162.
[2]闫红,冯国强.口腔颌面部间隙感染的临床分析及护理[J].中华医院感染学杂志,2013,23(11):2580.
[3]Yuvaraj V,Krishnan B.Anterior chest wall abscess-an unusual complication of an odontogenic infection[J].Oral Maxillofac Surg,2010,14(4):239-241.
[4]Zheng L,Yang C,Zhang W,et al.Is there association between severe multispace infections of eht oral maxillofacial region and diabetes mellitus[J].J Oral Maxillofac Surg,2012,70(7):1565-1572.
[5]郑凌艳,张伟杰,杨 驰,等.口腔颌面部多间隙感染老年患者与中青年患者的临床比较[J].口腔颌面外科杂志,2013,23(5):364-368.
[6]Uluibau IC,Jaunay T,Goss AN.Severe odontogenic infections[J].Aust Dent J, 2005,50(4 Suppl 2):S74-S81.
[7]Huang TT,Liu TC,Chen PR,et al.Deep neck infection: analysis of 185 cases[J].Head Neck,2004,26(10):854-860.
[8]Zhang C,Tang Y,Zheng M,et al.Maxillofacial space infection experience in West China:a retrospective study of 212 cases[J].Int J Infect Dis,2010,14(5):414-417.
[9]Bross-Soriano D,Arrieta-Gomez JR,Prado-Calleros H,et al.Management of Ludwigs angina with small neck incisions: 18 years experience[J].Otolaryngol Head Neck Surg,2004,130(6):712-717.
[10]Parhiscar A,Har-ElG.Deep neck abscess: a retrospective review of 210 cases[J]. Ann Otol Rhinol Laryngol,2001,110(11):1051-1054.
[11]Wang J,Ahani A,Pogrel MA.A five-year retrospective study of odontogenic maxillofacial infections in a large urban public hospital[J].Int J Oral Maxillofac Surg,2005,34(6):646-649.
[12]Sato FR,Hajala FA,Filho FW,et al.Eight-year retrospective study of odontogenic origin infections in a postgraduation program on oral and maxillofacial surgery[J]. J Oral Maxillofac Surg,2009,67(5):1092-1097.
[13]Flynn TR,Shanti RM,Levi MH,et al.Severe odontogenic infections,part 1: prospective report[J].J Oral Maxillofac Surg,2006,64(7):1093.
[14]Zakrzewska JM.Women as dental patients: Are there any gender differences[J]? Int Dent J,1996,46(6):548.
[15]Bridgeman A,Wiesenfeld D,Hellyar A,et al.Major maxillofacial infections.An evaluation of 107 cases[J].Aust Dent J,1995,40(5):281-284.
[16]Valerius NH,Eff C,Hansen NE,et al.Neutrophil and lymphocyte function in patients with diabetes mellitus[J].Acta Med Scand,1982,211(6):463-467.
[17]Goodson III WH,Hunt TK.Wound healing and the diabetic patient[J].Surg Gynecol Obstet,1979,149(4):600-608.
[18]Robertson D,Smith AJ.The microbiology of the acute dental abscess[J].J Med Microbiol,2009,58(Pt2):155-162.
[19]Rega AJ,Aziz SR,Ziccardi VB. Microbiology and antibiotic sensitivities of head and neck space infections of odontogenic origin[J].J Oral Maxillofac Surg, 2006,64(9):1377-1380.
[20]Boscolo-Rizzo P,Da Mosto MC.Submandibular space infection: a potentially lethal infection[J].Int J Infect Dis,2009,13(3):327-333.
[21]Rao DD,Desai A,Kulkarni RD,et al.Comparison of maxillofacial space infection in diabetic and non diabetic patients[J]. Oral Surg Oral Med Oral Pathol Oral Radiol Endod,2010,110(4):7-12.
[22]Peralta G,Sa ?nchez MB,Roiz MP,et al.Diabetes does not affect outcome in patients with enterobacteriaceae bacteremia[J].BMC Infect Dis,2009,9:94.

