经皮椎间孔镜与椎板开窗髓核摘除术治疗腰椎间盘突出症的Meta分析*
刘磊 李业成 刘守正 张成亮 朱宝林*
腰椎间盘突出症(lumbardischerniation,LDH)是最常见的骨科疾病之一,发病机制与多种因素有关[1]。其中只有少数腰椎间盘突出症患者需要手术治疗,手术方式可分为开放和微创手术。前者最常见的是椎板开窗髓核摘除术(fenestration discectomy,FD),临床应用广泛。但其缺点也较多,如创伤大、出血多、术后恢复时间长、住院时间长、并发症多等[2-3]。近年来,随着脊柱微创技术的发展,由于其恢复快、创伤小、费用低、并发症少等优点,广受患者青睐。脊柱内镜几经改良[3-5],其中经皮椎间孔镜髓核摘除术(percutaneousendoscopic lumbardiscectomy,PELD)发展迅速。尤其Hoogland[6]研究设计出具有广泛适应证的THESSYS技术,为一种较为彻底的直接减压技术。
既往研究对比不同手术方式疗效的相关文献多为单中心调查,缺乏大样本的荟萃分析。因此,我们检索对比分析椎间孔镜与椎板开窗髓核摘除术治疗LDH的治疗效果的文献,通过Meta分析,比较两种手术的治疗效果,为椎间孔镜技术提供循证医学证据。
1 资料与方法
1.1 文献检索
检索 PubMed、EMbase、SpringerLink、ElseviverScience Direct、John Wiley Interscience、ProQuest Health & Medical Complete、EBSCO MEDLINEComplete数据库,检索词为"BEISorPELDorPTEDorTESSYS"。检索中国知网(CNKI)、中国生物医学文献数据库、万方数据库、重庆维普科技期刊数据库、同方期刊全文数据库、中华医学会&中国医师协会全文期刊库,检索词为“椎间孔镜”。文献发表时间为2000年1月1日至2018年10月1日。
1.2 纳入与排除标准
1.3 观察指标
手术相关指标:性别、年龄、切口长度、术中出血量、手术时间、术后卧床时间、住院时间。疼痛及功能评分指标:术前及术后VAS评分、ODI评分、JOA评分。
1.4 文献筛选与资料提取
由2名研究人员分别独立进行文献筛选和资料提取。首先阅读文章题目和摘要,初筛相关文献,排除不符合标准的文献后,对可能符合的文献查找全文并阅读,再次筛选。2名研究人员交叉核对纳入的文献,对存有分歧难以达成共识的文献,讨论后或请第3位研究人员决定是否纳入。
1.5 文献质量评价
2名研究人员依照纽卡斯尔-渥太华量表(NOS)对纳入的文献进行质量评价[7]。NOS评分满分为9分,评价内容包括病例对照研究的选择和暴露因素、组件可比性等,以评分≥6分定为高质量研究。
1.6 统计学分析
应用ReviewManager5.3软件对数据进行统计学分析。异质性经Chi2及I2进行评估。Chi2值P>0.05或者I2<50.0%说明异质性较低,采用固定效应模型,反之采用随机效应模型。计算二分类数据的比值比(OR)及其 95%置信区间(CI)。P<0.05为差异有统计学意义。
2 结果
2.1 纳入文献的基本特征及质量评价
根据文献纳入标准和排除标准以及文献质量控制的要求,最终纳入28篇文献[8-35],文献筛选流程及结果见图1,英文文献5篇,中文23篇,患者总数2 355例,接受椎间孔镜治疗(PELD组)1 211例,椎板开窗髓核摘除术(FD组)1144例,纳入文献的基本特征见表1。
2.2 文献质量评价结果
纳入文献均为回顾性研究,由2位研究者独立对纳入研究进行评估,评分不一致时由第3位研究者评判,纳入研究评分均在7分以上(见表2)。
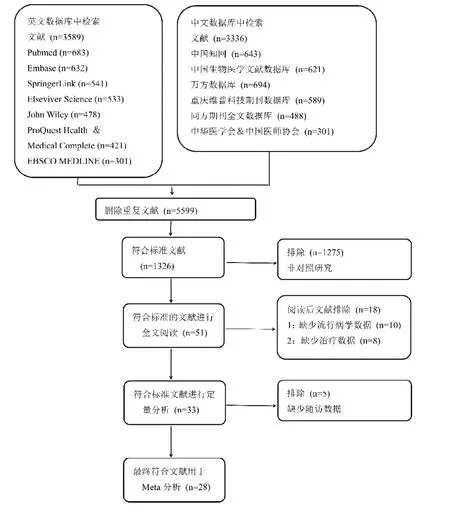
图1 文献筛选流程及结果
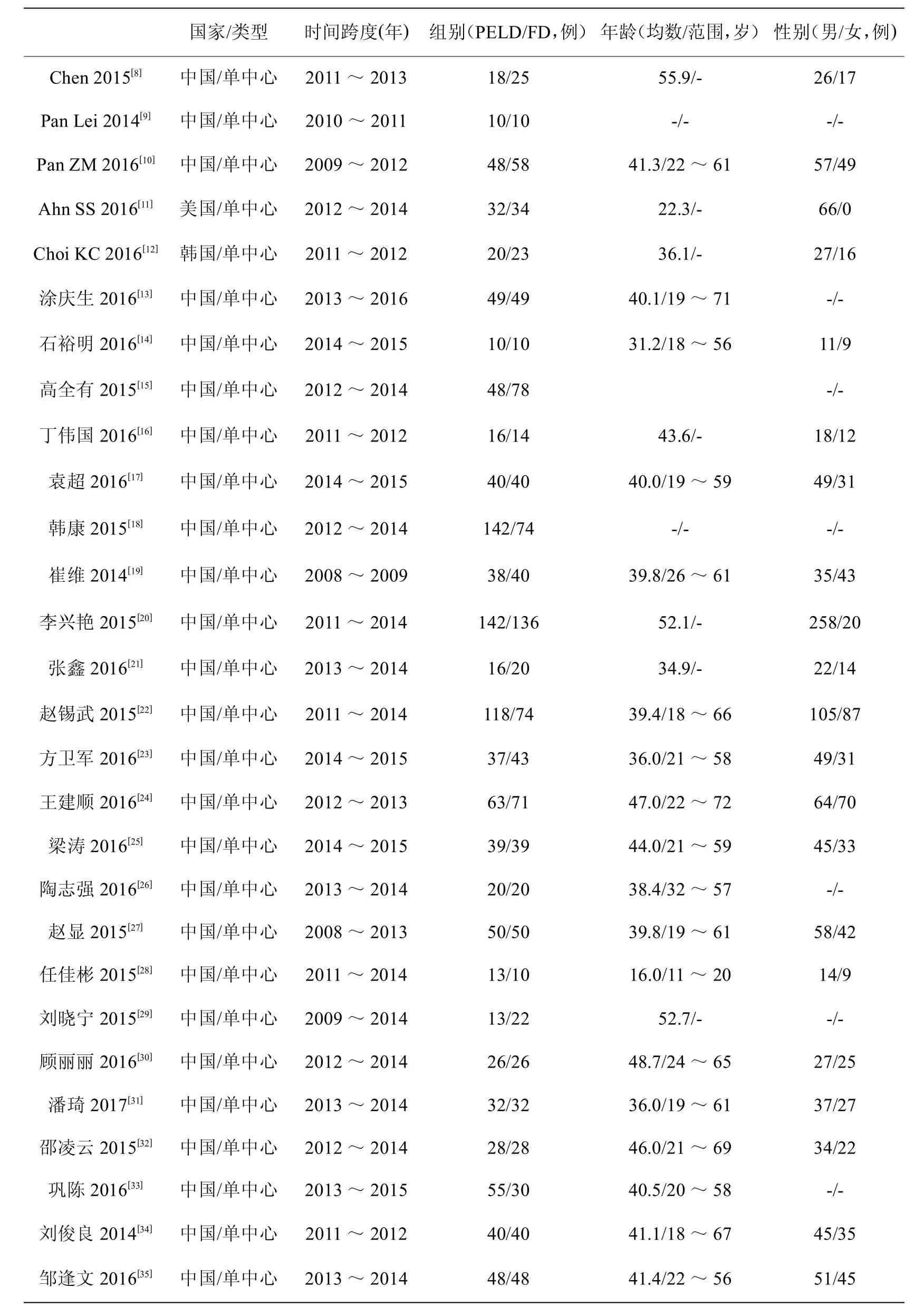
表1 纳入研究的基本特征
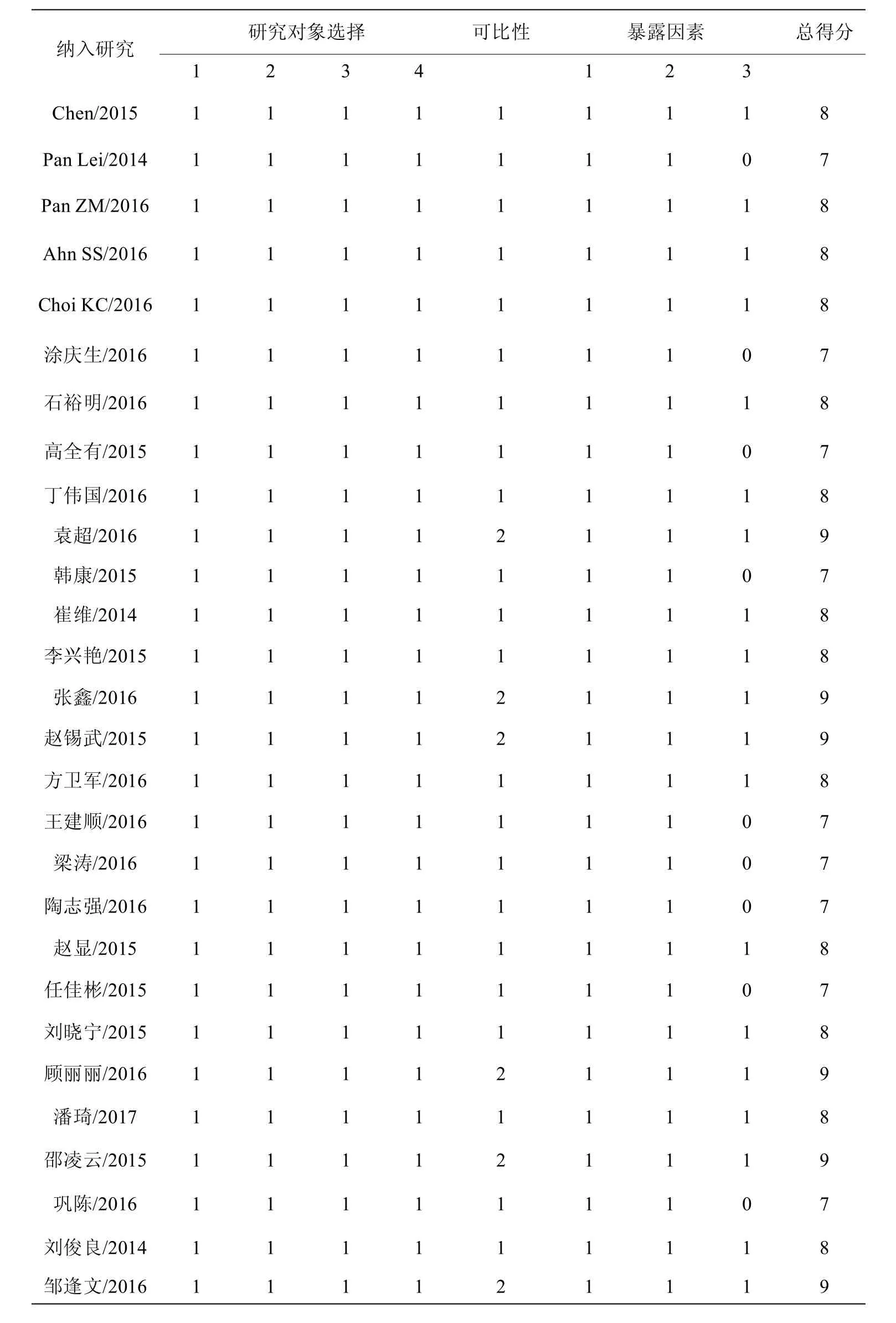
表2 纳入研究的NOS评分(分)
2.3 Meta分析结果
2.3.1 术中出血量对比
共纳入27项研究[8,10-35],研究间有统计学异质性(<0.000 01,2=99%),采用随机效应模型分析。结果显示,FD组术中出血量是PELD组的88.3倍,PELD组术中出血量明显少于FD组,差异有统计学意义(MD=-88.32,95%CI-100.39~-76.25,P<0.0001)。
2.3.2 手术时间对比
共纳入28项研究[8-35],研究间有统计学异质性(P<0.000 01,I2=99%),采用随机效应模型分析。结果显示:PELD组与FD组在手术时间差异无统计学意义(MD=1.42,95%CI-3.35 ~ 6.18,P=0.56)。
2.3.3 手术切口长度对比
PLED组的优势在于微创、损伤小、手术切口较小。本组共纳入19项研究[9,10,13-15,17,18,20-23,25,26,28-30,33-35],研究间有统计学异质性(P<0.00001,I2=99%),采用随机效应模型分析。结果显示:PELD组手术切口长度明显小于FD组,差异有统计学意义(MD=-3.84,95%CI-4.51 ~-3.18,P<0.00001),FD组切口长度为PELD组的3.84倍。
2.3.4 术后卧床时间及住院时间对比
手术创伤越小,术后卧床及住院时间越短,前者共纳入9项研究[13,16,18,23,24,26,28,31,34],研究间有统计学异质性(P<0.00001,I2=100%),采用随机效应模型分析。结果显示:PELD组患者术后卧床时间明显小于FD组(MD=-3.22,95%CI-3.30~-3.14,P<0.000 01),FD 组患者卧床时间为 PELD 组的3.22倍。
后者纳入20项研究[8-15,17-19,21,25,26,28-31,33,34],研究间有统计学异质性(P<0.00001,I2=96%),采用随机效应模型分析。结果显示:PELD组住院时间明显小于FD组(MD=-5.13,95%CI-5.36~-4.91,P<0.00001),FD组住院时间为PELD组的5.13倍。
2.3.5 VAS评分对比
疼痛是评价手术效果的重要指标,本研究以VAS评分判断疼痛,共20篇[11,12,14-19,21-24,26-30,32-34]文献纳入研究。所有文献均提及术前VAS评分。研究间无统计学异质性(P=0.95,I2=0%),采用固定效应模型分析。结果显示:两组术前VAS评分差异无统计学意义,(MD=-0.05,95%CI-0.17~-0.07,P=0.4)。
术后评价VAS评分各文献时间不同,我们以术后24h、术后1个月及术后1年评分为标准比较术后早、中、后期的疼痛缓解效果。术后24 h VAS评分纳入8篇[15,18,21-23,27,30,34],研究间有统计学异质性(P<0.0001,I2=96%),采用随机效应模型分析。结果显示:两组患者术后24 h VAS评分无明显区别(MD=-0.18,95%CI-0.44~0.07,P=0.16)。术后1个月 VAS评分纳入6篇[16,23,28-30,34],研究间没有统计学异质性(P=0.91,I2=0%),采用固定效应模型分析。结果显示:两组患者术后1个月 VAS评分差异有统计学意义(MD=-0.14,95%CI-0.27~-0.01,P=0.03),PELD组术后1个月VAS评分较低。术后 1年 VAS评分纳入 14篇[11,12,14,16,17,19,21,24,26-28,32-34],研究间没有统计学异质性(P=0.24,I2=20%),采用固定效应模型分析。结果显示:两组患者术后 1年 VAS评分差异有统计学意义(MD=-0.11,95%CI-0.19~-0.02,P=0.01),PELD组术后1年VAS评分较低。
2.3.6 ODI评分对比
Oswestry功能障碍指数(OswestryDisabilityIndex,ODI)评分也是评价术后腰痛的指标之一,共 13项研究[10,11,12,14,16,19,23,24,26,27,29,33,34],研究间有异质性(P=0.004,I2=59%),采用随机效应模型分析。结果显示,两组之间ODI评分差异无统计学意义(MD=-1.35,95%CI-3.36~ 0.67,P=0.19)。
术后评分时间不统一,术后3d、1个月、3个月、6月、1年均有文献统计,其中以术后1年最常见,故纳入本研究,共11项研究[10,11,12,14,16,19,24,26,27,33,34],研究间有异质性(P=0.0009,I2=67%),采用随机效应模型分析。结果显示:两组之间ODI评分差异有统计学意义(MD=-0.81,95%CI-1.39~-0.22,P=0.007),说明PELD组术后ODI评分更低,腰痛症状更轻。
2.3.7 JOA评分对比
JOA评分主要用于评价人体功能性障碍。共纳入5项研究[10,19,26,32,34],对术前及术后1年JOA进行评价,术前评价研究间无异质性(P=0.03,I2=0.0%),采用固定效应模型分析。结果显示,两组术前 JOA评分差异无统计学意义(MD=0.25,95%CI-0.25~0.74,P=0.53)。术后1年评价研究间无异质性(P=0.42,I2=0.0%),采用固定效应模型分析。结果显示:两组术后 JOA评分差异无统计学意义(MD=0.10,95%CI-0.30~0.49,P=0.64),说明术前及术后PELD组与FD组的JOA评分均无明显区别。
2.4 发表偏倚
漏斗图最初由 Light等在1984年提出,一般以单个研究的效应量为横坐标,样本含量为纵坐标做的散点图。效应量可以为RR、OR和死亡比等。理论上讲,被纳入Meta分析的各独立研究效应的点估计,在平面坐标系中的集合应为一个倒置的漏斗形,因此称为漏斗图。本研究纳入研究的功能评分因标准统一,漏斗图基本呈对称状态,提示发表无明显偏移,但手术时间、切口长度、术中出血量、住院时间等由于各地医院条件不同,医生技术存在一定差距,存在一定偏移。
3 讨论
腰椎间盘突出症的微创治疗起源于20世纪70年代,手术方式、方法多样,但由于存在术中透视次数多、手术视野欠清晰、手术范围较局限、手术器械单一等问题,并且在下腰椎由于存在髂棘阻挡,传统的微创技术应用较局限[36-37]。
随着医学影像学技术的迅速发展,医生水平的提升以及患者对生活要求的提高,微创治疗腰椎间盘突出症的理念和技术不断进步和创新,一种操作通道仅4.2 mm的完全脊柱内镜系统弥补了传统脊柱内镜技术的缺陷,该系统在安全性、创伤性、精确性、恢复时间、并发症等方面具有明显优势,成为目前微创治疗LDH的主流技术[37]。现代椎间孔镜技术已发展到直接减压,适应证更为广泛。
为椎间孔镜技术提供循证医学证据,本研究通过检索数据库中比较椎间孔镜技术与开窗髓核摘除术疗效的文献,结果发现椎间孔镜下髓核摘除术与椎板开窗髓核摘除术治疗腰椎间盘突出症均能取得良好临床疗效,术后疼痛均明显缓解,腰、腿功能评分均有显著改善。传统椎板开窗髓核摘除术优势在于手术费用低,患者为全麻状态,术中无痛苦。而椎间孔镜技术在诸多方面更具有优势。
微创技术的优势在于患者创伤小、恢复快、花费少,PELD手术一般采用局部麻醉,术中可与患者随时沟通,尽最大可能避免神经的损伤。另一优势是术中出血少、不广泛剥离肌组织,不破坏腰椎的结构,从而有效保持脊柱的稳定性,并且内镜直视下切除病变组织,大大降低了手术风险,提高病变清除率;并且可以最大限度地保留纤维环,保证了椎间隙的高度[38]。手术中造影通过混合亚甲蓝溶液,将退变髓核组织染成深蓝色,提高了病变摘除的准确率,并且该手术皮肤切口只有6~8 mm,手术时间、术后卧床时间、住院时间短,减轻了患者的负担。
本研究中,PELD组术中出血量、切口长度、术后卧床时间、住院时间均明显优于FD组,说明椎间孔镜技术对患者造成的损伤明显较少。两组术后1个月、1年的 VAS评分方面PELD组具有优势,说明接受PELD的患者恢复更为迅速。两组术后1年ODI评分对比,PELD组具有优势,说明在腰痛缓解方面微创手术更具优势。
本研究中,两组在手术时间方面差异无统计学意义,这可能是由于微创技术应用在临床实践较短,部分医生熟练程度不够导致,随着微创技术的广泛应用,手术时间应会缩短。
并且两组术前VAS评分、ODI评分与JOA评分差异均无统计学意义,说明术前两组患者疾病严重程度相当。在疼痛缓解方面,术后1dVAS评分均较术前明显降低,而两组间差异无统计学意义,说明两种术式均可以迅速、显著缓解患者的疼痛症状。两组术后 JOA评分差异无统计学意义,说明在功能评分方面两组恢复速度无明显差异。总体来说,微创手术后疼痛更易迅速缓解。
微创技术优势众多,但椎间孔镜技术也具有某些局限性,如工作通道的狭小,视野欠开阔,硬膜囊、神经根和血管等重要结构显露欠完全,手术安全性不能得到足够的保障;穿刺定位虽借助了 C型臂透视,但仍为一种盲视下的穿刺定位;术中需要多次透视,增加了医生和患者接受的射线量[39]。
综上所述,本研究结果证明,经皮椎间孔镜下髓核摘除术可以明显减少患者术中损伤,加快恢复速度,可以在临床广泛推广。
因椎间孔镜技术应用临床时间较短,数据库中涉及的文献大多为2015年以后文献,缺乏长期随访结果,并且由于各医院及医生习惯不同、技术存在差别,各指标尤其是手术相关指标区别较大,可能产生数据偏移。

