DRGs在临床亚专科同行竞争力评价中的应用
——许 轲 杨 剑 马建辉 邱亭林
随着医改的深入推进,医院精细化管理越来越凸显重要地位[1]。越来越多的医院尝试建立临床科室绩效考核机制,并纳入科室核心竞争力指标[2-4]。然而,医院和科室各具特色,病种构成不同,采用传统临床指标,如平均住院日、平均住院费用等难以客观进行同行间比较[5]。
表1基于DRGs测算某医疗机构医疗服务效率
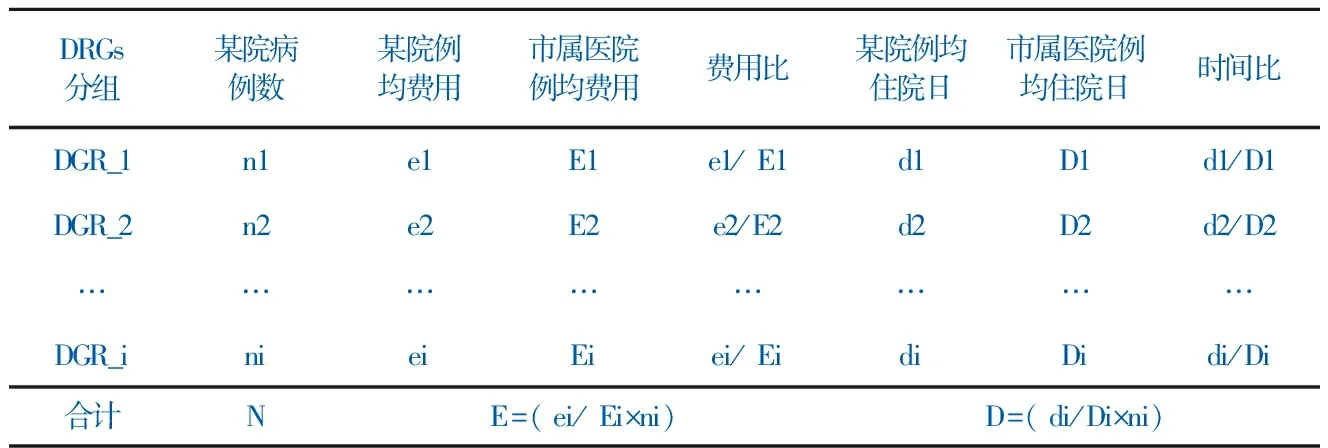
DRGs分组某院病例数某院例均费用市属医院例均费用费用比某院例均住院日市属医院例均住院日时间比DGR_1n1e1E1e1/ E1d1D1d1/D1DGR_2n2e2E2e2/E2d2D2d2/D2……………………DGR_inieiEiei/ EidiDidi/Di合计NE=( ei/ Ei×ni)D=( di/Di×ni)
注:费用消耗指数=E/N,时间消耗指数=D/N。
表2 2015年度“消化系统大手术”亚专科各DRGs组病例构成
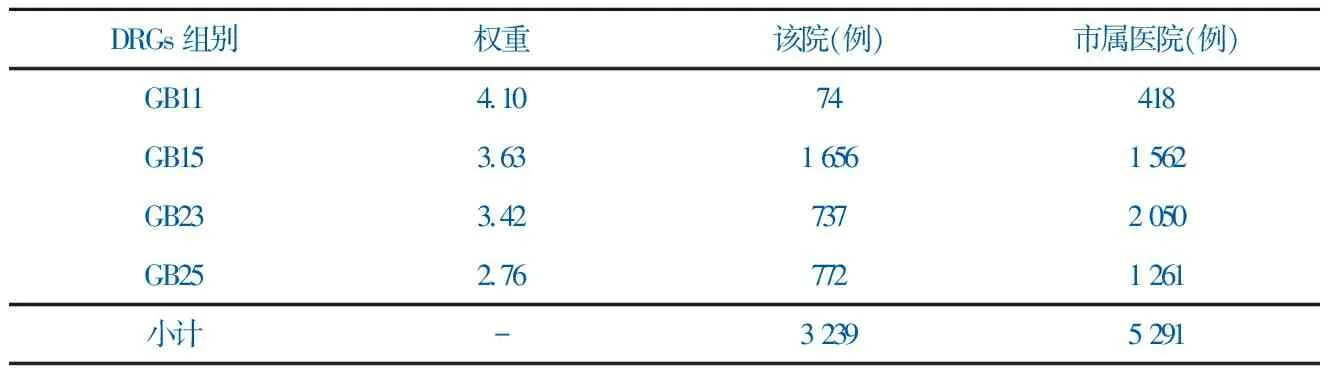
DRGs组别权重该院(例)市属医院(例)GB114.1074 418GB153.631 6561 562GB233.427372 050GB252.767721 261小计-3 2395 291
表3 2015年度“消化系统大手术”亚专科服务能力指标构成
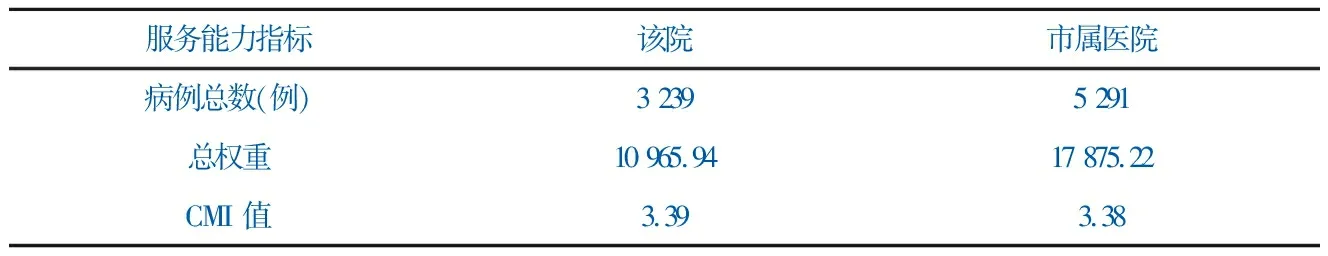
服务能力指标 该院市属医院病例总数(例)3 239 5 291总权重10 965.9417 875.22CMI 值3.39 3.38
疾病诊断相关组(Diagnosis Related Groups,DRGs) 是按照“临床过程一致性”和“资源消耗相似性”的原则将患者分入若干诊断组进行管理的体系[6]。通过给各DRGs组赋予相应的权重值,使同组病例之间可以直接比较,不同组的病例经过权重值调整后也可以进行比较。
相近的诊断相关组(Adjacent Diagnosis Related Groups,ADRGs) 是临床专家根据临床经验,利用主要诊断和(或)主要操作进行的初步分组,通常可用于反映亚专科情况[7-8]。本研究以中国医学科学院肿瘤医院“消化系统大手术”亚专科为例,通过计算DRGs指标,与同行间进行比较,发现学科优势和不足,为医院精细化管理提供参考。
1 资料与方法
1.1 资料来源
本研究数据来自于北京市医院管理研究所“北京地区住院医疗服务绩效平台”。为提高同行间的可比性,选取同一年度(2015年)相同DRGs组病例进行横向比较。
“消化系统大手术”亚专科包含6个DRGs组:GB11(食管、胃、十二指肠大手术,伴重要合并症与伴随病),GB15(食管、胃、十二指肠大手术,不伴合并症与伴随病),GB23(小肠、大肠、直肠的大手术,伴合并症与伴随病),GB25(小肠、大肠、直肠的大手术,不伴合并症与伴随病),GB33(食管、胃、十二指肠其他手术,伴合并症与伴随病),GB35(食管、胃、十二指肠其他手术,不伴合并症与伴随病)。因GB33和GB35该院病例较少(仅占“消化系统大手术”亚专科6个DRG组病例的2.3%),故筛选前4组(GB11、GB15、GB23、GB25)病例与同行进行比较。
1.2 分析方法
采用“北京版疾病诊断相关组”(BJ-DRGs)作为风险调整工具,围绕医疗服务绩效的核心内容,对医院“消化系统大手术”亚专科的住院服务能力、服务效率和医疗安全进行评估。通过计算以下指标值[7],与北京市22家市属医院平均水平进行比较。
1.2.1 能力指标 总权重值和病例组合指数(Case Mix Index,CMI)。(1)总权重值=∑DRGs组权重×DRGs组病例数,反映考虑疾病复杂程度后的住院服务总产出。(2)CMI=总权重值/总病例数,反映服务单位的技术难度水平。
1.2.2 效率指标 包括时间消耗指数和费用消耗指数,指的是治疗同类疾病所需要的时间和费用。本研究以22家市属医院平均水平作为基准,计算方法见表1。
1.2.3 安全指标 一般采用“低风险组死亡率”来反映医疗安全,但由于“消化系统大手术”亚专科4个DRGs组不属于低风险组,因此采用粗死亡率指标。
2 结果
2.1 医疗服务能力对比
“消化系统大手术”亚专科4个DRGs组,该院收治总数3 239人次,总权重数10 965.94,见表2。
4个DRGs组中GB11、GB15权重值相对较大,难度系数较高。高难度病组(GB11、GB15)占比该院(53.4%)大于市属医院(38.0%)。CMI值该院(3.39)略高于市属医院(3.38),见表3。
2.2 医疗服务效率对比
“消化系统大手术”亚专科4个DRGs组总平均住院日(天),该院(16.72天)小于市属医院(18.45天)。其中,该院GB11平均住院日比市属医院短4.39天,GB15比市属医院短2.08天,GB23比市属医院短3.09天,但难度较低病例组GB25该院平均住院日比市属医院略长,多0.68天,见表4。
表4 2015年度“消化系统大手术”亚专科各DRGs组平均住院日(天)
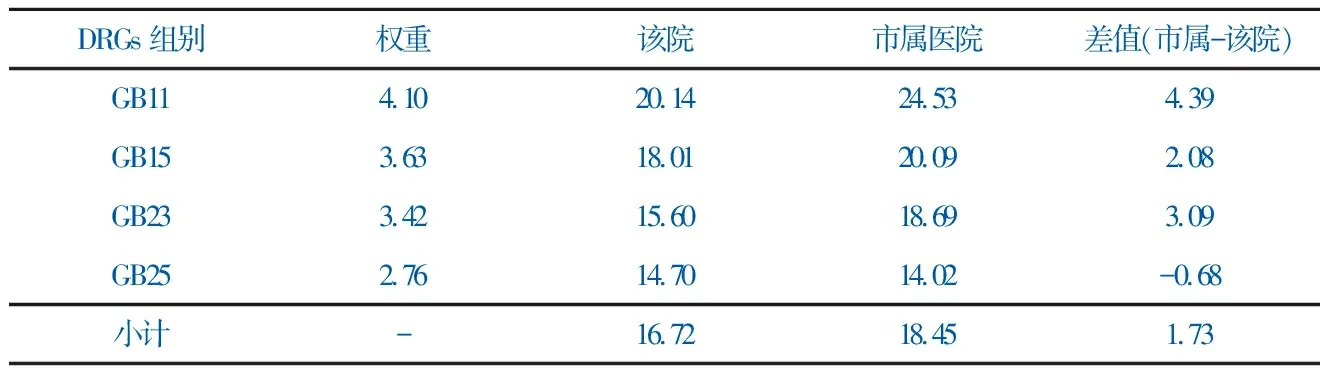
DRGs组别权重该院市属医院差值(市属-该院)GB114.1020.1424.534.39GB153.6318.0120.092.08GB233.4215.6018.693.09GB252.7614.7014.02-0.68小计-16.7218.451.73
表5 2015年度“消化系统大手术”亚专科各DRGs组例均费用(元)
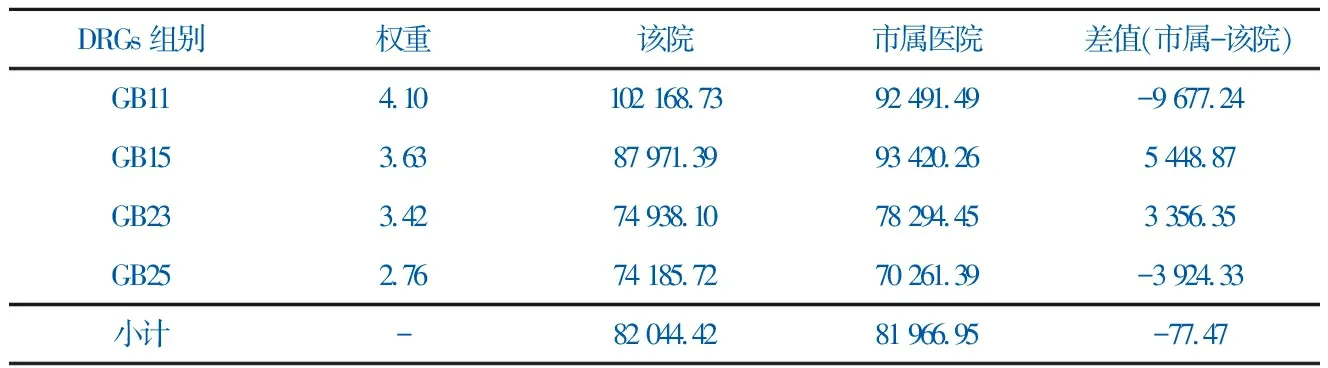
DRGs组别权重该院市属医院差值(市属-该院)GB114.10102 168.7392 491.49-9 677.24GB153.6387 971.3993 420.265 448.87GB233.4274 938.1078 294.453 356.35GB252.7674 185.7270 261.39-3 924.33小计-82 044.42 81 966.95-77.47
表6 2015年度“消化系统大手术”亚专科各DRGs组单日例均费用(元)
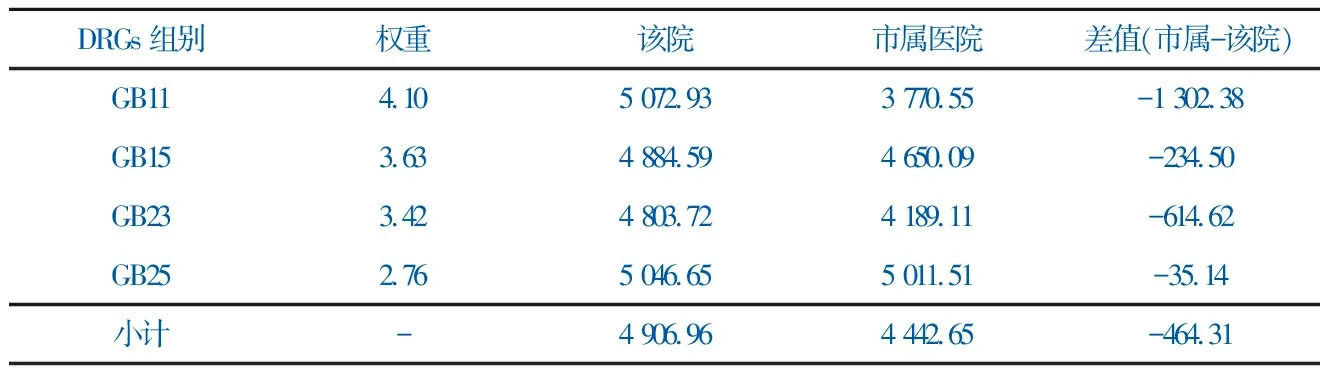
DRGs组别 权重 该院 市属医院 差值(市属-该院)GB11 4.10 5 072.93 3 770.55 -1 302.38GB15 3.63 4 884.59 4 650.09 -234.50GB23 3.42 4 803.72 4 189.11 -614.62GB25 2.76 5 046.65 5 011.51 -35.14小计 - 4 906.96 4 442.65 -464.31
表7 2015年度该院GB15死亡患者特征

死亡患者 主要诊断 其他诊断 主要手术 其他手术1 贲门恶性肿瘤 淋巴结继发恶性肿瘤手术后食管胃瘘,Ⅱ型糖尿病,高血压 食管部分切除术 胃部分切除术胸内食管-胃弓下吻合术2 胃窦恶性肿瘤 高血压,甲状腺术后肝囊肿,后天性肾囊肿 全胃切除术伴空肠间置术 -3 胃恶性肿瘤 心律失常心房纤颤 根治性胃切除术 胰尾伴部分胰体切除术,脾切除术
“消化系统大手术”亚专科4个DRGs组总例均费用(元)该院(82 044.4元)略高于市属医院(81 966.9元),高出77.47元。其中,GB11和GB25该院例均费用高于市属医院,GB11比市属医院高9 677.24元,GB25比市属医院高3 924.33元;GB15和GB23该院例均费用低于市属医院,GB15比市属医院低5 448.87元,GB23比市属医院低3 356.35元,见表5。
“消化系统大手术”亚专科4个DRGs组单日例均费用(元)该院都高于市属医院,平均高出464.31元,其中GB11组高出1 302.38元,GB15组高出234.50元,GB23组高出614.62元,GB25组高出35.14元,见表6。
以市属医院为基准,计算服务效率指标。其中,该院费用消耗指数(0.98)小于市属医院(1.00);该院时间消耗指数(0.92)小于市属医院(1.00)。该院的服务效率优于市属医院。
2.3 医疗服务安全对比
“消化系统大手术”亚专科4个DRGs组总死亡率该院为0.09%,远低于市属医院1.91%。其中,GB11、GB23和GB25该院死亡率均为0,但GB15组该院死亡3例,死亡率为0.18%,高于市属医院。进一步查阅病案发现,该院GB15死亡的3例患者伴有高血压、糖尿病等基础疾病,手术方式也较为复杂,伴有不同程度的术后并发症。根据DRGs分组规则,归类为GB11组较为妥当。见表7。
3 讨论
DRGs作为一种疾病分组和风险调整工具,采用客观和统一的评价标准,给各DRGs组赋予相应的权重,使同组病例之间可以直接比较,不同组的病例可以经过权重值调整后进行比较。
3.1 医疗服务能力情况
CMI值反映医疗机构整体技术难度水平,CMI值越大,说明该单位收治患者难度越大,水平也越高[8]。“消化系统大手术”亚专科4个DRGs组,该院收治病例难度(CMI值3.39)略高于市属医院(CMI值3.38),也高于同行某院(CMI值3.34)[8],间接反映该院“消化系统大手术”亚专科的技术水平相对较高。
3.2 医疗服务效率情况
时间消耗指数和费用消耗指数主要反映住院医疗服务效率,能够说明治疗同类疾病住院时间的长短和费用的高低[9]。本研究以市属医院平均水平作为基准,赋值为1。计算服务单位的时间消耗指数和费用消耗指数,数值越小,意味着该单位收治同类疾病的平均住院时间和住院费用越少,效率越高。
比较“消化系统大手术”亚专科时间消耗指数指标发现,治疗同类疾病该院所用时间较短,时间消耗指数为0.92。进一步分析发现,治疗难度较高的GB11、GB15和GB23组病例,该院治疗时间短于市属医院;但治疗难度较低病例(GB25),该院时间较长。可能是因为该院收治高难度病例比例较高,医生习惯慎重对待,即便遇到难度较低病例,也会按照高难度病例标准来对待有关。
该院费用消耗指数为0.98,治疗同种难度疾病该院所消耗费用为市属医院水平的97.6%。该院单日例均费用4 906.96元,高出市属医院10.45%,但低于同行某院20.14%[9]。
3.3 医疗服务安全性情况
DRGs指标中一般采用低风险组死亡率指标反映医疗服务安全性,但“消化系统大手术”亚专科4个DRGs都不属于低风险组,只能用粗死亡率指标替代。总死亡率该院(0.09%)远低于市属医院(1.91%)。但GB15该院死亡率较高,为0.18%。进一步查阅病案发现,该院GB15组死亡的3例患者伴有高血压、糖尿病等基础疾病,手术方式也较为复杂,并伴有不同程度的术后并发症,根据DRGs分组规则,归类为GB11组较为妥当。在DRGs评价体系和按病种付费中,将每个病例正确分入DRGs组至关重要。而病历书写质量,病案首页数据填报的完整性和准确性,疾病诊断和手术操作编码的正确选择,是DRGs正确分组的重要前提。另外,查看死亡讨论记录,发现有两例患者死于术后的心脏功能损伤。这提示临床科室应加强医疗质量管理,严格落实疑难病历讨论,充分做好术前评估工作。
当然,DRGs医疗服务绩效评价体系也存在一定的不足,没有纳入能够反映疗效的指标,如随访数据中的生存率指标,在条件成熟时,可以考虑纳入评价体系。
本研究以“消化系统大手术”亚专科为例,借助DRGs管理工具,运用客观的指标、统一的标准来评价同行间竞争力。通过发现亚专科优势和不足,为医院重点监管、精细化管理和学科建设提供依据。

