区域性肿瘤医院跨省异地就医直接结算的绩效评价
(浙江省肿瘤医院 杭州 310022)
某院是国内成立最早的肿瘤专科医院之一,是大型三甲医院,在周边省市享有较高的声誉。2017年,该院成为浙江省跨省异地就医直接结算试点医院。截至目前,全国已经有29个省份(含新疆生产建设兵团)的患者在该院实现住院跨省就医直接结算。本文结合相关数据对该院跨省就医直接结算情况进行绩效评价。
1 资料来源与方法
1.1 资料来源
本研究资料来源于某院从HIS系统中提取的跨省就医直接结算数据和跨省就医直接结算实践情况。
1.2 方法
本研究以全国跨省异地就医直接结算平台联网结算时间为节点,使用SPSS19.0进行统计分析,主要采用Pearson卡方检验、t检验、Mann-Whitney秩和检验等方法,对比分析联网前后情况,选取2015年10月1日-2017年2月28日和2017年3月1日-2018年7月31日时间段的外省来院患者费用、负担情况、疾病谱等信息,探讨跨省异地就医直接结算对政府、医院和患者的影响。
2 结果
2.1 全国跨省就医直接结算平台联网前后患者的基本信息情况
2.1.1 联网前后患者的性别占比情况。全国跨省异地就医直接结算平台联网前17个月(即2015年10月1日-2017年2月28日),外省来院就医患者的女性占比为58%,而联网后(即2017年3月1日-2018年7月31日)这一比例为58.4%,女性患者占比皆大于男性,卡方检验结果显示差别无统计学意义(见表1)。这表明,全国跨省异地就医直接结算对外省患者的性别占比没有影响。
2.1.2 联网前后患者的年龄占比情况。全国跨省异地就医直接结算平台联网前17个月,45岁以上的患者占65.5%,而联网后占74.0%,卡方检验结果具有统计学意义(χ2=101.448,P=0.00<0.05)(见表1)。这表明联网后来院就医外省患者的平均年龄更大。
2.1.3 联网前后患者的区域分布情况。全国跨省异地就医直接结算平台联网后17个月,某院住院患者覆盖全国30个省份,人次数占比增加较多的省份分别为江西省、福建省和安徽省,其中最多的省份为江西省,占比增加为6.2%;联网后人次数占比相对减少的省份为四川省、河南省和湖北省(见表1)。这表明,联网后距离浙江省较近省份患者占比升高,距离相对较远省份患者占比下降。
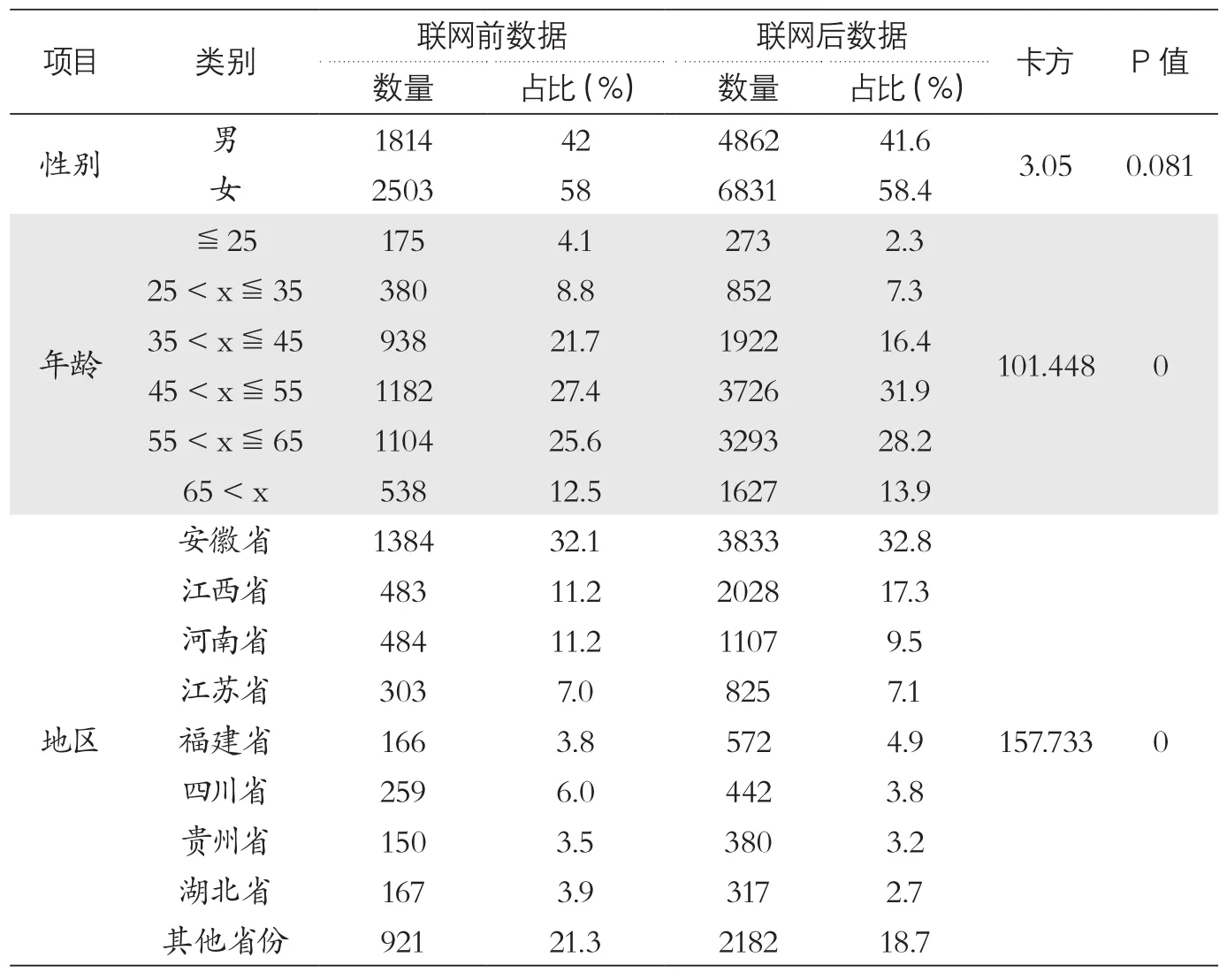
表1 2015年10月1日-2018年7月31日患者的基本信息情况
2.2 全国跨省异地就医直接结算平台联网前后患者的疾病情况
全国跨省异地就医直接结算平台联网前17个月,外省来院患者中恶性肿瘤患者为3553人,占82.3%;联网后17个月,联网地区来院患者中恶性肿瘤患者为9507人,占81.3%,卡方检验结果具有统计学意义(χ2=4.133,P=0.042<0.05)。这表明联网结算前后来院患者的疾病良恶性结构发生了变化,联网后恶性肿瘤的占比略少于联网前。联网后17个月,来院患者中病情为早期的患者占44.9%,而联网前17个月这一数据为41.9%,Mann-Whitney检验结果具有统计学意义(U=28.84,P=0.00<0.05),这表明联网后来院就医的患者中病情为早期的占比有所增加。
2.3 全国跨省异地就医直接结算平台联网前后患者的费用情况
2.3.1 患者费用的总体情况。全国跨省异地就医直接结算平台联网后17个月,来院就医外省患者的总费用为21656.8万元,是联网前17个月患者总费用的2.9倍。联网后17个月外省患者就医11693人次,是联网前的2.7倍。联网后外省患者的次均费用为18719元,比联网前患者的次均费用多1218元。t检验结果具有统计学意义(t=-3.248,P=0.001<0.05),这表明联网结算后,来院就医患者的次均费用要高于联网前。
2.3.2 患者费用的增长情况。全国跨省异地就医直接结算平台联网后17个月联网结算总费用为3866.0万元,占外省患者就医总费用的17.9%。2017年3月-2018年7月每月联网结算总费用呈上升趋势,2018年7月联网结算总费用为358.6万元,是2017年3月联网结算总费用的2.8倍,17个月间联网费用的平均增长率为11.1%。
2.4 全国跨省异地就医直接结算平台联网前后人次占比的变化情况
2018年7月,省外有851人次来院就医,其中通过全国跨省异地就医直接结算平台直接联网结算的为198人次,联网结算人次占比23.3%。2018年7月联网结算人次占比是2017年3月的2.0倍,每月联网结算人次占比的平均增长率为6.2%(见图1)。
2.5 全国跨省异地就医直接结算平台联网前后患者负担情况
全国跨省异地就医直接结算联网前17个月,外省来院患者垫资金额为7553.3万元,自负比例为100%。联网结算后,2017年3月1日-2018年7月31日患者少垫资1664.3万元,平均每位患者少垫资8155元。其中,负担比例50%及以下的患者占65.8%,负担比例50%-60%的患者占20.6%,联网患者的平均负担比例为43.1%。2018年7月患者少垫资152.6万元,是2017年3月的少垫资金额的2.8倍。
2.6 全国跨省异地就医直接结算平台联网前后省内外患者的疾病谱对比分析
2.6.1 省内外来院患者的疾病谱对比分析。全国跨省异地就医直接结算联网结算后,即2017年3月1日-2018年7月31日省内来院就医患者疾病谱前十名占总疾病数的76.5%,而省外来院患者疾病谱前十名占总疾病数的74.9%。省内与省外地区来院患者疾病谱前十名中九种疾病相同,且前三名均为肺恶性肿瘤、乳腺恶性肿瘤和直肠恶性肿瘤。这表明,联网前后省内外来院就医患者的疾病谱基本无差异(见图2)。

图1 2017年3月-2018年7月每月联网数据变化情况

图2 2017年3月-2018年7月省外患者疾病谱前十名
2.6.2 省内异地与杭州地区来院患者的疾病谱对比分析。全国跨省异地就医直接结算联网后,即2017年3月1日-2018年7月31日省内异地来院就医患者疾病谱前十名占总疾病数的77.3%,而杭州地区来院患者疾病谱前十名占总疾病数的76.9%。省内异地与杭州地区来院患者疾病谱前十名中九种疾病相同,且前三名都为肺恶性肿瘤、乳腺恶性肿瘤和直肠恶性肿瘤。这表明,省内来院就医患者的疾病谱基本无差异。
3 绩效
3.1 满足了患者的就医需求
一方面,全国跨省异地就医直接结算平台联网后45岁以上的患者占比较联网前提高8.5%,卡方检验结果具有统计学意义(χ2=101.448,P=0.00<0.05),表明联网后外省来院就医患者的平均年龄更大,更多有需求的患者得到满足。另一方面,联网后外省来院患者病情轻重的Mann-Whitney 检验结果具有统计学意义(U=28.84,P=0.00<0.05),表明联网后外省来院就医的患者中病情为早期患者占比有所增加。这充分说明跨省异地就医直接结算满足了患者的就医需求,使更多有需要的患者愿意就医。
3.2 有利于优化医疗卫生资源的配置
全国跨省异地就医直接结算平台联网后,人次数占比相对减少的省份为四川省、河南省和湖北省等,这些省份离浙江省相对较远。这表明,由于当地跨省异地就医直接结算工作的实施,离该省距离较远省份的患者更愿意就近就医,这有利于规范当地的就医秩序,更加有利于优化全国医疗卫生资源的配置。
3.3 促进了医院收入的增长
全国跨省异地就医直接结算平台联网后17个月,来某院就医患者的总费用是联网前17个月患者总费用的2.9倍。联网后患者就医人次为11693人,是联网前的2.7倍。2017年3月-2018年7月的17个月间联网费用的平均增长率为11.1%。这表明,跨省异地就医直接结算促进了医院收入的增长,有利于医院的发展。联网后,就医目录的扩大以及跨省异地就医人次的增长,可能会增加医院的收入。但是,有些地方为了加强对异地就医行为的监管,将异地就医纳入到医保的总额控制中,反而可能会影响医院收入。
3.4 减轻了省外患者的经济负担
坚持直接结算目标,减轻患者垫资负担是跨省异地就医直接结算的价值所在。2018年7月,省外有851人次来院就医,其中直接联网结算的为198人次,联网结算人次占比23.3%。2018年7月联网结算人次占比是2017年3月的2.0倍,每月联网结算人次占比的平均增长率为6.2%。这表明,越来越多的省外患者通过联网结算进行住院。此外,全国跨省异地就医直接结算平台联网后17个月间患者少垫资1664.3万元,平均每位患者少垫资8155元。联网后,较大幅度减少了患者的垫资金额,相应地减轻了患者的经济负担。另一方面,联网后医保支付占大头,医院仅收取患者住院押金,减轻了患者住院押金垫付负担。此外,联网后直接结算相应减少了异地安置或长期派遣人员往返奔波报销的交通成本和时间成本。
3.5 对患者就医倾向的影响
全国跨省异地就医直接结算平台联网后,省内与省外、省内异地与杭州地区来院患者疾病谱前10名中9种疾病相同,且前3名都为肺恶性肿瘤、乳腺恶性肿瘤和直肠恶性肿瘤。这表明,联网后省内外来院就医患者的疾病谱基本无差异。这也进一步说明,区域性肿瘤医院的省内省外辐射能力无差异,患者就医是按照疾病的需求选择医院,与医院的治疗水平和业务特色相关,即医院在医疗条件、医院等级、技术水平等方面可满足患者的就医期望。
4 面临的挑战
4.1 对患者次均费用的影响
全国跨省异地就医直接结算平台联网后省外患者的次均费用增加了1218元。t检验结果具有统计学意义,这表明跨省异地就医直接结算后省外患者的次均费用相对增加。这可能由于联网结算后患者自负费用相对降低,刺激了患者的医疗消费,导致患者次均费用的增加,加重了医保基金的压力。
4.2 跨省异地就医直接结算对患者报销比例的影响
为了实现跨省异地就医直接结算,我国目前执行的主要政策是“就医地目录、参保地政策、就医地管理”。但是,我国医疗保险实行属地化管理,医保统筹层次以县市级为主,由于经济发展水平不一致,各地自行规定缴费基数、筹资水平,制定医保目录、报销政策和报销流程,经济发达省份的医保范围一般更广、医保待遇也相对更高,跨省患者实际就诊中执行的是就医地的目录,医务人员无法辨别且不知晓参保患者当地的医保政策,只能参照就医地医保政策治疗,导致很多医疗服务项目、药品、耗材无法报销,患者自费比例提高,实际报销比例降低。
4.3 各地结算平台众多,信息对接不顺畅
一方面,我国统筹层次过低导致跨省联网子系统过多,据统计全国单就跨省结算子系统就达400多个,且各系统运行模式、机制、技术支持存在很大差别,相互衔接困难重重。另一方面,我国目前的跨省异地就医直接结算系统本身就是一个复杂的体系,从协作平台来看,需要参保地经办机构平台、参保省医保经办平台、国家平台、就医地省医保经办平台、就医地经办机构平台,就医医院等多个平台的协作;从协作机构来看,需要医保、信息、金融等多个机构的支持和配合。因此,我国目前的跨省异地就医直接结算系统对接不顺畅,运行机制过于繁琐复杂。
5 对策
5.1 建立健全跨省异地就医直接结算的监管机制
一是加强信息化建设,借助计算机智能审核系统,对跨省异地就医直接结算患者的费用进行联网审核;二是强化就医地医保经办机构的监管责任,监管医疗行为、医疗服务质量、医疗费用等信息,将异地就医纳入就医地医保付费总额控制,维护就医地的医疗秩序;三是医院也要做好自查,加强对异地就医患者合理检查、合理用药、合理治疗等指标的考核,及时纠正不合理检查、用药和治疗,规范医务人员的诊疗行为。
5.2 提高统筹层次,消除政策壁垒,推进医保一体化
为了消除医保目录对接带来的报销比例不一致问题,各省市应尽可能提高医保统筹层次,逐渐将县市医保统筹提高到区域统筹、省级统筹甚至跨省级统筹,推进医保一体化,努力消除跨省异地就医直接结算过程中三大目录(医疗保险药品目录、诊疗项目和医疗服务设施标准)、医保基金起付线、封顶线、报销比例等医保政策对接问题。此外,由于各地经济发展水平不一致,对于经济不发达地区,国家财政应提供相应的补助,以维持基本医疗保险的运行。
5.3 加强信息标准化建设,为跨省就医夯实基础
跨省异地就医直接结算信息标准化建设集中体现在接口改造与信息传输。一是,逐步完善统筹地区经办机构与定点医疗机构医疗服务类代码转换和规范,实现各平台的顺畅对接;二是,加强医学信息等资料的标准化对接,以全国医疗服务规范等资料为范本,统一规范不同统筹地区的疾病名称、代码、药品名称、医疗服务名称等项目,实现跨省异地就医信息系统的数据交换和医保政策的对接;三是简化结算流程,尽可能减少医保基金在各平台的转结,尽量做到就医地医疗机构和参保地经办机构可以直接结算。

