治疗脊柱畸形常用后路截骨术术式研究进展
王春国,胡文浩,李 静,胡凡琦,王天昊,张 昊,王 尧,郝永玉,张雪松,王 岩
中国人民解放军总医院骨科,北京 100853
脊柱畸形指脊柱冠状位、矢状位的弯曲超过正常生理曲度,出现病理性的脊柱形态。疼痛和神经损伤往往是老年患者就医的主要原因,而年轻患者更关注畸形引起的外形问题。脊柱畸形手术治疗的主要目的是神经松解,缓解疼痛,恢复脊柱曲度平衡,避免继续发展。随着医疗技术的进步、矫形器械的改良及神经监测仪器的应用支持,脊柱截骨矫形技术发展迅猛。通常单独应用矫形器械不能矫正畸形或单纯的关节突关节、韧带松解不能获得足够的活动度时,即需要行脊柱截骨术。以往的脊柱截骨术常前后路联合进行,手术时间长、术中出血多、神经损伤发生率高。近年,单纯后路截骨术逐渐成为主流,在取得同样效果的同时缩短了手术时间,降低了血管、神经损伤的风险。临床中主要截骨术式有Smith-Petersen截骨术(SPO),经椎弓根截骨术(PSO),骨-盆-骨截骨术(BDBO)和全椎体切除术(VCR)。本文通过回顾分析常用脊柱截骨术术式的相关研究,总结和探讨不同截骨方式各自的适应证、手术风险及技术要点,现综述如下。
1 SPO及Ponte截骨
1.1 临床应用
SPO由Smith-Petersen等[1]首次提出,SPO通过去除≥2个节段的脊柱后方结构,以截骨区域椎间盘后缘作为铰链点,通过一个“V”形的折叠,短缩后柱,张开前柱,实现脊柱的前屈。SPO去除的后方结构包括棘突、棘上韧带、棘间韧带及双侧关节突关节(上位椎体下关节突)。1984年,Ponte等[2]报道采用改良SPO术式(Ponte截骨术)治疗休门病脊柱后凸畸形,并指出Ponte截骨为多节段“V”形截骨,最初的Ponte截骨是关节突全部切除、部分椎板“V”形切除,后来逐渐扩大范围,可以做到椎弓根-椎弓根间的椎板和关节突全切除。Ponte截骨与SPO相比,松解范围更广泛,可完整地去除下位椎体的上关节突及相应节段黄韧带和部分下椎板,后凸矫形平均可达30°[3]。Abulizi等[4]利用SPO联合前路清创和自体骨移植治疗青少年脊柱结核,既达到了理想的后凸矫形效果和稳定可靠的前柱重建,又获得了良好的神经功能恢复。Ando等[5]报道采用多节段Ponte截骨治疗胸椎后纵韧带骨化症,通过统计学方法比较术前、术后矢状面Cobb角和日本骨科学会(JOA)评分,发现Ponte截骨不但可以恢复良好的脊柱矢状面平衡,还可以间接发挥椎管减压的作用,从而缓解神经症状。这为SPO和Ponte截骨广泛应用于临床提供了新的理念和思路。
1.2 适应证
SPO主要用于矢状面脊柱畸形的矫形[6],冠状位亦适用[7],由于截骨不多,SPO适用于畸形程度轻的患者。据报道,SPO治疗侧凸角度< 70°,柔韧性> 40%的脊柱畸形都能获得满意效果[8]。对于矢状位偏移(SVA)6 ~ 8 cm的患者,推荐应用SPO[9]。SPO技术风险较小,操作相对简单[10],对于不能熟练开展三柱截骨手术的年轻脊柱外科医师是第一选择。
对于SVA> 8 cm的患者,SPO术后往往不能达到平衡状态。通过活动度及高度均良好的椎间盘的活动,单节段SPO能取得9.3° ~ 10.7°的矫形效果。据文献报道,去除每毫米后方骨性结构脊柱可获得1°的矫形[11-12]。van Royen等[13]应用SPO治疗21例强直性脊柱炎(AS)引起的胸椎后凸畸形患者,每个节段平均获得9.5°的矫形,未发生严重并发症;徐辰等[14]研究发现,在治疗AS引起的后凸畸形时,3 ~ 5个节段的SPO手术能取得同PSO同样的截骨效果。Geck等[15]采用Ponte截骨术治疗了17例休门病后凸畸形患者,顶椎区域每节段平均矫正9.3°,固定融合节段整体矫形率为61%;刘祥胜等[16]比较了Ponte截骨与SPO治疗僵硬性青少年特发性胸椎侧凸的临床效果,随访发现,Ponte截骨术对冠状面主胸弯Cobb角矫正率显著高于SPO,术后并发症的发生率差异无统计学意义;Ponte截骨能增加截骨区域植骨融合面积,增加自体骨植骨量。
1.3 手术风险及并发症
作为相对安全的SPO和Ponte截骨术,也会发生如硬膜外出血、神经损伤等并发症。硬膜外出血可发生在切除韧带或关节突的任何时候,尤其是当切除下位椎体的上关节突时,术者要格外小心局部出血。通常情况下,双极电凝能帮助止血,还可以明胶海绵填塞,传统的纱布填塞亦可压迫止血。在用明胶海绵填塞时,切不可填塞太多,以免压迫硬膜。SPO需去除脊柱后方结构,以延长脊柱前柱获得矫形效果,此时后方的椎间孔会变窄,可能造成神经根压迫;一旦术中神经监测出现异常,应立刻停止操作,检查后方神经根孔的空间,明确受压位置,通常情况下,扩大椎板切除范围能够解决该问题[11]。一般情况下,SPO单节段截骨矫形度数约为10°,如单节段需要更大的矫形效果,则椎间盘会过度张开,应进行椎体前方植骨,以免引起脊柱不稳,造成术后矫形效果丢失[9]。
1.4 手术技术要点
SPO和Ponte截骨通过后柱截骨,减小椎体后方间隙,使椎体前方被动张开,术中沿棘突向两侧剥离肌肉显露双侧关节突,椎弓根螺钉置入> 2个节段,应包括截骨节段上下各1 ~ 2个节段,头端和尾端固定螺钉数量视个体情况而定。在预定截骨节段咬除棘间韧带、棘上韧带、棘突、上下小关节突、部分椎板。用椎板咬钳小心蚕食黄韧带至双侧上关节突两旁,注意钳口不要捣太深,以免损伤脊髓或者撕裂硬膜。钳口内刃贴着黄韧带腹侧,含住一点黄韧带咬除。再用椎板咬钳或者磨钻去除双侧上关节突,注意不要损伤脊髓和硬膜囊。缓慢伸展手术床,与此同时闭合截骨部位。将内固定棒预弯成合适的曲度,与椎弓根螺钉相连。若单一节段的SPO不能获得满意的矫正效果,可采用多节段SPO。对于前纵韧带钙化严重、椎体前方大血管钙化严重的患者,出现大血管撕裂的风险较高。另外,这2种截骨方式操作简单、安全可靠,且手术时间短、出血量少、神经系统并发症少。但与三柱截骨相比,其矢状面矫形程度低,甚至可能造成冠状面失平衡加重,为了避免这种现象,建议采用梯形、楔形切除术,在中立椎或者稳定的椎体段上行SPO[17]。
2 PSO
2.1 临床应用
PSO是通过椎弓根去除椎体部分中柱、前柱松质骨的一种楔形截骨,以前方皮质骨为铰链,通过闭合后方结构达到矫形目的。相较于SPO,PSO是一种更为复杂的三柱截骨手术[18]。1985年,Thomasen等[19]首次提出PSO治疗AS引起的后凸畸形,其主要是通过对L2椎体进行楔形截骨,术中复位时前方张开,后方闭合使脊柱过伸,从而获得矫形效果。钱邦平等[20]应用PSO治疗AS引起的重度(Cobb角>100°)胸腰段后凸畸形患者,发现跳跃式双节段PSO可以获得更大的矫正角度及满意的矢状面重建。Shin等[21]在颈胸交界区行PSO时采用CT导航技术,使术区深部器官和大血管高度可视化,从而大大降低相关并发症发生率。手术的12例患者均未发生深部大血管、软组织及食管损伤,也没有发生瘫痪等严重并发症。Omidi-Kashani[22]报道采用PSO成功治疗1例5岁先天性脊柱后凸畸形患者,效果显著。Vosoughi等[23]认为在PSO中安装卫星棒可以增加钉棒系统的稳定性,减少主体钉棒系统的应力,大大降低断钉、断棒和内固定失败的概率。通过添加卫星棒,其水平处的最大von Mises应力显著减小,与标准双侧杆构造相比,作用于截骨部位的负荷大小分别在侧向、内侧和后侧附着的卫星杆构造中减少了11%,16%和37%。
2.2 适应证
PSO可用于矫正脊柱冠状面和矢状面的畸形[24],且矫形效果满意。Mikles等[25]采用单节段PSO治疗先天性脊柱侧凸患者,矢状位后凸畸形获得38.0°的矫形效果,同时冠状位主弯获得平均28.7°的矫形效果。PSO可用于治疗各种原因引起的僵硬性脊柱后凸畸形,如AS引起的后凸畸形,医源性脊柱畸形,平背综合征等;PSO同样适用于由各种原因引起的腰椎后凸畸形,包括先天性、创伤性、代谢性及肿瘤性等;甚至可以应用于360°脊柱融合的患者。PSO理想的适应证:2型脊柱矢状面畸形,SVA>12 cm的角状后凸畸形以及多个节段融合无法采用SPO治疗的后凸畸形。PSO可以在旋转椎体上进行,但可能会导致并发症的发生率增加,且对术者技术要求很高,如果患者存在1型冠状位失衡和2型矢状位失衡,则可以采用不对称性截骨,在凸侧多去除骨质,以实现整体平衡。
通常认为,在脊柱畸形的顶椎进行截骨效果最好。尽管该技术最初只应用于腰椎区域,但随着技术的不断进步,现在PSO可以应用在脊柱的各个部位,包括颈椎和胸椎。在矫形过程中,PSO虽然会导致脊柱后柱和中柱的短缩,但是前柱并不延长,不需要前方植骨,提高了截骨过程中脊柱的稳定性。
一般认为,单节段PSO手术的安全矫形范围为30° ~ 40°[26],Cho等[17]使用PSO技术治疗了41例患者,平均矫正31.7°;Zhang等[27]通过改良PSO,获得了平均42°的矫形效果,他们认为< 45°的矫形都是安全可行的;Heary等[28]应用PSO治疗创伤后后凸畸形,平均矫正51°,无并发症发生。Xi等[29]针对局部Cobb角> 40°的创伤后后凸畸形患者,通过改良PSO技术,获得了平均47°的矫形效果,并且最大矫形角度达56°。在L3进行单节段截骨,SVA平均恢复9 cm,最大值为19 cm。如果需要更大的矫形效果,则建议在L4进行截骨或者行双节段PSO[30]。Kim等[31]报道了PSO治疗的41例僵硬性脊柱畸形患者,其中SVA改善(11.2±7.2)cm,冠状位偏移改善(0.48±1.40)cm。
2.3 手术风险及并发症
与SPO相比,PSO创伤大、风险高、操作复杂,因此,术中出血、神经损伤及假关节形成等并发症应引起足够的重视。Cho等[17]研究对比了单节段PSO和3节段SPO手术的出血量,结果发现,单节段PSO的出血量几乎是3节段SPO手术出血量的2倍;所以,术者应熟练掌握术中止血技巧。冯宗贤等[32]报道有20%的PSO手术病例出现了一过性神经损伤,如神经根放射痛、臂丛神经麻痹、暂时性肌力减弱以及少见的马尾综合征。为了减少术后并发症的发生,手术操作须严格按标准进行。整个手术过程中,尤其是闭合截骨时,须使用脊髓神经检测,确保每一步手术操作的安全。同时为避免或降低脊髓损伤发生的概率,须尽可能地避免截骨节段脊柱偏移。Buchowski等[33]报道PSO术中及术后神经并发症发生率为11.1%(12/108),2.8%患者存在>10年的长期神经损伤表现。神经损伤常常发生在单侧,一般不出现在截骨平面的近端。且通常情况下,神经损伤与截骨平面并不直接对应,也不被神经监测仪器所察觉警报。PSO术后,脊柱前柱通过椎体松质骨的紧密闭合往往能很好融合,但后柱通过断开的椎板想要实现融合较为困难,容易引起假关节形成,所以当部分关节突去除后,必须进行适当的侧后方植骨融合,以避免假关节形成。Kim等[32]对35例接受PSO手术的患者进行了5 ~ 8年随访,发现有10例患者(29%)出现了假关节,9例在胸腰段,1例在腰骶段,其中5例发生在术后2年内。为了避免初次手术的患者在PSO术后出现假关节,截骨节段的上下关节突要进行关节融合,且无论是从椎间孔入路还是从前方入路,都应进行稳固的椎体间融合[34]。在椎板切除的区域应用皮质骨板覆盖,这样一方面增加了椎体后方的融合,另一方面行翻修手术时能有效避免神经、硬膜的损伤。
2.4 手术技术要点
在进行截骨之前,先置入内固定器械,然后再进行椎板切除,椎弓根螺钉置入范围包括截骨区域及其上下共3个椎体。椎板切除范围应包括计划截骨区域上下各1个节段,这样能有效防止截骨过程中脊髓的皱褶、短缩。完成椎板切除术后,应去除一半或者全部的横突,以获得从侧方进入椎体的空间。上位椎体的下关节突和下位椎体的上关节突应该各去除一半,以保证在截骨闭合后这个空间能同时容纳上下2条神经根走行。然后用磨钻或者骨凿去除两侧的椎弓根,这个过程中一定要注意保护硬膜和上下神经根。在以上操作过程中,通常需要放置一根临时棒以保证截骨闭合前脊柱的稳定性,避免脊髓的皱褶、短缩。
PSO作为安全性较高的三柱截骨技术,既可以充分矫形,又可避免对脊柱前方大血管和内脏器官的牵拉损伤,而且由于骨性相接闭合截骨使截骨面融合较快,可以获得满意的临床效果和影像学结果。但PSO技术亦存在手术操作复杂、术中出血量较大、硬膜囊撕裂、神经损伤及假关节形成等风险,同时后柱过多的短缩会造成脊髓堆积和神经根卡压,导致严重的神经并发症,因此截骨时需行椎管充分减压,避免出现神经根卡压症状。相较于SPO,PSO对于椎间盘的活动度要求不高,不仅可应用于椎间盘活动度好的脊柱畸形,对于椎间盘融合的患者也同样适用,该技术在取得更大矫形效果的同时,手术的风险并没有增加[35-36]。选择改良SPO手术还是单节段PSO,主要取决于脊柱前柱的融合程度,脊柱前柱骨化程度大可选择PSO,反之则推荐使用改良SPO。笔者建议,对椎间盘活动度好的脊柱畸形可联合使用PSO与SPO,以获得单节段更好的矫形效果[1,37]。手术的最终目的是恢复脊柱的矢状位平衡,让垂直轴落在正常范围之内,正常的脊柱矢状位序列应该是垂直轴落在C2中心,T7前面,L3后面,到骶骨的后缘[30]。
3 BDBO
3.1 临床应用
BDBO是一种切除椎间盘并同时去除椎间盘上下相邻终板的截骨方式。这种截骨手术去除部分相对较多,一般可获得35° ~ 60°的矫形效果。根据切除范围的不同,BDBO可分为3种(图1)。Domanic等[38]报道了32例重度僵硬性脊柱后凸畸形患者BDBO术后的疗效,发现可获得平均49°的矫形效果。Ozturk等[39]对12例脊柱后凸或侧后凸畸形患者行BDBO治疗,随访2年结果显示,在矢状位上可获得平均38°的矫形效果,且没有神经损伤及假关节形成。
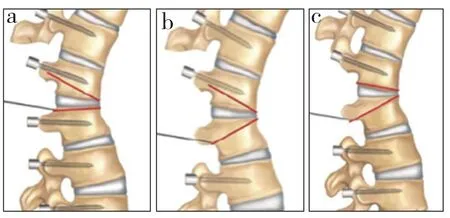
图1 BDBO的3种截骨范围
3.2 适应证、手术风险及并发症
BDBO主要针对畸形的顶点或者旋转轴的中心位于椎间盘区域的患者,或者重度矢状位畸形需要截骨的范围超过PSO所能达到的最大截骨角度时也可应用BDBO。BDBO不适用于椎间融合及脊柱前柱钙化或AS患者。
BDBO通常至少需要在截骨节段上方3个节段下方2个节段置入椎弓根螺钉,以获得足够的稳定性。继而需要广泛的椎板切除,包括预截椎体以上和预截椎间盘间隙以下的椎板,截骨范围包括椎间盘及上下终板在内的楔形部分,这部分可以包括椎弓根也可以不包括。如果手术计划需要延长脊柱前柱以获得更大的矫形效果,则需要在截骨间隙置入合适型号的钛笼,一方面起固定支撑作用,一方面在矫形过程中可作为支点,降低脊柱滑移的风险。
由于BDBO术中截骨部分是骨对骨接触,往往可以获得很好的融合效果,术后很少出现假关节形成。与PSO相比,BDBO的优点为直接在顶椎截骨,如果脊柱畸形的顶点在椎间隙,那么BDBO的优势则更明显,且椎间盘的去除能降低术后假关节形成的概率。但BDBO因较PSO创伤大、截骨范围广,往往出血较多,因此要特别注意术中止血。
3.3 手术技术要点
BDBO在去除椎间盘的同时需要去除上下终板,术中还应注意骨性出血,可采用骨蜡封堵。虽然还没有BDBO造成血管损伤的报道,但是理论上通过椎间盘延长脊柱前柱时,会有血管损伤的可能性;在2型及3型BDBO中,由于截骨区域相邻的椎弓根被去除,不能置入椎弓根螺钉,可能会降低截骨闭合过程中的稳定性和安全性,这种情况下,常常需要向上或向下增加椎弓根螺钉的数量,闭合过程术者动作要尽可能轻柔,力量均一。
4 VCR
4.1 临床应用
作为矫形能力较强的术式,VCR较早应用于临床。MacLennan[40]1922年首先报道了应用后路椎体切除术联合术后支具保护治疗重度脊柱侧凸畸形。20世纪80年代后期,Bradford和Tribus[41]应用前后路联合环形VCR技术治疗24例重度僵硬性冠状位失代偿患者。患者冠状位和矢状位的手术矫形率分别为82%和87%,但值得注意的是该组病例的平均手术时间>12 h,平均出血量为5 500 mL,并发症发生率为58.3%。1997年,Boachie-Adjei等[42]改良了Bradford技术,也是在前后路联合情况下应用VCR治疗16例复杂脊柱畸形患者,取得满意的矫形效果,且并发症发生率大幅度降低。
为了更好地降低VCR手术的并发症,缩短手术时间,减少术中出血,提高手术整体的安全性,同时保留该术式强大的矫形能力,Suk等[43]提出了单纯后路VCR(PVCR)技术,该研究报道了一组包含16例重度脊柱畸形患者行一期PVCR手术的临床疗效,并对其进行了> 2年的随访,患者平均去除1.3个椎体,术前侧凸角度平均为109°,术后平均矫正到矫正率为59%);16例患者中,4例出现了并发症,其中1例发生永久性的瘫痪。作者肯定了PVCR技术是一种有效治疗重度僵硬性脊柱侧凸的手术方法,但同时也提出该技术对术者技术水平要求很高,应该由经验丰富的脊柱外科医师完成。值得注意的是,其在手术过程中没有使用任何形式的运动监测,只有躯体感觉诱发电位监测。Lenke等[44]应用PVCR技术治疗了43例儿童和成人严重脊柱侧凸患者。其中侧凸畸形的矫正率为69%,后凸畸形矫正率为54%,角状后凸畸形矫正率为63%,侧后凸畸形矫正率为55%。解京明等[45]应用PVCR技术治疗105例重度僵硬性脊柱畸形患者,冠状位主弯畸形角度由术前108.9 改善至术后36.6 ,矢状位节段性后凸由术前88.8 矫正到术后29.9 ,平均手术时间为602 min,术中平均出血量4 694 mL,术后并发症发生率为29.5%(31/105),所有病例未出现永久性神经功能损伤。Gum等[46]采用PVCR技术治疗重度腰骶部椎体滑脱的3例患者,分别使SVA矫正了6.1 cm、12.0 cm和21.1 cm,均获得了满意的临床功能评分。Oktay等[47]报道采用PVCR技术治疗脊髓栓系松解术后进行性脊柱后凸患者,不但获得了理想的矫形效果,还缩短了脊柱长度,避免了脊髓的牵张性损伤。
4.2 适应证
VCR可以前后路联合进行,也可以单纯后路操作,可用于治疗各种重度僵硬性多平面脊柱畸形、成角畸形、先天性半椎体脊柱畸形,脊柱肿瘤及创伤后脊柱后凸畸形。VCR最主要的是针对那些单纯后路或者前后路联合PSO或BDBO不能解决的僵硬性冠状位脊柱畸形,当脊柱后凸畸形> 40°或者冠状位偏移> 6 cm时,可直接选用VCR[42]。PVCR主要针对重度侧凸畸形> 80°且脊柱活动度< 25%的患者。脊柱畸形常常不局限于单个平面,往往是冠状位失衡、矢状位失衡,同时合并椎体旋转、移位畸形等,为了恢复人体躯干的整体平衡,往往需要进行全椎体的切除。在考虑脊柱躯干畸形的同时,也要结合患者的临床症状,如出现严重的腰背痛经非手术治疗效果不佳,或是出现进展的神经损伤表现,则应考虑及时手术。对于主要是冠状位畸形的病例,在行椎体切除术之前,应当评估患者肩部的平衡情况,如果患者的肩部术前就在一个平面,没有失衡,或者患者的畸形主要是由于肩部的不平衡造成,均不建议采用VCR手术。
尽管VCR具有强大的矫形能力,能切除整个椎体及其附件,但是不能治疗脊髓内的病变;传统VCR需要前后路联合进行,而在胸椎、胸腰段及腰椎行前路手术时,因解剖入路不同,术者需要具备丰富的解剖知识及精湛的手术技术。
4.3 手术风险及并发症
VCR技术因为要整体切除椎体及各个附件,脊柱严重短缩,矫形过程中没有骨性结构作为矫形转动的附着点,极易出现上下椎体移位、脊髓硬膜皱褶,引起神经损伤,甚至瘫痪。为了避免上述情况,通常在椎体切除后,在脊柱前柱放置高度合适的钛笼或者大型号的椎间融合器。闭合过程术者动作也要尽可能缓和轻柔,力量均一。手术过程中也要注意患者的整体情况,其中维持患者的血红蛋白水平> 10 g/dL,平均动脉压75 ~ 80 mmHg(1 mmHg=0.133 kPa),对于术中出血控制及患者神经恢复均有益。Suk等[48]报道了PVCR手术的患者并发症发生率为34.3%,其中神经损伤发生率为17.1%。Lenke等[49]对35例PVCR手术患者进行了> 2年的随访,发现总体并发症发生率为40%,其中神经损伤发生率为11.4%。Hamzaoglu等[50]报道的一项PVCR治疗102例脊柱畸形患者的研究,其中总并发症发生率为7.84%,一过性神经损伤发生率为1.96%。为了保持脊柱复位前的稳定状态,通常应用临时棒固定来提高安全性。脊柱后凸畸形的矫正发生神经损伤的可能性更大一些,术中须格外小心。
4.4 手术技术要点
在脊柱一侧加临时固定棒,先截未加固定棒一侧。若截胸椎,要截除肋骨头,从侧面向中间逐渐截除椎体,然后截除椎体前壁,注意保护椎体前方的组织结构。当足够的椎体骨质被去除后,最后截除椎体后壁,在这之前后壁可用于保护后方的硬膜。然后用预弯的临时棒固定截骨侧,移除另一侧的钉棒;用同样的方法截除另一侧的椎体,完全截除椎体和邻近椎间盘后,把钉棒重新固定。先稍松开固定棒的螺钉,缓慢缩小截骨节段上下椎体间隙,然后折弯替换固定的临时棒,逐渐使棒达到预期矫形的角度。椎体间隙的压缩,要在硬膜囊不被皱折的范围内进行。
VCR需要去除上位椎体的下关节突、下位椎体的上关节突、椎板和椎弓根、完整椎体及其上下椎间盘。该术式需去除的部分多、难度高、操作复杂,极易引起神经血管损伤。VCR截除的部分往往是畸形最重、旋转最严重的椎体,实际操作中尤其是行前路椎体切除时,椎管硬膜的位置往往不能清晰辨认,需要特别小心。截骨区域脊柱前后方的前纵韧带和后纵韧带都要切除干净,以免在脊柱闭合过程中压迫硬膜,造成脊髓神经损伤。为了避免脊髓神经损伤,须进行大范围的椎板切除,切除范围应包括上位椎体的下部分椎板及下位椎体的上部分椎板。
5 结语和展望
脊柱截骨手术被誉为脊柱外科的“王冠”,全世界只有少数几个脊柱中心可以完成。该手术可以使失代偿的脊柱和僵硬的畸形得到矫正和平衡,是治疗成人脊柱畸形十分有效的方法。近年来,随着学术交流的加强,越来越多的脊柱外科医师能独立完成截骨手术。每种截骨方式各有其优缺点,SPO作为手术创伤最小的截骨方式应该首先考虑,如果预期矫形效果不能达到脊柱整体平衡,再选择矫形能力更强的三柱截骨技术,如PSO、BDBO、VCR等。通过以上文献分析,SPO技术要求相对较低;PSO技术矫形能力强,且操作相对安全,是临床中应用较为广泛的术式;BDBO和VCR去除部分多、难度大、操作复杂,极易引起神经血管损伤。有研究对SPO、PSO及VCR的矫形能力做了比较研究,结果显示,3种截骨方式冠状面矫形能力相当,矢状位畸形的矫正能力从高到低依次为VCR、PSO、SPO[51]。脊柱外科医师在熟练掌握手术技术的同时,在制定手术方案时,还需根据患者的不同情况确定截骨节段、截骨数量及矫形度数,个性化制定详尽的手术方案。随着不同截骨方式的改进,多种方法均能获得理想的矫形效果,并且出现了多种技术相结合或多个节段截骨的手术方式,比如扩大“蛋壳”技术、改良VCR、VCD技术等。总之,椎体截骨术治疗脊柱畸形是一项挑战性强却又有效的技术,随着科学技术的发展,矫形理论和矫形技术也会不断发展。

