腰椎后路楔形截骨术治疗重度脊柱侧后凸畸形的疗效分析
张凡,孔新兴
(1.周至县人民医院,陕西 西安 710400;2.渭南市第一医院,陕西 渭南 714000)
脊柱畸形是常见脊柱外科疾病,Cobb角>90°为重度脊柱畸形[1]。由于重度脊柱侧后凸畸形病理改变复杂,目前常采用术式包括经椎弓根椎体截骨、全脊椎截骨等,但存在矫正率低、并发症发生率高等问题[2]。有研究表明,采用经后路楔形截骨能够改善创伤后胸腰椎骨折后凸畸形患者疼痛感觉,降低Oswestry功能障碍指数,并发症较少[3]。本研究比较了腰椎后路楔形截骨与经椎弓根椎体截骨在重度脊柱侧后凸畸形临床疗效、安全性及对患者日常生活自理能力等方面的差异,现将结果报道如下。
1 资料与方法
1.1 一般资料 选择2012年6月至2017年10月期间在我院接受手术治疗的68例重度脊柱侧后凸畸形患者作为研究对象,按照随机数字表法分为对照组和观察组,每组34例。对照组患者行经椎弓根椎体截骨手术治疗,其中男20例,女14例;年龄15~62岁,平均(34.28±7.31)岁;Frankle分级:A级5例,B级21例,C级8例;Cobb角92°~123°。观察组患者行腰椎后路楔形截骨治疗,其中男22例,女12例;年龄15~64岁,平均(34.64±7.44)岁;Frankle分级:A级7例,B级19例,C级8例;Cobb角92°~125°。两组患者临床资料比较差异无统计学意义,具有可比性。
纳入标准:a)X线片诊断为重度脊柱侧后凸畸形;b)脊髓功能损伤Frankle评分[4]≤C级;c)主弯Cobb角>90°;d)对本研究知情同意且配合治疗和随访。排除标准:a)合并严重心肺等功能障碍、血液系统疾病;b)手术不耐受者;c)因各种原因中途退出者。本研究经我院医学伦理委员会审核通过。
1.2 治疗方法 患者入院后行X线、CT及MRI检查,测量冠状面和矢状面Cobb角,了解脊髓受压程度和合并髓内疾病情况。给予对照组患者经椎弓根椎体截骨手术治疗,具体操作如下:全身麻醉后取俯卧位。充分暴露拟截骨椎体两侧椎弓根,切除棘突、小关节突、分椎板和椎板;沿椎弓根外侧骨膜向下剥离到椎体侧缘,去除一侧椎体外壁;再沿着对侧椎弓根切除对侧部分椎体;切除椎弓根内壁和椎体后壁,形成“V”型截骨;降低患者腰桥高度,闭合间隙,临时固定继续处理下一截骨;切除骨质用于植骨融合;术后常规引流,48 h后拔管;术后1周后可进行康复锻炼。
给予观察组患者腰椎后路楔形截骨手术治疗,具体操作如下:全身麻醉后取俯卧位,在术前影像学检查确定的切口部位作正中切口,向两侧沿着骨膜向下剥离竖脊肌,充分暴露至双侧关节突关节,显露畸形节段并切除相应节段椎板,暴露脊髓,将硬脊膜牵引向一侧;先后进行两侧截骨,切除椎间盘和上、下软骨终板、骨赘,充分松解畸形椎体,以椎体后缘为支点适度撑开,在确定矫形角度满意后进行截骨,充分暴露松质骨面,适当植入自体骨或椎间融合器,安放预弯固定棒,两棒交替加压,并同时进行后路加压固定矫正脊椎畸形。术后常规引流,48 h后拔管;术后1周可进行康复锻炼。
1.3 观察指标 记录两组患者手术时间、术中出血量、术后住院时间、平均固定节段数、Cobb角矫正情况及并发症发生率。分别于术前、术后6个月分别采用Oswestry功能障碍指数(ODI)[5]和Frankle分级评价患者治疗前后脊髓功能及恢复情况;计算ODI改善率和Cobb角改善率,ODI改善率=(术前ODI评分-术后ODI评分)/术前ODI评分×100%,Cobb角改善率=(术前Cobb角-术后Cobb角)/术前Cobb角×100%。采用日常生活活动能力量表(activity of daily living,ADL)[6]评价两组患者生活能力改善情况。

2 结 果
2.1 两组手术指标比较 两组手术时间、平均固定节段数比较,差异无统计学意义(P>0.05);但观察组术中出血量和术后住院时间显著少于对照组(P<0.05)。见表1。

表1 两组患者手术指标比较
2.2 两组ODI和Cobb角矫正情况比较 观察组术后ODI改善率显著优于对照组,差异具有统计学意义(P<0.05);两组Cobb角改善率无显著差异(P>0.05)。见表2。

表2 两组ODI和Cobb角矫正情况比较
2.3 两组Frankle分级比较 经过治疗,两组患者Frankle分级均较术前有明显改善(P<0.05)。观察组患者术后Frankle分级显著优于对照组(P=0.036)。对照组术后与术前比较,Z=30.513,P=0.000;观察组术后与术前比较Z=47.259,P=0.000。见表3。
2.4 两组生活质量评分比较 两组患者术前ADL评分比较差异无统计学意义(P>0.05),术后6个月均较术前显著升高(P<0.05);观察组患者术后6个月时的ADL评分显著高于对照组,差异具有统计学意义(P<0.05)。见表4。

表3 两组Frankle分级比较[例(%)]

表4 两组ADL评分比较分)
2.5 两组并发症发生情况比较 观察组患者无并发症病例;对照组中有1例因出血量大,术后转入ICU病房急救观察1周后转入普通病房。
2.6 典型病例 35岁男性患者,因“发现脊柱侧弯后凸畸形35年”为主诉住院行手术治疗。入院诊断:重度脊柱侧弯后凸畸形,各项生命体征平稳,既往无其他病史。在全身麻醉下行脊柱矫形手术。患者术前畸形114°,手术治疗后为37°,术后无明显并发症发生,术后3个月随访身高增加20 cm,术后6个月随访恢复良好。手术前后影像学资料见图1~2。
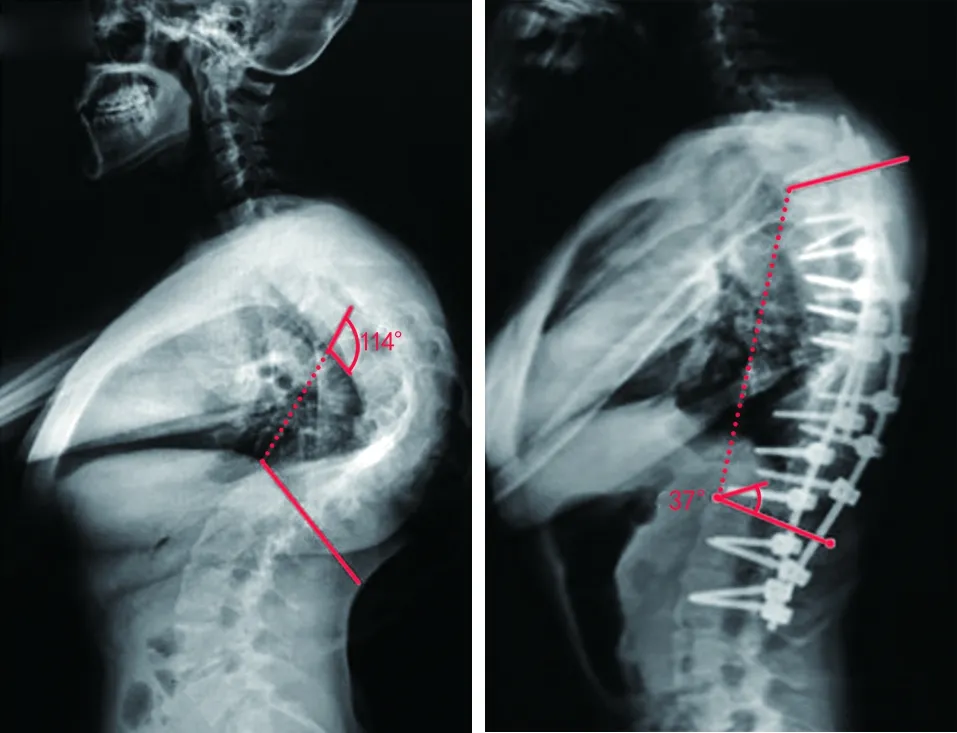
图1 术前X线片示脊柱侧弯后凸畸形为114° 图2 术后X线片示脊柱侧弯后凸畸形矫正为37°
3 讨 论
临床治疗重度脊柱侧后凸畸形的目标是在维持患者脊柱平衡的前提下确切融合,最大程度矫正脊柱畸形,防止畸形进展,改善患者生存质量。截骨技术是目前脊柱外科常用的手术方式,理想的截骨技术既能够对脊柱畸形进行充分的矫正,还需要减少术中出血,避免神经损伤,降低连接棒断裂等风险。目前临床常采用的术式包括经椎弓根椎体截骨、全脊椎截骨等,前者矫截骨效果良好,但该术式出血量较大,连接棒断裂率较高,后者手术操作复杂,难度较大。
腰椎后路楔形截骨是近年来发展出的一种脊柱畸形截骨技术,本研究比较了其与经椎弓根椎体截骨在重度脊柱侧后畸形中的应用效果,结果表明,观察组治疗重度脊柱侧后凸畸形术中出血量、术后住院时间显著低于对照组(P<0.05),ODI改善率及术后ADL评分均显著高于经椎弓根椎体截骨(P<0.05),且Frankle分级改善情况优于经椎弓根椎体截骨,提示腰椎后路楔形截骨较经椎弓根椎体截骨更优。术中出血量过大是造成重度脊柱侧后凸畸形患者手术失败的重要原因,并可导致术后并发症和输血,增加患者经济负担[7]。节段血管是从两侧椎体中部向后围绕椎弓根从椎体正后侧进入椎体,负责椎体血运供应,而经椎弓根椎体截骨区域恰好位于节段血管,造成出血较多,影响截骨融合。腰椎后路楔形截骨可以有效减少截骨处骨与骨之间的直接接触,保留椎弓根,一方面能够提供稳定的支点,另一方面保护了血运,确保术后截骨快速融合[8]。经椎弓根椎体截骨保留了畸形椎体上、下椎间盘组织和终板。经椎弓根椎体截骨治疗后有较高的生物力学并发症和内固定失败率,连接棒断裂、假关节形成、椎体脱位和椎弓根断裂的风险较高,Cho等研究显示经椎弓根椎体截骨术后连接棒断裂和假关节形成概率高达32%[9],上述风险可直接影响截骨处骨融合。经椎间隙楔形截骨术去除了患者上、下椎间盘,减少患者椎体活动度,能够使椎体中、后柱分担大部分应力,提高了腰椎稳定性。
综上所述,经椎间隙楔形截骨术治疗重度脊柱侧后凸畸形,可显著降低术中出血量,改善腰椎功能和Frankle分级,提高患者生活质量。但本研究纳入病例较少,随访时间有限,可能对结果造成一定偏倚,因此需要进行样本量更大、随访周期更长的研究来探讨经椎间隙楔形截骨术的优势,确定其适应证。

