腮腺腺淋巴瘤的MSCT诊断*
李 凤,李 炎,李双鑫,黄显龙
(1.重庆市垫江县中医院放射科 408300;2.重庆医科大学影像系2013级 400016; 3.重庆市人民医院放射科 400014)
腮腺腺淋巴瘤又称淋巴状乳头状瘤或Warthin瘤,是涎腺肿瘤中第二位常见的肿瘤,几乎全部发生于腮腺和腮腺淋巴结内,发病率仅次于多形性腺瘤,占腮腺腺淋巴瘤的10%,且发病率不断上升[1]。临床对该病采用外科手术治疗,而准确的术前诊断及评估对手术计划具有重要价值。本组回顾性分析腮腺腺淋巴瘤的MSCT表现,旨在提高诊断准确性。
1 资料与方法
1.1一般资料 收集2015年9月至2018年1月在重庆医科大学附属第一医院诊治62例患者。患者多以颌面部无痛性进行性增大肿块就诊,男60例,女2例,年龄30~81岁,平均年龄60.7岁,其中50岁以上32例(52%,32/62)。有明确吸烟史56例(90%,56/62),4例无吸烟史,2例未找到明确相关病史。病程3 d至10余年,60例(97%)初发,2例为术后复发。所有患者手术切除病灶并经组织病理学证实。
1.2MSCT检查方法 采用GE Discovery 750 HD CT 机行平扫和增强扫描。扫描范围为颅底至舌骨下缘水平。先行平扫,扫描参数:层厚为5 mm,FOV 18~22 cm,矩阵512×512,管电压 120 kV,电流自动调节,螺距1。增强扫描时用高压注射器经肘静脉注入碘海醇(300 mgI/mL),注射量1.0~1.5 mL/kg体质量,注射流率3 mL/s,于注射对比剂分别于延时30、60 s行双期扫描,另37例患者延迟180 s行3期增强扫描,增强扫描的范围、基线同平扫。将10例患者的原始数据层厚重建至 0.625 mm,后传输到GE ADW2.0工作站进行CT血管成像(CTA)后处理。
1.3图像评价 由2名经验丰富的放射诊断医师分别采用盲法阅片,采用窗宽350、窗位40,分析病灶的数目、部位、形态、边界、密度及强化特点。采用文献[2]的方法来确定病灶的位置,病灶强化程度分为:明显强化(以病灶实性部分动脉期强化与平扫相比为强化净值大于40 HU)、中度强化(强化净值20~40 HU)和轻度强化(强化净值小于20 HU)。病灶内无强化低密度区域为肿瘤囊变坏死区。当意见不同时,经协商达成一致为准。
2 结 果
2.1病灶数目 本组共发现74个病灶,单发51例(51/62,82%),多发11例(共23个病灶),见图1,其中4例单侧2个病灶;6例左、右侧各1个病灶;1例左侧1个病灶,右侧2个病灶。
2.2病灶形态和边界 呈类圆形或椭圆形60个(60/74,81%),不规则形14个(14/74,19%)。边界清晰51个(51/74,69%),边界欠清23个(23/74,31%)。
2.3病灶部位 位于腮腺浅叶61个(61/74,82%),其中58个位于后下极(图1),3个位于前下极;7个跨浅深叶生长,6个位于深叶(图1)。
2.4病灶密度 平扫49个(49/74,66%)病灶呈不均匀高、低混杂密度,见大片状或裂隙状囊变;25个(25/74,34%)病灶均匀稍高或高密度,1例病灶伴有钙化(图1A),右腮腺腺淋巴瘤小病灶位于浅叶后下极(图1A小箭头所示),另较大病灶位于右腮腺深叶(图1A大箭头所示),且病灶内见钙化。
2.5病灶强化 增强时病灶实性部分强化,囊变区无强化。
2.5.1强化类型 38个(38/74,51%)病灶均匀强化,36个(36/74,49%)不均匀强化(图1B)。
2.5.2强化程度 61个(82%,61/74)明显强化(图2),8个(11%,8/74)中度强化,5个(7%,5/74)轻度强化。
2.5.3病变双期、三期强化特点 本组62例患者共74个病灶平扫平均CT值为(46±9)HU,双期扫描时动脉期平均CT值为(101±26)HU,静脉期平均CT值为(77±15)HU。其中37例共43个病灶行延迟三期扫描,延迟期平均CT值为(70±10)HU。动脉期(图1B)、静脉期(图1C)病灶强化呈快进快出表现,延迟期(图1D)病灶强化程度轻度减低。病灶周围见小血管贴壁走行(图1B箭头),浅叶小病灶增强显著均匀强化,深叶大病灶显著不均匀强化,中央见囊变未强化区(图1D箭头)。
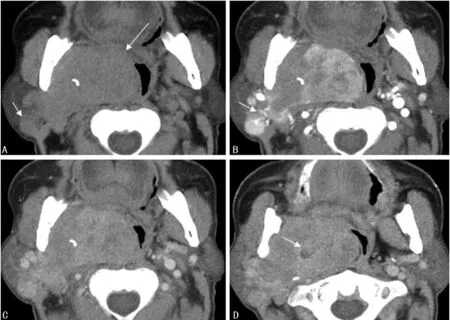
A:CT平扫;B:CT增强动脉期;C:CT静脉期;D:CT延迟期
图1典型病例右腮腺多发腺淋巴瘤平扫及三期CT增强扫描

图2 腮腺腺淋巴瘤CTA
2.6病灶“贴边血管征”及CTA 本组病例65个(87.8%,65/74)病灶可见贴边血管显示(图1B)。另外本组中10例行CTA检查,CTA所示13个病灶由颈外动脉分支参与供血(图2),腮腺腺淋巴瘤CTA示左颈外动脉分支分布走行左腮腺腺淋巴瘤瘤体表面(图2箭头),肿瘤与邻近大血管的关系。1例中体积较大的病灶,肿块延伸至鼻咽口咽旁,由颈内、外动脉同时参与供血。5个病灶周围可见颈外动脉细小分支沿其边缘走行。
3 讨 论
3.1临床特点 腮腺腺淋巴瘤是腮腺常见良性肿瘤之一。中老年男性好发,多数有吸烟史,认为与吸烟刺激物引起腮腺组织化生有关。常以发现颌面部无痛性进行性增大肿块就诊,肿块有时大时小即消长史的特点。病程长短不一。治疗主要是外科手术切除,复发率3.2% 。
3.2MSCT表现 腮腺腺淋巴瘤多为单侧单发,也可单侧或双侧多发。多呈圆形或椭圆形,多见完整包膜,因此边界清晰,发生恶变或合并感染时表现为边界模糊[3]。腮腺浅叶后下极多见,目前认为该病是由于涎腺导管上皮迷走于淋巴结或淋巴组织并异常增殖而成,而腮腺后下极淋巴组织最为丰富,本结果与既往研究一致[4-8],因此认为该部位是诊断及鉴别诊断的一个特征。有研究提出病灶内大片状或裂隙状囊变是该病的特点[4,9],是由于肿瘤组织中腺体分泌物集聚,腺腔逐渐扩大、融合而成,本组中多数病灶内见大片状或裂隙状低密度囊变区。病灶实性成分呈现不同程度强化,多数血供丰富,以明显强化者居多。本组病例行增强双期扫描时,动脉期病灶CT值升高约55 HU,静脉期CT值下降约24 HU,呈快进快出表现,研究结果与既往研究[5,10]一致。与该病有丰富的血管和毛细血管网,导致造影剂快速渗漏相关。JOO等[11]采用延迟30、120 s扫描发现腮腺腺淋巴瘤强化程度在降低,与腮腺其他类型肿瘤不同。本组37例行延迟180 s扫描,CT值较静脉期下降平均约7 HU,降低程度缓慢。本研究首次采用三期增强扫描分析腮腺腺淋巴瘤的静脉期与延迟期之间强化程度的动态变化,不足之处未与腮腺其他病理类型病灶进行比较分析。
本组中多数病灶具有“血管贴边征”,即增强扫描时肿块内部及周边可见1条或多条小血管影,病理基础是腮腺腺淋巴瘤的被膜内外及淋巴间质内含有丰富数量大小不等的血管,因此,“血管贴边征”为本病的另一影像特征,对该病的诊断具有重要价值。CTA可以直观、清楚地看到肿块的供血情况以及周围血管走行情况[12],对临床制定手术方案,选择治疗方案等情况提供参考价值。本组病例中共10例患者进行CTA检查,发现多数病灶由颈外动脉分支供血,有1例体积较大者长至鼻咽口咽旁肿块,由颈内、外动脉同时供血,并且多数病灶边缘可见颈外动脉细小分支走行。
综上,腮腺腺淋巴瘤具有以下的临床及 MSCT特点:(1)中老年男性好发,大多数有吸烟史;(2) 表现为颌面部无痛性进行性增大肿块;(3) 好发于腮腺浅叶后下极;(4) 多呈圆形或类圆形,边界清晰;(5) 多数病灶呈明显均匀强化,病灶内可见大片状或裂隙状囊变未强化区;(6)双期增强扫描多呈“快进快出”强化方式,延迟扫描强化程度轻度下降;(7) CTA可发现病灶多由颈外动脉分支参与供血,边缘常见颈外动脉细小分支走行。多数病灶可见“贴边血管”征。

