重症手足口病合并神经源性肺水肿11例临床研究
晋兴楠 邹映雪 于玫 鲁卓林
手足口病(HFMD)系肠道病毒引起的急性传染性疾病,大多数患儿病情轻微,预后良好。重症手足口病多由肠道病毒71型(EV71)导致,易合并神经源性肺水肿(NPE),病死率和病残率均较高。本研究回顾分析2012年6月-2013年6月在天津市儿童医院感染科诊断与治疗的11例重症手足口病合并神经源性肺水肿患儿的临床资料,以期提高该病诊断与治疗水平。
临床资料
一、病例选择
1.纳入标准 (1)重症手足口病的诊断符合国家卫生和计划生育委员会(原国家卫生部)公布的《手足口病诊疗指南(2010年版)》[1]。(2)神经源性肺水肿的诊断符合诊断标准:存在中枢神经系统疾病、急性呼吸困难和进行性低氧;胸部影像学检查提示肺部渗出性病变[2]。(3)本研究经天津市儿童医院道德伦理委员会审核批准,所有患儿及其家属均知情同意并签署知情同意书。
2.排除标准 (1)心脏、肺等原发性疾病诱发心功能衰竭患儿。(2)误吸、快速大量静脉滴注等导致肺水肿患儿。
3.一般资料 选择2012年6月-2013年6月在天津市儿童医院感染科明确诊断为手足口病合并神经源性肺水肿的患儿11例,男性7例,女性4例;年龄8~58个月,平均为37个月;发病至肺水肿时间2~4 d,平均为3 d;均有手足口病接触史。
二、临床表现
1.临床特征 11例患儿临床主要表现为发热伴皮疹、易惊,其中,肢体抖动8例(8/11),呼吸困难1例(1/11),抽搐发作1例(1/11),面瘫4例(4/11),双眼上视3例(3/11)、左眼斜视1例(1/11)、右眼斜视2例(2/11),低血压3例(3/11)、血压正常8例(8/11),意识障碍5例(5/11);Glasgow昏迷量表(GCS)评分≤7分4例(4/11),>7分7例(7/11)。
2.实验室检查 (1)血常规:本组有7例患儿(7/11)白细胞计数升高[(17.10~32.53)×109/L,正常参考值:(4~10)×109/L],7例(7/11)C⁃反应蛋白(CRP)升高(9~47 mg/L,正常参考值:0~8 mg/L)。(2)血液生化指标:本组有6例患儿(6/11)血清丙氨酸转氨酶(ALT)水平升高(45~78 U/L,正常参考值:0~40 U/L),5例(5/11)天冬氨酸转氨酶(AST)升高(56~127 U/L,正常参考值:0~40 U/L),3例(3/11)肌酐(Cr)升高(77~153 μmol/L,正常参考值:14~68 μmol/L),9例(9/11)肌酸激酶(CK)升高(210~298 U/L,正常参考值:24~195 U/L),11例(11/11)肌酸激酶同工酶均升高(25~98 U/L,正常参考值:0~24 U/L),9例(9/11)血糖升高(9.10~15.80 mmol/L,正常参考值:3.89~6.10 mmol/L),11例(11/11)乳酸水平升高(2.00~9.10 mmol/L,正常参考值:1.33~1.78 mmol/L)。(3)病原学:本组11例患儿(11/11)血清EV71⁃IgM阳性。(4)腰椎穿刺脑脊液检查:本组有8例患儿(8/11)行腰椎穿刺脑脊液检查,外观清亮、透明,5例压力升高(190~230 mm H2O,1 mm H2O=9.81×10⁃3kPa,正常参考值:80~180 mm H2O),8例白细胞计数均升高[(20~42)×106/L,正常参考值:(0~10)×106/L],1例蛋白定量升高,为 405 mg/L(150~400 mg/L),1例氯化物降低(122 mmol/L,正常参考值:123~133 mmol/L),葡萄糖于正常值范围;8例脑脊液EV71⁃IgM均呈阳性。
3.影像学检查 (1)胸部X线:11例患儿均行胸部X线检查,右上肺渗出性病变6例,左肺渗出性病变1例,双肺渗出性病变4例。(2)头部MRI检查:本组有8例患儿(8/11)行头部MRI检查,5例脑桥和延髓长T1、长T2信号影,2例脑桥长T2信号影,1例延髓长 T1、长 T2信号影。
4.神经电生理学检查 (1)心电图:11例患儿均行心电图检查,窦性心动过速8例,伴ST⁃T段低平、T波倒置3例,V1导联直立5例;窦性心律1例;室性期前收缩伴二联律和三联律2例。(2)超声心动图:11例患儿均行超声心动图检查,9例射血分数(EF)≥ 41.50%,余2例射血分数为 37%和40.20%。(3)床旁脑电图:11例患儿枕区背景节律均为弥漫性慢波。(4)神经电生理学检查:本组有8例患儿(8/11)行神经电生理学检查,5例双上肢体感通路检测双侧皮质段异常;2例双上肢神经源性损害,以脊髓前角和左上肢为主;1例双下肢神经源性损害,以脊髓前角和右下肢为主。
三、治疗与转归
1.治疗 本组11例患儿均行气管插管呼吸机辅助通气,并根据血气分析结果调整呼吸机参数,其中,8例入院即予以机械通气,3例入院2~4 h予以机械通气。不伴循环功能障碍的患儿,予米力农0.50 μg/(kg·min)静脉滴注,连续72 h;伴循环功能障碍的患儿,予多巴胺联合硝普钠静脉滴注,根据病情分别予6∶3 μg/(kg·min)或6∶2 μg/(kg·min),血压平稳后停用。待血压平稳后,酌情予以多巴胺联合米力农6.00∶0.50 μg/(kg·min)静脉滴注,连续3 d。无低血压的患儿,予呋塞米1~2 mg/(kg·次)、2次/d联合甘露醇0.50~1.00 g/(kg·次)、3~4次/d或甘油果糖0.50~1.00 g/(kg·次)、2~3次/d静脉滴注降低颅内压。11例予甲泼尼龙1~2 mg/(kg·次)、2次/d静脉滴注减轻炎症反应,连续3~5 d。合并呼吸机相关肺炎的患儿予抗生素治疗(包括头孢哌酮舒巴坦、美罗培南、亚胺培南西司他丁、利奈唑胺)。
2.转归 11例患儿完全康复3例(3/11)。伴肢体瘫痪5例(5/11),康复科随诊进一步康复治疗。死亡3例(3/11),其中,1例抢救4 h无效,死亡;1例住院7 d,因脑电图背景持续近似平坦波,放弃治疗,出院后3 d死亡;1例住院7 d,因消化道持续出血放弃治疗,出院后2 d死亡。
典型病例
患儿 男性,29个月,主因发热2 d,肢体抖动1 d,于2012年8月22日入院。患儿入院前2 d出现发热,最高达39℃,热型无规律,高热时不伴寒战;入院前1 d出现肢体抖动、易惊,伴精神较差、嗜睡,不伴咳嗽、咳泡沫痰、流涕、呼吸困难等。自发病以来,进食欠佳,伴呛咳,大小便正常,体重约12 kg。详细询问病史,存在手足口病接触史。患儿头胎,孕39周+2天顺产,精神和运动发育适龄,预防接种史无特殊,既往身体健康,否认家族性疾病病史。入院后体格检查:体温39.0℃,脉搏130次/min,呼吸 26 次/min,血 压 为 120/80 mm Hg(1 mm Hg=0.133 kPa);手心、足底、肛周可见疱疹,咽部充血,咽后壁可见疱疹;呼吸表浅,节律不规则,双侧胸廓起伏表浅,双肺呼吸音粗,未闻及啰音;心音有力,心律齐。神经系统检查:双侧瞳孔等大、等圆,直径约3 mm,对光反射迟钝;咽反射减弱;颈部柔软,无抵抗;双侧肱二头肌、肱三头肌和膝反射减弱,腹壁反射和提睾反射减弱;双侧肌力和肌张力基本正常;双侧Babinski征阴性;入院时GCS评分为9分。实验室检查:血常规白细胞计数27.23×109/L,血清C⁃反应蛋白32 mg/L、丙氨酸转氨酶54 U/L、天冬氨酸转氨酶87 U/L、肌酸激酶227 U/L、肌酸激酶同工酶87 U/L、血糖 11.20 mmol/L、乳酸7.30 mmol/L。心电图呈现窦性心动过速,V1导联T波直立。入院后5 h突发呼吸困难、口唇紫绀,双肺闻及呼气相和吸气相粗大湿啰音,血气分析pH值7.32(7.35~7.45)、动脉血氧分压(PaO2)43 mm Hg(83~ 108 mm Hg)、二氧化碳分压(PaCO2)58 mm Hg(35~48 mm Hg)、剩余碱(BE)⁃5.80 mmol/L(⁃3~3 mmol/L)、脉搏血氧饱和度(SpO2)0.80(0.92~0.99),急查胸部X线可见双肺渗出性病变,考虑肺水肿(图1),立即行气管插管呼吸机辅助通气,气管内可见大量粉红色泡沫痰。呼吸机模式:间歇正压通气(IPPV)+呼气末正压通气(PEEP)。呼吸机参数:呼吸频率40次/min,吸气峰压(PIP)30 cm H2O(1 cm H2O=0.098 kPa),呼气末正压通气12 cm H2O,吸气时间∶呼气时间为1.00∶1.50,吸入氧浓度(FiO2)为 60%。入院后14 h监测心率180~190次/min,无法测出血压,毛细血管再充盈时间4 s,静脉滴注生理盐水10 ml/(kg·h)以及多巴胺联合硝普钠6∶3 μg/(kg·min)。入院后21 h监测心率130~140次/min,心电图呈窦性心律,室内传导阻滞;超声心动图射血分数42.60%;胸部X线显示肺水肿较前吸收(图2),遂调整呼吸机参数为吸气峰压26 cm H2O,呼气末正压通气8 cm H2O,余参数同前,静脉滴注磷酸肌酸钠1 g/d和单唾液酸四己糖神经节苷脂钠40 mg/d,连续14 d。入院后34 h血压90/60 mm Hg,毛细血管再充盈时间2 s。遂停用生理盐水,静脉滴注甘油果糖5 ml/(kg·次)、2次/d平稳降低颅内压,连续7 d。入院后70 h监测心率100~110次/min,床旁心电图为大致正常心电图,停用多巴胺和硝普钠,调整呼吸机参数为呼吸频率25次/min,吸气峰压22 cm H2O,呼气末正压通气3 cm H2O,吸气时间∶呼气时间为1.00∶1.50,吸入氧浓度40%;静脉注射免疫球蛋白(IVIg)1g/(kg·d)连续2 d和甲泼尼龙2 mg/(kg·次)、2次/d连续3 d。入院后5 d患者自主呼吸良好,拔除气管插管。腰椎穿刺脑脊液外观清亮、透明,压力205 mm H2O,白细胞计数42×106/L、中性粒细胞计数20×106/L、淋巴细胞计数22×106/L,蛋白定量405 mg/L、氯化物123 mmol/L,EV71⁃IgM 呈阳性。头部 MRI显示,脑干长T2信号影(图3)。神经电生理学显示双上肢体感通路检测双侧皮质段异常。患儿共住院18 d,病情平稳后出院。
讨 论
本组11例EV71型手足口病患儿均伴不同程度神经系统症状与体征(包括嗜睡、意识障碍、肢体抖动、眼位异常、瘫痪、呼吸节律异常等)以及进行性呼吸困难,综合脑脊液检查、头部MRI和胸部X线检查诊断为神经源性肺水肿。手足口病合并神经源性肺水肿起病急骤,进展迅速,是重症手足口病的主要死因。有文献报道,手足口病合并神经源性肺水肿病死率高达 80% ~ 90%[3⁃4],多于发病数小时内死亡,因此对此类患儿的临床资料进行研究具有重要意义。
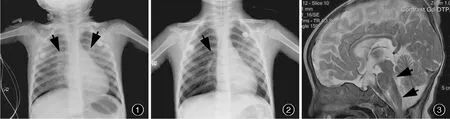
图1 入院后5 h胸部X线显示,双肺渗出性病变(箭头所示),考虑肺水肿 图2 入院后21 h胸部X线显示,肺水肿较前有所吸收(箭头所示) 图3 矢状位T2WI显示,脑干、脑桥和延髓腹侧高信号影(箭头所示)Figure 1 Chest X⁃ray 5 h after admission showed exudative lesions in both lungs(arrows indicate),diagnosed as pulmonary edema. Figure 2 Chest X⁃ray 21 h after admission showed pulmonary edema was relatively absorbed(arrow indicates).Figure 3 Sagittal T2WI showed high⁃intensity signal in brain stem,pons and ventral medulla(arrows indicate).
手足口病合并神经源性肺水肿的病因尚不明确。目前普遍认为的发病机制主要是中枢神经系统损害累及丘脑下部和脑干神经调节中枢,继发交感神经过度紧张,肾上腺皮质功能亢进和血清儿茶酚胺水平升高,毛细血管剧烈收缩,血流阻力增加,导致体循环大量血液进入肺循环;同时体内血管活性物质大量释放,毛细血管内皮和肺泡上皮通透性增加,肺部毛细血管流体静压升高,引起动⁃静脉分流,加重左心室负担,导致左心室功能衰竭,从而加重肺水肿[5]。结合上述发病机制,控制原发性颅内感染和针对肺水肿的有效治疗是手足口病合并神经源性肺水肿的关键。
EV71病毒具有嗜神经性,对中枢神经系统的损害表现为无菌性脑膜炎、脑炎、脑干脑炎、急性弛缓性瘫痪[6],仅表现为脑干脑炎时方可能合并神经源性肺水肿。尸体解剖显示,EV71型手足口病合并神经源性肺水肿与脑部病变致脑干呼吸中枢和血管舒缩相关区域损害以及脑水肿致颅内高压有关[7]。因此,在循环功能稳定的情况下,有效降低颅内压是治疗基础。
本组有8例患儿治疗成功,笔者的临床经验是:(1)肺水肿的病因主要是脑干病变,因此,积极减轻脑水肿、降低颅内压是治疗基础,临床常用药物有呋塞米、甘露醇、甘油果糖等。治疗过程中发现一个有趣现象,对于先予呋塞米的患儿,肺水肿的控制更趋向于平稳和快速,究其原因,考虑呋塞米可以迅速减轻机体负荷,而甘露醇为渗透性利尿药,在减轻机体负荷前先出现快速扩容的过程,使体液向肺间隙转移,进一步加重肺水肿。因此建议,先予呋塞米1~2 mg/kg,30分钟后再予甘露醇和(或)甘油果糖,甘露醇和甘油果糖可以交替应用,以减少甘露醇不良反应和停药反跳现象。(2)尽早行气管插管呼吸机辅助通气是治疗成功的关键。当出现呼吸频率增快、呼吸节律不规则、呼吸表浅、胸部X线可见肺水肿、GCS评分≤7分时,应尽早予气管插管呼吸机辅助通气[8⁃9]。临床应注意合理调整呼吸机参数,采用间歇正压通气+呼气末正压通气的模式,保持潮气量(TV)6~10 ml/kg,呼气末正压通气初始参数维持于6~12 cm H2O,参数选择不应一味追求尽快解决肺水肿,应兼顾循环系统,重点监测血压和床旁超声心动图,特别是射血分数(本组生存患儿射血分数均≥41.50%)。吸痰操作允许少量泡沫痰存在,血性泡沫痰保持于气管插管外管接口处即可。(3)炎症反应是导致神经源性肺水肿的发病机制之一[10],对于循环系统稳定的患儿可以静脉注射免疫球蛋白1 g/(kg·d×2 d)和(或)静脉滴注甲泼尼龙1~2 mg/(kg·次)、2次/d(×3~5 d),并强调甲泼尼龙的应用。因为除抗炎症反应外,甲泼尼龙还可以降低微血管通透性,保护肺泡Ⅱ型细胞,促进肺表面活性物质合成和分泌,阻断脑水肿⁃肺水肿的循环[11]。
是否合并循环功能障碍是治疗成功的分水岭,本组患儿神经源性肺水肿合并循环功能障碍仅1例治疗成功。该例患儿入院时小儿危重病例评分(PCIS)为76分,床旁超声心动图射血分数为43.30%,血压70/45 mm Hg,积极予气管插管呼吸机辅助通气,以及多巴胺联合硝普钠6∶3 μg/(kg·min)持续静脉滴注72小时,辅以磷酸肌酸钠1 g/d营养心肌。血压稳定后,停用血管活性药物。手足口病合并肺水肿时可以出现心功能异常。随着肺水肿的好转,心功能可恢复正常。这个可逆性过程提示手足口病患儿的心功能障碍可能是继发于某种剧烈的血流动力学改变。诱发此现象的原因可能是“儿茶酚胺风暴”,通过细胞凋亡等机制损伤心肌细胞,造成心肌损害。同时交感神经持续性兴奋,肾上腺素及其他应激激素大量分泌,引起外周血管收缩,增加体循环阻力,增大左心室射血负荷,从而导致射血分数减少[12]。笔者认为,对手足口病合并心功能障碍的患儿,有效控制心率、扩张冠状动脉、减少心脏重构可能是治疗关键。邹映雪等[13]对10例手足口病合并严重循环功能障碍患儿予以硝普钠治疗,均顺利度过危重期。分析其原因可能与硝普钠可以扩张小动脉和小静脉有关。通过这一作用机制可以直接降低外周血管阻力,减轻心脏负荷,特别是后负荷,与EV71病毒感染致心功能障碍的机制相符;同时,与多巴胺联合应用,不仅可以增加心输出量,也可以改善泵衰竭导致的微循环障碍,对调节左心室功能紊乱有一定疗效[14]。
本组3例死亡患儿中2例入院时超声心动图显示射血分数分别为37%和40.20%;PCIS评分分别为65和62分。予以有创性呼吸支持、扩容补液和血管活性药物等治疗后,1例循环持续不稳,抢救4小时无效死亡。1例治疗72小时后虽然循环趋于稳定,肺水肿好转,但意识障碍始终未恢复,动态监测床旁脑电图全脑背景近似平坦波,住院21天后放弃治疗,出院3天后死亡。该例患儿是否为EV71病毒累及中枢神经系统致全脑炎尚不能明确[15]。2例患儿的共同之处在于射血分数均明显降低。射血分数降低预示心肌泵功能明显损害,无法建立有效循环。PCIS评分对重症手足口病并发症和结局的预测价值较佳,有研究显示,死亡患儿PCIS评分为80(74,89)分[16]。
手足口病合并神经源性肺水肿不是由单一因素所致,而是复杂的病理生理学过程。对于单纯肺水肿患儿,气管插管呼吸机辅助通气的支持、呼吸机参数的合理调节,以及减轻炎症反应、控制颅内压是治疗关键。对于伴循环功能障碍的肺水肿患儿,血管活性药物的合理应用是治疗成功的根本。
[1]Ministry of Health of the People's Republic of China.Diagnosis and treatment guidelines for hand⁃foot⁃mouth disease(2010[)J].Guo Ji Hu Xi Za Zhi,2010,30:1473⁃1475[.中华人民共和国卫生部.手足口病诊疗指南(2010年版)[J].国际呼吸杂志,2010,30:1473⁃1475.]
[2]Atalay C,Gundogdu B,Aydin MD.Vagal ischemia induced lung immune component infarct following subarachnoid hemorrhage:an experimental study[J].Turk Neurosurg,2017,27:509⁃515.
[3]Wang SM,Chen IC,Liao YT,Liu CC.The clinical correlation of regulatory T cells and cyclic adenosine monophosphate in enterovirus 71 infection[J].PLoS One,2014,9:E102025.
[4]Midgley CM,Watson JT,Nix WA,Curns AT,Rogers SL,Brown BA,Conover C,Dominguez SR,Feikin DR,Gray S,Hassan F,Hoferka S,Jackson MA,JohnsonD,Leshem E,Miller L,Nichols JB,Nyquist AC,Obringer E,Patel A,Patel M,Rha B,Schneider E, Schuster JE, Selvarangan R, Seward JF,Turabelidze G,Oberste MS,Pallansch MA,Gerber SI;EV⁃D68 Working Group.Severe respiratory illness associated with a nationwide outbreak of enterovirus D68 in the USA(2014):a descriptive epidemiologicalinvestigation[J].LancetRespir Med,2015,3:879⁃887.
[5]Fu YC,Chi CS,Lin NN,Cheng CC,Jan SL,Hwang B,Hsu SL,Gong CL,Chen YT,Chiu YT.Comparison of heart failure in children with enterovirus 71 rhombencephalitis and cats with norepinephrine cardiotoxicity[J].Pediatr Cardiol,2006,27:577⁃584.
[6]Lai CC,Jiang DS,Wu HM,Chen HH.A dynamic model for the outbreaks of hand,foot and mouth disease in Taiwan[J].Epidemiol Infect,2016,144:1500⁃1511.
[7]Wang Z,Nicholls JM,Liu F,Wang J,Feng Z,Liu D,Sun Y,Zhou C,Li Y,Li H,Qi S,Huang X,Sui J,Liao Q,Peiris M,Yu H,Wang Y.Pulmonary and centralnervoussystem pathology in fatal cases of hand foot and mouth disease caused by enterovirus A71 infection[J].Pathology,2016,48:267⁃274.
[8]Owatanapanich S,Wutthanarungsan R,Jaksupa W,Thisyakorn U.Risk factors for severe hand,foot and mouth disease[J].Southeast Asian J Trop Med Public Health,2015,46:449⁃459.
[9]Liu RH,Li J,Qu XF,Xu YJ,Qu NY,Feng XC.Clinical characteristics and prognostic factors of children with critical hand⁃foot⁃mouth disease treated with mechanical ventilation[J].Zhongguo Dang Dai Er Ke Za Zhi,2015,17:249⁃253[.刘 瑞海,李晶,曲先锋,徐迎军,曲妮燕,冯向春.需机械通气的危重症手足口病患儿临床特点及预后因素分析[J].中国当代儿科杂志,2015,17:249⁃253.]
[10]Wang SM.Milrinone in enterovirus 71 brain stem encephalitis[J].Front Pharmacol,2016,7:82.
[11]HeYX,Fu D.EV71infectionassociatedwith neurogenic pulmonary edema and cardiopulmonary failure[J].Lin Chuang Er Ke Za Zhi,2008,26:1087⁃1090[.何颜霞,付丹.EV71感染相关神经源性肺水肿和心肺衰竭[J].临床儿科杂志,2008,26:1087⁃1090.]
[12]Fu YC,Chi CS,Chiu YT,Hsu SL,Hwang B,Jan SL,Chen PY,Huang FL,Chang Y.Cardiac complicationsofenterovirus rhombencephalitis[J].Arch Dis Child,2004,89:368⁃373.
[13]Zou YX,Fu HN,Guo YS,Wu B,Jin XN,Ren LX,Huang JF.Effect of sodium nitroprusside in treatment of hand,foot and mouth disease due to enterovirus 71 in hypotensive phase[J].Zhongguo Xiao Er Ji Jiu Yi Xue,2011,18:24⁃29[.邹映雪,傅红娜,郭永盛,吴波,晋兴楠,任立歆,黄敬孚.硝普钠对肠道病毒71型感染手足口病低血压期临床疗效分析[J].中国小儿急救医学,2011,18:24⁃29.]
[14]Gong DD.Clinicalobservation ofdopamine and sodium nitroprusside in the treatment of left heartfailure after myocardial infarction[J].Zhongguo Xian Dai Yao Wu Ying Yong,2016,10:178⁃179[.宫丹丹.多巴胺联合硝普钠治疗心梗后左心衰的临床疗效观察[J].中国现代药物应用,2016,10:178⁃179.]
[15]Omaña ⁃Cepeda C,Martínez ⁃Valverde A,del Mar Sabater⁃Recolons M,Jané⁃Salas E,Marí⁃Roig A,López⁃López J.A literature review and case report of hand,foot and mouth disease in an immunocompetent adult[J].BMC Res Notes,2016,9:165.
[16]Lu XL,Qiu J,Zhu YM,Chen P,Zuo C,Tang L,Liu X,Xiao ZH,Du YK.Role ofPediatric CriticalIllness Score in evaluating severity and prognosis of severe hand ⁃foot⁃mouth disease[J].Zhongguo Dang Dai Er Ke Za Zhi,2015,17:961 ⁃964[.卢秀兰,仇君,祝益民,陈鹏,左超,唐亮,刘潇,肖政辉,杜玉开.小儿危重病例评分在重症手足口病病情及预后评估中的作用[J].中国当代儿科杂志,2015,17:961⁃964.]

