肝十二指肠韧带淋巴结转移对胃癌预后的影响
梁澄照
广州中医药大学顺德医院外一科,广东 佛山 528333
胃癌D2根治术是切除胃癌的标准治疗方法[1]。报道[2]显示,胃癌患者行D2根治术后,复发率及死亡率较高,故关于胃癌D2根治术的治疗效果还具有一定的争议性。而最新的研究[3]表明,若由经验丰富的医师进行胃癌D2根治术的操作,其临床结局是安全可靠的,且胃癌D2根治术是晚期胃癌患者发生淋巴结转移的最佳治疗方法。行胃癌D2根治术操作时,会将肝十二指肠韧带淋巴结(hepatoduodenal lymph node,HDLN)一并切除,特别是No.12a组淋巴结(沿肝固有动脉分布)。胃癌中HDLN转移属于远处转移还是局部扩散具有一定的争议性。在第7版美国癌症联合委员会(American Joint Committee on Cancer,AJCC)癌症分期中,将HDLN阳性视为远处转移[4]。而日本胃癌协会则认为HDLN为区域性淋巴结(lymph nodes, LNs)[5]。故一些学者认为,将HDLN转移视为远处转移不够严谨[6]。韩国的一项研究[7]中,1 872例胃癌患者行D2根治术并进行HDLN清扫,后将HDLN进行病理学检验,结果显示,病理分期为Ⅲ期及以下且发生HDLN转移的患者,其生存率高于病理分期为Ⅳ期且无HDLN转移的患者。病理分期Ⅲ期及以下且发生HDLN转移的患者其存活率与无HDLN转移的患者无显著性差异,故HDLN被认为是区域性LNs[7]。同时依据第8版的AJCC分类,HDLN为区域性LNs[8]。本研究通过对胃癌患者进行回顾性分析,旨在评估行胃癌切除术后发生HDLN转移对胃癌患者5年生存率的影响。
1 资料与方法
1.1一般资料对2015年6月至2017年7月在广州中医药大学顺德医院进行胃癌D2根治术的胃癌患者共120例进行回顾性分析,男72例,女48例,年龄25~85岁,其中60例发生HDLN转移,其余60例为阴性HDLN。依据HDLN阳性与阴性分为两组,两组患者一般临床资料如表1所示。胃癌D2根治术后行Billroth Ⅰ式重建手术或Roux-en-Y重建手术,除T1N0或T2N0期癌症患者外,其余分期患者均进行辅助化疗。纳入标准:术前经病理明确诊断为胃癌;年龄20~85岁;无胃肠道手术史。排除标准:其他恶性肿瘤或接受新型辅助治疗的患者;合并其他严重基础疾病患者;术前、术后不配合相关治疗及检查者。本研究经我院伦理委员会批准。
1.2研究方法
1.2.1 回顾性分析:依据病理分期及HDLN是否发生转移进行对比分析。采用电话随访或门诊的方式对患者的资料进行跟踪。
1.2.2 临床病理因素收集:回顾性分析以下12种临床病理因素,包括年龄、性别、切除范围、组织学类型、浸润深度、LNs转移、远处转移、病理分期、淋巴结浸润、血管静脉浸润、神经周围浸润及HDLN阳性。由2位独立评审人员进行平行评审,以减少选择偏倚、误导分类或信息偏倚。
1.2.3 组织病理学分类:根据组织学类型分为分化型或未分化型,分化良好或中度分化的癌细胞分化为分化组,而低分化肾小管腺癌、印戒细胞型和黏液腺癌为未分化组。根据第8版AJCC[8]进行分类,HDLN视为区域性LNs。
1.3统计学处理采用SPSS 19.0软件进行统计学分析,比较采用t检验、χ2检验、Fisher精确检验;Kaplan-Meier法计算5年生存率;对数秩检验分析病理变量的显著性;使用Cox比例风险模型与Logistic回归方法进行多变量分析,以确定患者生存的独立危险因素,P<0.05为差异有统计学意义。
2 结果
2.1一般临床资料对120例胃癌患者进行随访,随访时间为(54.4±31.4)个月,根据是否发生HDLN转移分为HDLN阳性组与阴性组,结果显示,两组年龄、切除范围、组织学类型、浸润深度、LN转移、远处转移、病理分期及淋巴结浸润、血管静脉浸润和神经周围浸润相比,差异有统计学意义(P<0.05)(见表1)。HDLN阳性与年龄较大、肿瘤晚期、未分化组织学类型及淋巴结、血管和神经周围浸润的病理诊断显著相关。
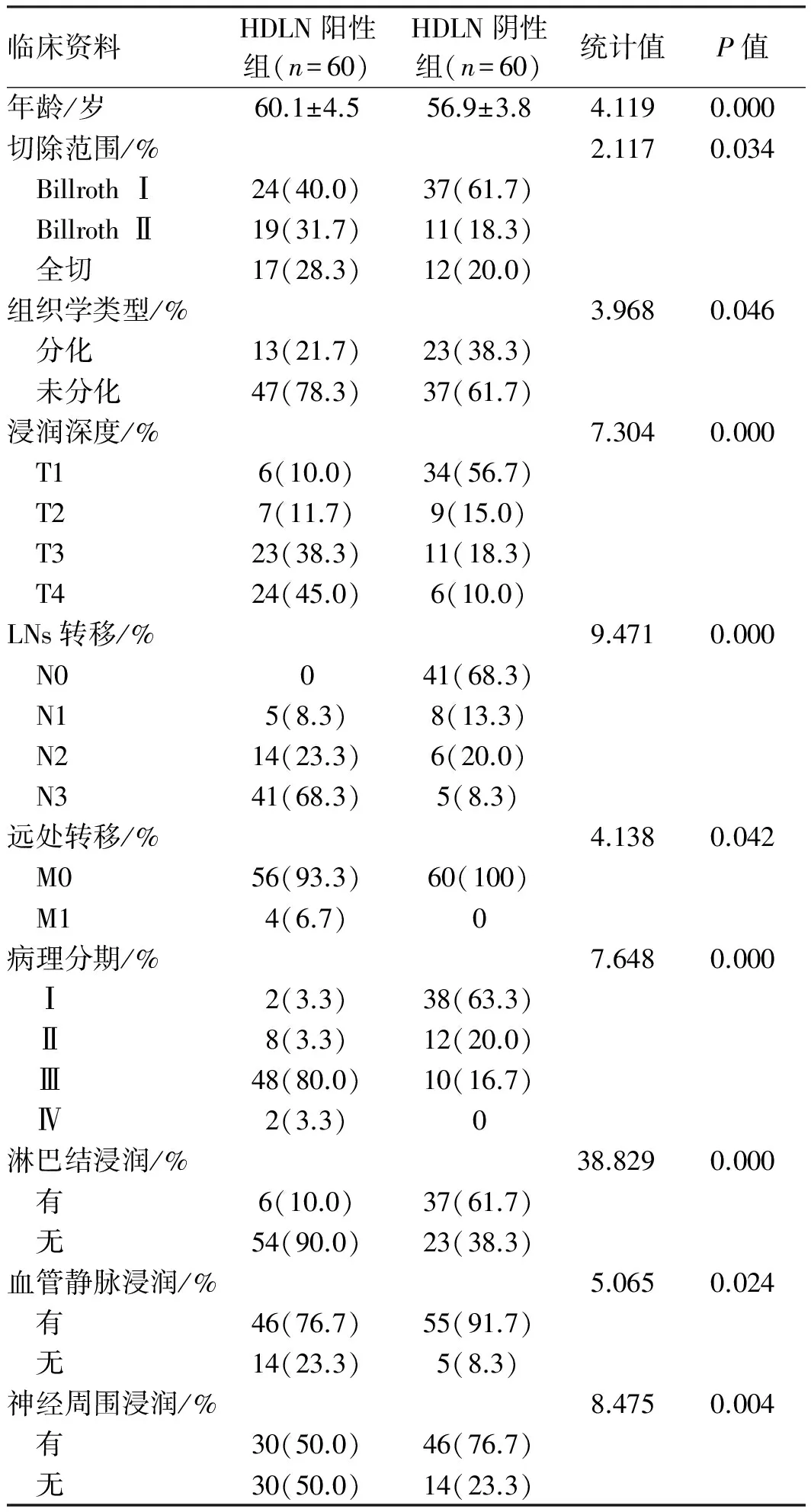
表1 HDLN阳性与HDLN阴性患者一般临床特征比较Tab 1 Comparison of clinical features between HDLN positive group and HDLN negative group
2.2各病理分期生存率对比病理分期为Ⅰ~Ⅲ期的患者,HDLN阳性患者5年生存率显著低于HDLN阴性患者(59.3%vs91.2%,P<0.05)。病理分期为Ⅳ的患者无论其HDLN是否发生转移,5年生存率均显著低于病理分期为Ⅰ~Ⅲ期发生HDLN转移的患者(18.8%vs59.3%,P<0.05)(见图1)。对各期的5年生存率进行对比发现,病理分期为Ⅲ期且发生HDLN转移的患者其5年生存率显著低于未发生HDLN转移的患者(51.7%vs66.3%,P<0.05)(见图2)。

图1 患者生存曲线Fig 1 Patients survival curve
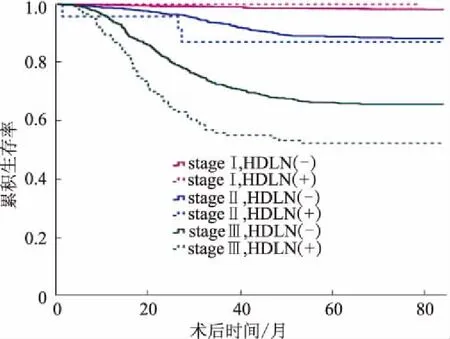
图2 不同病理分期及HDLN转移情况胃癌患者的生存曲线Fig 2 Survival curves of patients with gastric cancer under different pathological stages and HDLN metastasis
2.3多因素Logistic回归分析多因素Logistic回归分析显示,年龄、切除范围、分化、浸润深度、远处转移、病理分期、淋巴管浸润、血管浸润、神经周围浸润、HDLN转移是影响预后的独立危险因素。
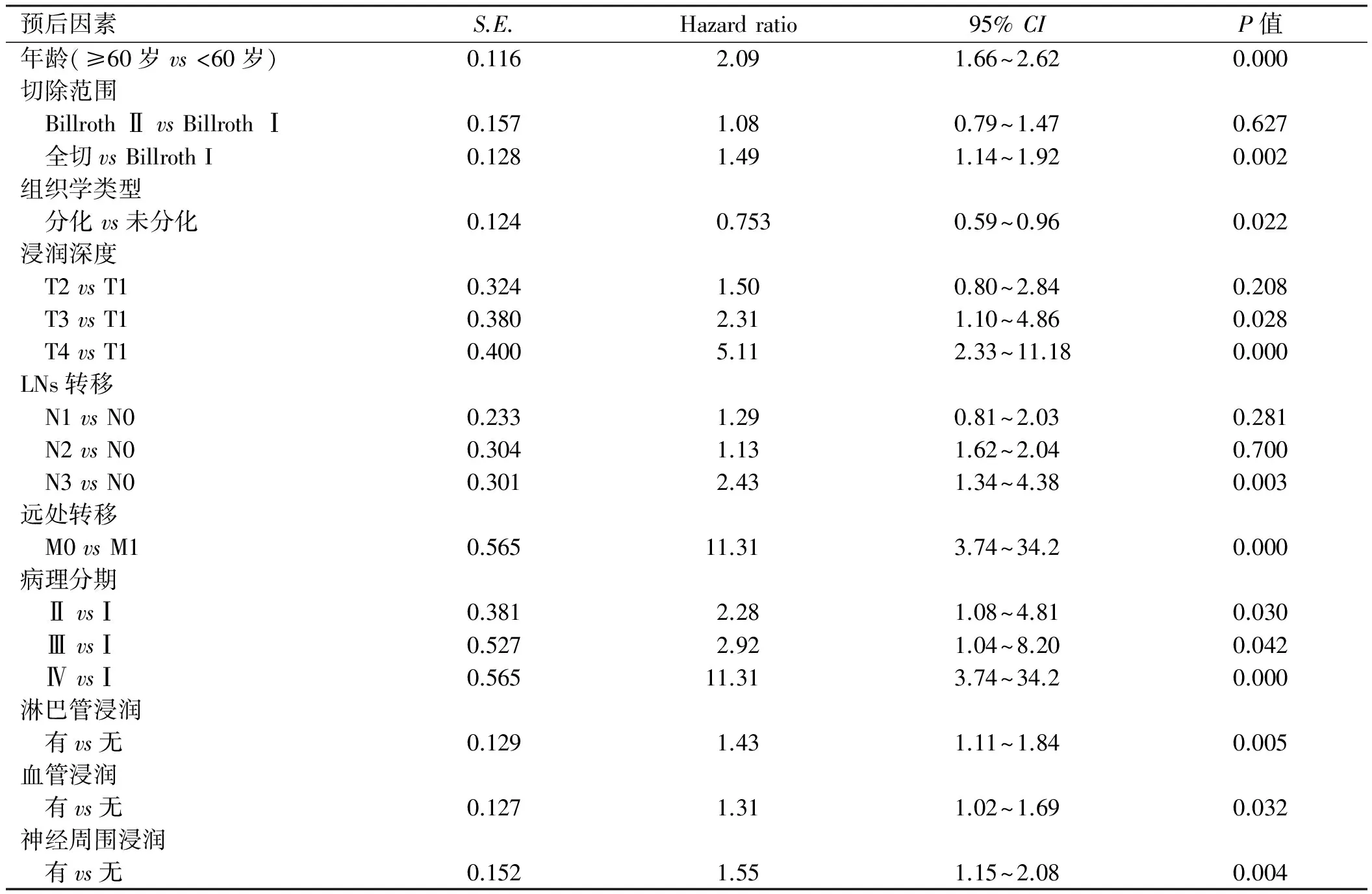
表2 多因素Logistic回归分析Tab 2 Analysis of multivariate Logistic regression
3 讨论
本研究对120例接受胃癌切除术患者的临床资料进行了回顾性分析,并评估了HDLN转移对患者生存结局的影响。结果显示,HDLN阳性为非远处转移,但胃癌晚期HDLN与其他区域LNs对于预后的影响具有一定的差异。早期的AJCC分类中将HDLN阳性视为远处转移[9],而有研究[10-11]表明,NO.12a LNs与其他区域LNs对于预后影响无显著差异,因此,如何对HDLN转移进行界定争议较大。
本研究结果显示,HDLN转移的胃癌患者5年生存率显著高于发生远处转移患者的5年生存率。与赵磊[12]研究结果一致,第8版AJCC分类将HDLN划分为区域性LNs也是基于以上类似结论,因此,在行D2根治术时应将HDLN一并去除[13]。然而,病理分期为Ⅲ期的患者发生HDLN转移其预后结局显著差于无HDLN转移患者,多变量分析结果也显示,HDLN阳性是影响预后的独立危险因素。本研究中HDLN转移与其他区域LNs阳性对预后的影响具有差异性。因此,病理分期为Ⅲ期患者的生存结局需要根据HDLN是否为阳性进行重新评估。本研究与以往的研究结果[14-16]存在一些差异,推测其原因为本次研究对象多为周期较短的胃癌患者,并依据HDLN进行生存结果对比。同时回顾性分析研究结果易受选择偏倚及检测偏倚的影响[17-18]。
本研究也存在一定的局限性,如HDLN只对NO.12a 进行研究,HDLN的其他部位沿胆总管淋巴结(NO.12b)[19]和门静脉周围淋巴结(NO.12p)[20]未作具体分析。同时本研究也排除了可能影响淋巴结疾病和采用新型辅助治疗的患者。
综上所述,HDLN阳性是独立的预后因素;与先前研究不同,HDLN转移为非远处转移,且在D2胃切除术中应一并去除HDLN;病理分期为Ⅲ期的患者,HDLN阳性的存活率显著低于HDLN阴性患者;HDLN阳性与晚期预后较差具有一定的相关性,HDLN在对于预后的影响与其他区域性LNs存在差异。
[1] JATZKO G R, LISBORG P H, DENK H, et al. A 10-year experience with Japanese-type radical lymph node dissection for gastric cancer outside of Japan [J]. Cancer, 2015, 76(8): 1302-1312.
[2] 王红岩, 赵晓丹, 李国胜, 等. 腹腔镜辅助与开腹胃癌D2根治术治疗局部进展期远端胃癌的安全性及近期疗效Meta分析[J]. 中国医科大学学报, 2015, 44(3): 252-258. DOI: 10.3969/j.issn.0258-4646.2015.03.014.
WANG H Y, ZHAO X D, LI G S, et al. Safety and short-term efficacy of laparoscopic assisted distal gastrectomy versus open distal gastrectomy in D2 radical surgeries for locally advanced distal gastric cancer: a meta-analysis [J]. Journal of China Medical University, 2015, 44(3): 252-258. DOI: 10.3969/j.issn.0258-4646.2015.03.014.
[3] KAIGORODOVA E V, ZAVYALOVA M V, BOGATYUK M V, et al. Relationship between the expression of phosphorylated heat shock protein beta-1 with lymph node metastases of breast cancer [J]. Cancer Biomarkers, 2015, 15(2): 143-150. DOI: 10.3233/CBM-140446.
[4] 张鹏, 徐岩, 郭江宁, 等. 国际抗癌联盟-美国癌症联合委员会第7版与第6版 TNM 分期中的 pT 分期对胃癌患者预后的预测价值[J]. 中华肿瘤杂志, 2015, 37(3): 190-194. DOI: 10.3760/cma.j.issn.0253-3766.2015.03.007.
ZHANG P, XU Y, GUO J N, et al. International Union Against Cancer-American Joint Commission on Cancer 7th and 6th editions Predictive value of pT staging in TNM staging of patients with gastric cancer [J]. Chinese Journal of Oncology, 2015, 37(3): 190-194. DOI: 10.3760/cma.j.issn.0253-3766.2015.03.007.
[5] 卢昕, 邵永胜, 肖新波, 等. 淋巴结取材方法对胃癌淋巴结分期的影响[J]. 临床外科杂志, 2015, 23(2): 116-118. DOI: 10.3969/j.issn.1005-6483.2015.02.013.
LU X, SHAO Y S, XIAO X B, et al. Effect of sampling method on lymph node staging of gastric carcinoma [J]. Journal of Clinical Surgery, 2015, 23(2): 116-118. DOI: 10.3969/j.issn.1005-6483.2015.02.013.
[6] 吴晖, 吴文辉, 徐建波, 等. 进展期远端胃癌第12组淋巴结转移的危险因素及预后分析[J]. 中华医学杂志, 2013, 93(48): 3847-3851. DOI: 10.3760/cma.j.issn.0376-2491.2013.48.010.
WU H, WU W H, XU J B, et al. Risk factors and prognostic impact of No.12 lymph node metastasis in cases with curable advanced distal gastric cancer [J]. Natl Med J China, 2013, 93(48): 3847-3851. DOI: 10.3760/cma.j.issn.0376-2491.2013.48.010.
[7] CHEONG O, KIM B S, YOOK J H, et al. Modified radical lymphadenectomy without splenectomy in patients with proximal gastric cancer: comparison with standard D2 lymphadenectomy for distal gastric cancer [J]. J Surg Oncol, 2008, 98(7): 500-504. DOI: 10.1002/jso.21137.
[8] 白雪莉, 马涛, 梁廷波. 美国癌症联合委员会第8版胰腺癌分期系统更新简介及解读[J]. 中国实用外科杂志, 2017, 37(2): 146-148. DOI: 10.19538/j.cjps.issn1005-2208.2017.02.11.
[9] 赵怡, 王杰军. 6th/7th AJCC/UICC胃癌分期系统的比较[J]. 中国医师杂志, 2015, 17(2): 215-220. DOI: 10.3760/cma.j.issn.1008-1372.2015.02.017.
ZHAO Y, WANG J J. Comparison of the 6th and 7th editions of the UICC TNM staging system for gastric cancer [J]. Journal of Chinese Physician, 2015, 17(2): 215-220. DOI: 10.3760/cma.j.issn.1008-1372.2015.02.017.
[10] 汪金钱, 魏大中, 解明然, 等. 淋巴结清扫数目对无淋巴结转移SiewertⅡ型食管胃交界部腺癌患者预后的影响[J]. 中华肿瘤杂志, 2016, 38(4): 300-304. DOI: 10.3760/cma.j.issn.0253-3766.2016.04.011.
WANG J Q, WEI D Z, JIE M R, et al. Prognostic significance of the number of dissected lymph nodes in Siewert typeⅡadenocarcinoma of the esophagogastric junction without lymphatic metastasis [J]. Chin J Oncol, 2016, 38(4): 300-304. DOI: 10.3760/cma.j.issn.0253-3766.2016.04.011.
[11] IMAMURA T, KOMATSU S, ICHIKAWA D, et al. Clinical characteristics of hepatoduodenal lymph node metastasis in gastric cancer [J]. World J Gastroenterol, 2015, 21(38): 10866-10873. DOI: 10.3748/wjg.v21.i38.10866.
[12] 赵磊. 胃癌根治术后5年生存率与病理分期及淋巴结清扫数目的关系[D]. 太原: 山西医科大学, 2015.
[13] 倪中凯, 姚凯, 程川兵, 等. 远端胃癌患者行D2根治术中第12组淋巴结的清扫[J]. 中华普通外科杂志, 2014, 29(6): 416-420. DOI: 10.3760/cma.j.issn.1007-631X.2014.06.004.
NI Z K, YAO K, CHEN C B, et al. No.12 lymphadenectomy for distal gastric cancer patients undergoing D2 radical gastrectomy [J]. Chin J General Surg, 2014, 29(6): 416-420. DOI: 10.3760/cma.j.issn.1007-631X.2014.06.004.
[14] 耿宏智, 刘兵, 徐艺可, 等. 影响进展期胃癌淋巴结转移率分期和转移数量分期的病理因素[J]. 中华胃肠外科杂志, 2013, 16(4): 358-362. DOI: 10.3760/cma.j.issn.1671-0274.2013.04.015.
GENG H Z, LIU B, XU Y K, et al. Pathological factors associated with staging of metastatic lymph node ratio and metastatic lymph node number in advanced gastric carcinoma [J]. Chin J Gastrointest Surg, 2013, 16(4): 358-362. DOI: 10.3760/cma.j.issn.1671-0274.2013.04.015.
[15] 禚春杨, 薛英威, 郭忠武, 等. 进展期胃癌淋巴结分期的影响因素及临床意义[J]. 中华胃肠外科杂志, 2016, 19(1): 62-66. DOI: 10.3760/cma.j.issn.1671-0274.2016.01.014.
GAO C Y, XUE Y W, GUO Z W, et al. Influencing factors and clinical significance of metastatic lymph node staging in advanced gastric carcinoma [J]. Chin J Gastrointest Surg, 2016, 19(1): 62-66. DOI: 10.3760/cma.j.issn.1671-0274.2016.01.014.
[16] 李小宝, 梅乐园, 刘斌, 等. 淋巴结转移率对各pT分期胃癌患者预后的评估价值[J]. 中华普通外科杂志, 2015, 30(1): 31-34. DOI: 10.3760/cma.j.issn.1007-631X.2015.01.009.
LI X B, MEI L Y, LIU B, et al. Prognostic value of metastatic lymph node ratio in gastric cancer patients by T stage [J]. Chin J General Surg, 2015, 30(1): 31-34. DOI: 10.3760/cma.j.issn.1007-631X.2015.01.009.
[17] 章晓燕, 王薇, 王治国. 临床检验正确度控制品-评估偏倚[J]. 现代检验医学杂志, 2016, 31(5):147-149.
ZHANG X Y, WANG W, WANG Z G. Trueness controls of clinical laboratory to assess bias [J]. J Mod Lab Med, 2016, 31(5): 147-149. DOI: 10.3969/j.issn.1671-7414.2016.05.044.
[18] 付浩, 方文涛, 谷志涛, 等. 预后因素研究中常见的统计错误--偏倚[J]. 中国肺癌杂志, 2014, 17(2):137-141. DOI: 10.3779/j.issn.1009-3419.2014.02.12.
FU H, FANG W T, GU Z T, et al. Bias, biostatistics, and prognostic factors [J]. Chin J Lung Cancer, 2014, 17(2): 137-141. DOI: 10.3779/j.issn.1009-3419.2014.02.12.
[19] 孙国锋, 杨健, 崔晓梅, 等. 进展期胃癌D2根治术行No.12b和No.13组淋巴结清扫88例临床分析[J]. 中国临床研究, 2017, 30(4): 501-503. DOI: 10.13429/j.cnki.cjcr.2017.04.020.
[20] 郭志斌. 进展期胃癌病人门静脉周围淋巴结(No12p LN)清扫研究[J]. 临床医学工程, 2014, 21(2): 191-193. DOI: 10.3969/j.issn.1674-4659.2014.02.0191.
GUO Z B. Periportal lymph nodes (No12p LN) dissection in patients with advanced gastric cance [J]. Clinical Medical & Engineering, 2014, 21(2): 191-193. DOI: 10.3969/j.issn.1674-4659.2014.02.0191.

