射频消融辅助肝切除治疗原发性肝癌的临床应用
邱华,项灯,万仁华,时军,单人锋
(南昌大学第一附属医院 普外科,江西 南昌 330006)
原发性肝癌是肝脏上最常见的恶性肿瘤,在与肿瘤相关的致死性疾病中排第3位,每年约有超过50万例患者死于该病[1]。目前外科手术切除是治疗原发性肝癌的首选治疗方案,但由于肿瘤的大小、数目、位置及肝炎和肝硬化等肝病因素的影响,仅20%的患者有机会接受根治性手术切除治疗[2-3]。在我国,肝细胞癌多发生在肝炎病毒感染的背景下,患者通常伴有不同程度的肝硬化,而肝硬化被认为是肝切除术患者围术期死亡的危险因素[4]。射频消融术不仅可姑息性的治疗不可手术切除的肝癌,而且可在手术切除治疗过程发挥重要作用,特别是伴有肝硬化的患者手术中具有独特优势。本文对手术治疗的原发性肝癌患者资料进行回顾性分析,旨在比较射频消融联合手术切除与传统手术切除治疗肝细胞癌的安全性和临床疗效。
1 资料与方法
1.1 一般资料
2013年6月-2015年12月于南昌大学第一附属医院接受手术治疗的原发性肝癌患者52例。其中,男性43例,女性9例;年龄32~74岁,中位年龄51岁。所有患者肝功能处Child A或B级,但经术前护肝治疗恢复至A级,其中37患者合并不同程度的肝硬化。两组患者性别、年龄、肝硬化情况、乙肝病毒感染、术前肝功能分级、甲胎蛋白(alpha fetoprotein,AFP)阳性率及肿瘤直径大小等一般资料差异无统计学意义(P>0.05)。见表1。所有患者术前B型超声(B超或超声造影)及螺旋CT(computed tomography,CT)或者核磁共振成像(magnetic resonance imaging,MRI)检查提示为单发,不伴肝外转移病灶和门静脉或肝静脉癌栓。患者术前细针穿刺或术后病理检查均诊断为肝细胞癌。
1.2 治疗方法及随访
麻醉成功后,取右上腹反“L”形手术切口,游离肝周韧带充分显露肿瘤后,解剖第一肝门,并常规绕置肝门阻断带以作备用。对照组:行常规肝部分切除治疗肝脏肿瘤。观察组:术中采用多极射频消融电极多位点处理后再行肝部分切除术。根据肿瘤的部位、大小,选择穿刺点和进针角度及方向(必要时采用术中超声定位)对肿瘤边缘2.0 cm正常肝组织进行射频消融。确认进针无误后,打开射频消融针伞,接通肝脏肿瘤射频消融治疗系统,开始射频消融治疗。对于较大的肿瘤则分层重复前述操作直至形成有效的凝固坏死带。
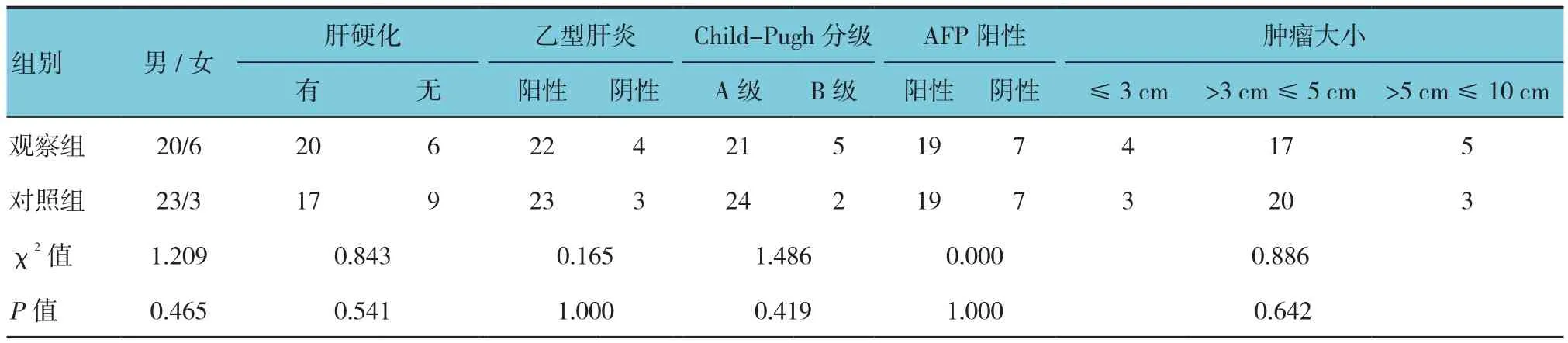
表1 患者一般临床资料 例
沿凝固坏死带直接用电刀或超声刀行肝部分切除术,术中视出血情况追加消融凝固。在断肝过程中,对于直径<3 mm的管道需予以钛夹或生物夹钳闭。病灶切除后,大量生理盐水反复冲洗肝断面并检查有无出血及胆漏,断面放置防黏连及止血材料。术毕,关腹。术后1个月常规行预防性肝动脉化疗栓塞(transarterial chemoembolization,TACE)。术后定期随访,并于术后第3、6及12个月进行超声造影或CT增强扫描检查,评价疗效。
1.3 统计学方法
采用SPSS 17.0软件进行数据处理和分析,计量资料以均数±标准差(±s)表示,采用t检验,计数资料用以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
两组患者均顺利完成肝切除术,术后病理提示切缘阴性,均为R0切除。其中对照组中19例患者是在实施入肝血流阻断的情况下完成手术,而观察组仅10患者实施了入肝血流阻断。观察组平均手术时间为(95±15)min,对照组患者手术时间为(101±20)min,两组患者比较差异无统计学意义(P>0.05);观察组平均术中出血量(161±24)ml,对照组平均术中出血量(186±47)ml,两组间比较差异有统计学意义(P<0.05)。两组患者术后并发症发生率差异有统计学意义(P<0.05),其中观察组术后出现胆漏1例,胸腔积液2例,对照组发生胆漏5例、出血3例,胸腔积液1例。见表2。所有并发症患者经积极的保守治疗后均治疗痊愈。术后3、6及12个月患者行CT增强扫描或超声造影复查,以动脉期、门静脉期、实质期无强化,认为肿瘤无复发,反之则视为有复发。结果显示两组患者均未见复发。

表2 两组患者手术时间及术中出血量比较 (n =26)
3 讨论
出血是肝脏手术过程中最常见的并发症,有效控制出血是肝脏手术中最核心的技术之一,也是肝脏手术成功及患者获得良好预后的关键[5]。有研究指出[6],术中出血量的多少与术后致病性并发症的发生率呈正相关。虽然随着外科医生手术技术的提高和围手术期管理的进步,肝脏手术中出血致死的发生率已降至0.2%~0.6%[7],但对减少术中出血仍是肝胆外科医生所应追求的目标。
肝癌射频消融术是在超声、CT引导或直视下将射频消融电极直接插入肿瘤内,肿瘤组织内的带电离子、带电胶体在高频电磁波形成的交流电场的作用下高速振动互相碰撞摩擦,产生高温热效应使肿瘤缺血、坏死,最终出现局部凝固性坏死,并在电极针周围组织产生1个消融区,从而达到杀灭肿瘤作用的一种治疗手段。文献[8]首次报道了射频消融在肝癌手术切除过程中的应用,之后发展并称之为射频消融辅助肝切除技术。有报道指出[9],沿射频消融术后留下的凝固性坏死带行肝部分切除术可减少术中出血量,甚至取得不出血的效果。在本研究中,射频消融辅助肝切除术中出血量低于传统对照组,且差异有统计学意义。此外,射频消融过程对>3 mm的胆管同样具有封闭作用,可减少术后胆漏的发生率。
术后肝功能衰竭是肝切除术后最严重的并发症,也是导致术后死亡的第一位的原因。究其原因主要与术前合并不同程度的肝硬化及肝功能损害,加之术中失血过多和肝门阻断时间和肝切除量过大导致术后功能性肝实质骤减等因素有关[10]。射频消融在减少术中的出血量的同时,还可减少因断肝时大出血而采取的肝门阻断次数甚至无需阻断入肝血流,从而有效地避免和减少肝脏的缺血再灌注损伤。由于凝固性坏死带的存在使得肝切除线更加靠近肿瘤,有利于与更多正常肝组织的保留,减少手术对肝功能的损害,降低术后出现肝衰竭的风险。因此对于肝功能较特别是伴有肝脏萎缩的患者,射频消融辅助肝切除具有独特的优势,甚至有益于扩大手术患者入选标准,更多患者将有可能受益于此。此外,射频消融术在破坏肿瘤组织的同时可使肝断面部分正常肝组织及其中潜在的肿瘤细胞也产生凝固性坏死,可有效降低肝癌的复发。本研究两组患者术后复发情况差异无统计学意义,可能与样本量较少及术后随访时间较短有关。
在既往的在手术操作过程中发现,为获得良好的治疗效果,需要需注意以下几点:①射频消融时恒温时间充足,才能使凝固带形成,否者可能因为血管封闭不充分导致术中大出血的发生,或因肿瘤细胞杀灭不彻底,导致针道种植性转移。虽然这看似可能增加手术时间,但在本研究中射频消融辅助肝切除的手术时间与传统肝切除手术时间差异无统计学意义,这可能与射频消融缩短了术中止血和肝脏再灌注时间有关。②较高的能量可使周边组织发生碳化并黏附在电极针上,妨碍射频能量的释放,从而使下一次治疗的坏死的范围减小。因此,需及时清理射频电极上的碳化组织。③射频消融不是一劳永逸的过程,在术中对<3 mm的管道需予以钛夹或生物夹钳闭,术后对肝断面也需要仔细检查。④为避免穿刺导致肝内大血管及胆道的损伤,在穿刺开始前应反复参照术前CT或MRI等影响学检查以确保定位,必要时可在术中超声引导下进行穿刺。若最终仍无法避免肝内大血管及胆道的损伤,可选择放弃该技术的使用。
射频消融辅助肝切除技术可有效地减少术中出血量、入肝血流阻断的阻断次数和术后并发症的发生,并在最大程度地保存肝组织的同时,达到相对根治的效果,是一种安全且有效的治疗措施。
参 考 文 献:
[1]FERLAY J, SHIN H R, BRAY F, et al. Estimates of worldwide burden of cancer in 2008: GLOBOCAN 2008[J]. Int J Cancer,2010, 127(12): 2893-2917.
[2]吴孟超. 我国肝切除技术发展的现状和展望[J]. 中华外科杂志,2010, 48(3): 161-162.
[3]黄建钊, 刘江伟, 孙倩, 等. 射频消融与手术切除治疗肝癌的疗效比较[J]. 广东医学, 2012, 33(13): 1991-1993.
[4]CAPUSSTTI L, VIGANB L, GIULIANTE F, et a1. Liver dysfunction and sepsis determine operative mortality after liver resection[J]. Br J Surg, 2009, 96(1): 88-94.
[5]CHIKAMOTO A, BEPPU T, MASUDA T, et al. Amount of operative blood loss affects the long-term outcome after liver resection for hepatocellular carcinoma[J]. Hepatogastroenterology,2012, 59(116): 1213-1216.
[6]NAGORNEY D M, VAN HEERDEN J A, ILSTRUP D M,et al. Primary hepatic malignancy:surgical management and determinants of survival, Surgery[J]. 1989, 106(4): 740-748.
[7]杨广顺. 肝脏手术中出血的控制与处理[J]. 中华肝脏外科手术学电子杂志, 2012, 1(2): 74-78.
[8]NAVARRA G, LORENZINI C, CURRO G, et al. Radiofrequencyassisted hepatic resection- fi rst experience[J]. Ann Ital Chir, 2004,75(1): 53.
[9]YAO P, MORRIS D L. Radiofrequency ablation-assisted liver resection: review of the literature and our experience[J]. HPB(Oxford), 2006, 8(4): 248-254.
[10]李见强, 欧阳迪平. 肝切除术后并发症分析[J]. 中国现代手术学杂志, 2009, 13(6): 420-423.

