孕前BMI与妊娠期糖尿病患者糖化血红蛋白及胰岛素抵抗的关系
严静静,龚 敏
(江苏省南京市江宁医院妇产科 210000)
妊娠期糖尿病(GDM)是妊娠期常见并发症,年发病率约0.9%,其发生与饮食、生活习惯有关,可导致巨大儿及妊娠后高血压[1-2]。相关研究提示孕前体质量可能是影响GDM发病的重要原因,而糖代谢异常是GDM的主要临床表现,胰岛素抵抗则能反映GDM患者的严重程度[3]。本研究回顾性分析428例产妇的临床资料,分析产妇孕前BMI与患者GDM的关系,现将研究结果报道如下。
1 资料与方法
1.1一般资料 选取2012年5月至2016年6月在本院妇产科门诊就诊的428例孕妇,年龄21~35岁,平均(25.3±2.7)岁;初产妇313例,经产妇115例。纳入标准:(1)同意参与本研究,并能完成随访;(2)入组时孕龄小于14周。排除标准:(1)合并其他妊娠合并症包括妊娠期高血压疾病、妊娠期肝内胆汁淤积症等患者;(2)合并心、肝、肾等其他脏器疾病患者;(3)存在严重心力衰竭患者;(4)器官移植患者;(5)合并恶性肿瘤患者;(6)合并认知功能障碍的患者。
1.2方法 428例患者在本院妇产科门诊常规随访,收集产妇一般临床资料,所有患者均在第1次产检时记录年龄、BMI,并在第1次产检时抽血检测空腹血糖(GLU)、餐后2 h血糖(2 h PG)、胰岛素抵抗指数(HOMA-IR)、糖化血红蛋白(HbA1c),记录产妇孕前BMI,GDM的诊断参照中华医学会有关GDM的诊断标准[4]。所有产妇均常规进行产检。孕前BMI分级参照《中华人民共和国卫生行业标准:成人体质量判定》中的分类:BMI<18.5 kg/m2为体质量过低,18.5~<24.0 kg/m2为正常,24.0~<28.0 kg/m2为超重,28.0 kg/m2为肥胖。
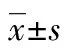
2 结 果
2.1不同孕前BMI孕妇GDM患病风险比较 体质量超重组和肥胖患者发生GDM的风险是体质量正常者的1.56和2.34倍,差异有统计学意义(P<0.05),见表1。
2.2不同BMI孕妇糖代谢指标比较 超重和肥胖孕妇GLU和2 h PG分别为(7.36±0.83)、(8.34±0.89)mmol/L和(8.92±0.78)、(9.44±1.37)mmol/L,HOMA-IR、HbA1c分别为(2.79±0.63)、(3.41±0.57)和(6.91±0.76)%、(7.91±0.53)%,明显高于体质量过低、体质量正常者,差异有统计学意义(P<0.05),见表2。
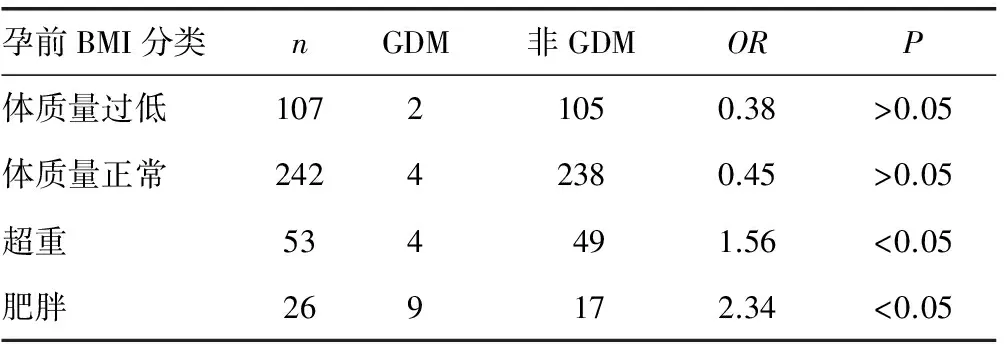
表1 不同孕前BMI孕妇GDM患病风险比较(n)
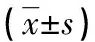
表2 不同BMI孕妇糖代谢指标比较
2.3妊娠糖尿病危险因素的多因素Logistic回归分析 以孕妇年龄、孕前BMI、孕早期高血压、孕早期GLU、餐后血糖等作为自变量纳入方程,将GDM作为重点事件,Logistic回归分析结果提示年龄大于36岁(P=0.016)、肥胖(P=0.070)、孕早期GLU(P=0.015)是GDM的独立危险因素。
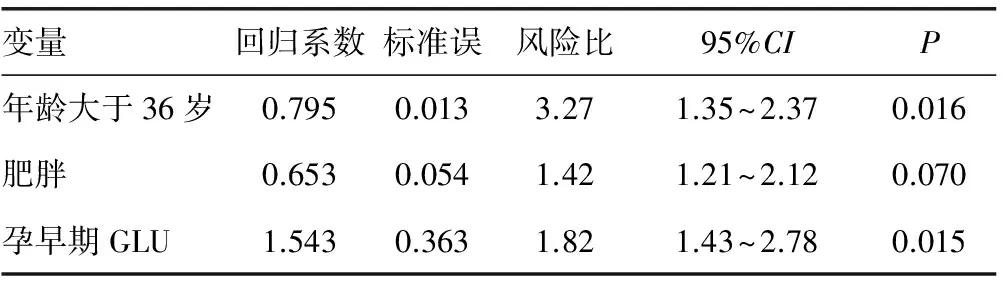
表3 妊娠糖尿病危险因素的多因素Logistic分析
3 讨 论
根据2015年美国糖尿病学会定义的GDM认为:既往无糖尿病病史,孕中、晚期出现血糖升高即可诊断GDM。GDM导致患者各类并发症的发病率逐渐上升,如心血管事件等[5]。鉴于GDM并发症多,积极发现GDM患者的危险因素具有重要的临床意义[6]。因此,及时诊断及加强管理对GDM有重要的意义。
肥胖和超重已经是当前社会面临的严峻的健康问题,BMI是评价肥胖的重要临床指标,孕前肥胖或超重与妊娠期高血压、子痫、糖尿病等均有明显关系[7-9]。妊娠期胎盘分泌的胰岛素抵抗激素增加导致妊娠期胰岛素抵抗,进而诱发GDM,而孕前肥胖或超重自身存在胰岛素抵抗可能增加糖代谢异常的风险[10-12]。本研究中按BMI将428例产妇分为4组,结果发现肥胖和超重者存在糖代谢异常,更容易出现胰岛素抵抗。因此控制孕前体质量有助于减少胰岛素抵抗,减少GDM的发病率。
本研究还探讨了孕前BMI与妊娠期糖代谢指标的相关性,通过Logistic回归分析提示GDM的发病可能与孕前肥胖密切相关,孕前肥胖可能诱导胎盘分泌胰岛素抵抗类激素增加或者诱发加重胰岛抵抗[12-14]。这就要求加强围产期孕前体质量管理,减少GDM的发病。
综上所述,孕前BMI与妊娠期糖代谢指标密切相关,是早期预测GDM的可靠指标,对于孕前高BMI的患者需要加强管理,从而预防GDM及并发症的发生。
[1]李迎春,郭遂群,万波,等.妊娠期糖尿病与妊娠期高血压疾病孕妇孕期体质量变化及妊娠结局分析[J].中国妇幼保健,2016,31(13):2601-2603.
[2]张辉,平花,卫群,等.孕24周前体质量增长与妊娠期糖尿病的关系[J].现代妇产科进展,2016,25(7):532-534.
[3]张娟峰,张琳.妊娠期糖尿病与孕前BMI、饮食习惯和孕期运动量的关系研究[J].当代医学,2014,20(36):33-34.
[4]中华医学会妇产科学分会产科学组,中华医学会围产医学分会妊娠合并糖尿病协作组.妊娠合并糖尿病临床诊断与治疗推荐指南(草案)[J].中国实用妇科与产科杂志,2007,23(6):475-477.
[5]黄杭珍,朱文英.妊娠期糖尿病孕妇BMI与围产结局的关系[J].健康研究,2016,36(3):252-254.
[6]王明蕊,叶蔚.糖化血红蛋白和BMI对妊娠期糖尿病患者妊娠结局的影响[J].中国妇幼保健,2016,31(10):2047-2049.
[7]钟敏,戴满花,刘爱玲,等.妊娠期糖尿病孕妇血清淀粉样蛋白A水平与胰岛素抵抗及BMI的关系[J].中国妇幼保健,2015,30(9):1341-1343.
[8]薛娜茹.孕前BMI及孕期体质量增长对妊娠结局的影响[J].中国医刊,2014,23(6):62-64.
[9]高文削,崔世红,李根霞,等.孕前BMI、孕期体质量增长水平与孕晚期糖、脂水平的相关性分析[J].中国计划生育学杂志,2014,22(2):102-105.
[10]王红梅,古丽娜·阿巴拜克力.妊娠前空腹血糖BMI对妊娠期糖尿病的预测价值[J].西部医学,2016,28(5):663-665.
[11]袁静,丛林,潘发明,等.妊娠期糖尿病危险因素分析[J].中国妇幼保健,2007,22(33):4659-4661.
[12]毛雷婧,葛星,徐叶清,等.孕前BMI和孕中期体质量增加对妊娠期糖尿病发病影响的队列研究[J].中华流行病学杂志,2015,36(5):416-420.
[13]雷友金,黄俊彦,周泽娟.妊娠期糖尿病孕妇孕期BMI增长对妊娠结局影响的临床分析[J].中国妇幼保健,2008,23(13):1775-1776.
[14]王志萍,沈爱琴,陈建钦.妊娠期糖尿病孕期体质量及医学营养管理的几点体会[J].海峡药学,2013,25(12):222-223.

