妊娠期糖尿病母亲的新生儿出生48小时内血糖的动态变化及低血糖的影响因素
黄欣欣 江秀敏 林 艳 周衔玲
妊娠期糖尿病母亲的新生儿出生48小时内血糖的动态变化及低血糖的影响因素
黄欣欣 江秀敏 林 艳 周衔玲
目的 探讨糖尿病母亲婴儿(IDMS)出生后血糖的变化情况,分析IDMS发生低血糖的可能影响因素。方法 回顾性横断面调查,纳入2014年1月1日至12月31日在福建省妇幼保健院(我院)定期产检和分娩、单胎活产的全部妊娠期糖尿病(GDM)产妇,收集产妇和新生儿的一般临床资料、母亲孕产期血糖值和IDMS出生后48 h内各时点的血糖值。血糖值lt;2.2 、~2.6 mmol·L-1为低血糖和临界低血糖。多因素Logistic回归分析IDMS低血糖、临界低血糖的影响因素。结果 共1 083份病志进入本文分析。①GDM产妇年龄(30.2±4.2)岁,(39.1±1.4)孕周,初产妇66.8%,阴道分娩82.4%,孕前BMIlt;18.5者4.5%、≥25者9.8%。1 083例IDMS中,早产儿3.8%,男52.5%,Apgar评分均≥8分,出生体重(3 303.7±428.2)g。②IDMS出生0.5 h时平均血糖明显下降,2~48 h呈上升趋势。母亲孕前BMI 18.5~24.9、阴道分娩、足月儿、总产程时间≥7 h、傍晚至夜间分娩、正常体重儿的IDMS出生时和生后某些时点的平均末梢血糖相对较高。③1 083例IDMS中,低血糖7例(0.65%),6例发生在出生时,1例发生在生后48 h;临界低血糖29例(2.68%),26例发生在出生时,生后12、24和48 h各1例。④多因素非条件Logistic回归显示,孕末期静脉血糖水平高是新生儿低血糖、临界低血糖的保护因素。结论 IDMS生后48 h内发生低血糖的时间以出生时最多,但生后48 h都有发生低血糖的可能,应密切监测。GDM孕妇孕末期静脉血糖水平高可能是新生儿低血糖和临界低血糖的保护因素。
糖尿病母亲新生儿; 48 h; 血糖; 趋势; 影响因素
随着近年来我国居民膳食结构的改变、围生期诊疗的规范化以及2014年《妊娠合并糖尿病诊治指南》[1]对妊娠期糖尿病(GDM)诊断标准的更新,GDM确诊人数不断增加。生育政策调整后高龄产妇的增加也使GDM比例进一步升高[2]。GDM除危及孕产妇健康外,还可引起新生儿低血糖,增加新生儿神经系统损害的风险[3-5]。目前国内尚缺乏大样本的糖尿病母亲婴儿(IDMS)发生低血糖的数据[6-8],关于IDMS出生后48 h内血糖的动态变化和监护路径的报道不多。为了尽早发现并纠正新生儿低血糖,福建省妇幼保健院(我院)自2006年起常规监测IDMS出生后48 h的末梢血糖,现回顾性分析其中一年的GDM孕妇及IDMS的血糖情况。
1 方法
1.1 研究设计 回顾性横断面调查。从我院病志档案中采集2014年1月1日至12月31日住院的全部GDM产妇及其新生儿的临床资料,分析IDMS出生后48 h内的血糖动态变化情况以及新生儿低血糖的可能影响因素。
1.2 诊断标准 ①GDM:根据2014年《妊娠合并糖尿病诊治指南》[1],75g葡萄糖口服耐量试验,服糖前、服糖后1 h和2 h静脉血糖界值分别为5.1、10.0和8.5 mmol·L-1,有任意一项达到或超过上述值诊断为GDM。②新生儿低血糖:本研究以新生儿出生后0.5、1、2、3、6、12、24和48 h任一时点的血糖值lt;2.2 mmol·L-1判定为新生儿低血糖,~2.6 mmol·L-1判定为临界低血糖[9]。采用稳豪倍优型血糖仪[强生(中国)医疗器材有限公司,序列号CNDKT08R]检测血糖。
1.3 病例纳入和剔除标准 ①在我院进行定期产检和分娩,②孕前血糖水平正常,③出院时以GDM为第一诊断且单胎活产的产妇。剔除本研究调查项目缺漏项≥3项的病志。
1.4 调查内容 ①一般情况:孕周、分娩方式、产程、出生时间,IDMS性别和出生体重等;②GDM孕妇孕前BMI,孕期血糖(孕期行OGTT试验时的空腹、1 h和2 h血糖,孕末期静脉血糖),待产时血糖(进待产室后末梢血糖),产后血糖(产后1 h内末梢血糖);③IDMS:出生时及出生后0.5、1、2、3、6、12、24和48 h血糖。
1.5 调查的实施、数据录入和质量控制 由经过统一培训的医生和护士采集病历并录入Epi数据库。设置逻辑检查,数据录入完毕后用SPSS随机抽取10%复核。

2 结果
2.1 一般情况 符合本文纳入标准1 230份GDM住院病志,达到本文设置的剔除标准147份,1 083份(88.0%)病志进入本文分析,其中5份缺孕末期静脉血糖、1份缺产后末梢血糖的记录。数据录入后用SPSS软件随机抽取10%复核,差错率0.79%。
1 083例GDM产妇年龄(30.2±4.2)岁,孕周(39.1±1.4)周;初产妇724例(66.8%),经产妇359例;阴道分娩892例(82.4%),剖宫产191例;孕前BMIlt;18.5者49例(4.5%)、~24.9者928例(85.7%)、≥25者106例(9.8%)。
1 083例IDMS中早产儿41例(3.8%);男569例(52.5%)、女514例;Apgar评分均≥8分,其中9分68例(6.3%),10分1 015例;出生体重(3 303.7±428.2)g。
2.2 IDMS出生后48 h内血糖变化 表1显示,1 083例IDMS平均血糖出生时最高,出生0.5 h明显下降,之后至48 h呈上升趋势。方差分析显示,48 h内不同时点血糖值差异有统计学意义(F=138.4,Plt;0.001)。
表1显示,对IDMS按不同因素比较不同时点的平均血糖值,出生时和出生后0.5 h母亲孕前BMI不同的IDMS、出生时足月儿和早产儿、出生时至生后2 h顺产和剖宫产IDMS、出生时至生后6 h不同总产程IDMS、出生时至生后3 h和生后24 h不同分娩时段IDMS、出生时正常体重儿与低体重和巨大儿、出生0.5 h和24 h正常体重儿与低体重儿,差异均有统计学意义(P均lt;0.05)。
表2显示,进一步用配对t检验两两比较相邻时点血糖,出生时与0.5 h、1 h与2 h、2 h与3 h、3 h与6 h、24 h与48 h差异均有统计学意义(P均lt;0.05)。

表1 妊娠期糖尿病母亲婴儿出生后48 h内血糖的动态变化
注 1):与母亲孕前BMI≥25比较,差异有统计学意义;2):与低体重儿和巨大儿比较差异有统计学意义;3)与低体重儿比较差异有统计学意义;白天:8:00至18:00;夜间:18:01至次日7:59
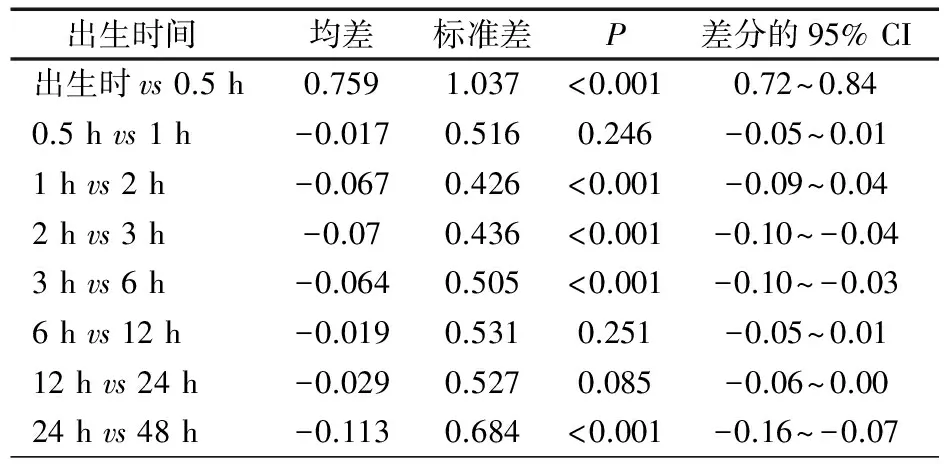
表2 LSD检验比较糖尿病母亲新生儿相邻不同时点血糖差值
2.3 IDMS低血糖和临界低血糖的发生情况 1 083例IDMS中,低血糖7例(0.65%),6例发生在出生时,1例发生在生后48 h;足月儿5例,早产儿2例;顺产6例,剖宫产1例;低出生体重2例,正常出生体重5例。临界低血糖29例(2.68%),26例发生在出生时,生后12、24和48 h各1例;足月儿27例,早产儿2例;顺产11例,剖宫产18例;低出生体重2例,正常出生体重24例,巨大儿3例。
2.4 GDM孕产妇的不同血糖指标与IDMS低血糖/临界低血糖的关系 分别以新生儿低血糖、临界低血糖为因变量,以GDM孕产妇孕期和分娩前后的各血糖指标作为自变量,拟合Logistic回归。结果见表3,孕末期静脉血糖、产后末梢血糖和分娩期血糖波动与IDMS低血糖相关;孕末期静脉血糖与IDMS临界低血糖相关。
2.5 新生儿低血糖/临界低血糖的危险因素分析 分别以新生儿低血糖、临界低血糖为因变量拟合Logistic回归,表4显示,孕末期静脉血糖水平高是新生儿低血糖、临界低血糖的保护因素。孕末期静脉血糖每升高1 mmol·L-1,新生儿低血糖风险下降32.3倍;临界低血糖风险下降18.9倍。多因素拟合过程中,孕周、出生体重和分娩方式未能在结果中保留,孕前BMI未在低血糖方程保留。
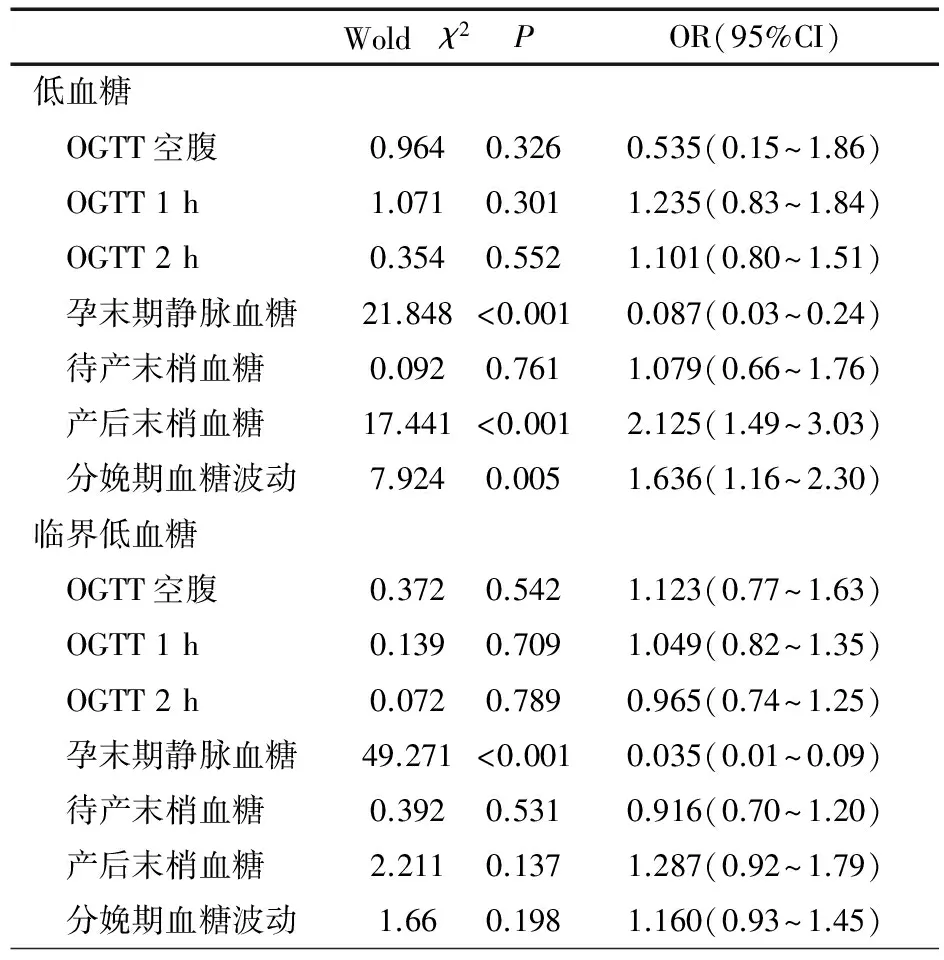
表3 妊娠期非糖尿病孕产妇不同血糖指标与新生儿低血糖/临界低血糖的单因素非条件Logistic回归
注 OGTT:口服葡萄糖耐受试验;分娩期血糖波动:产后末梢血糖与待产末梢血糖的差值

表4 妊娠期糖尿病母亲新生儿低血糖/临界低血糖影响因素的多因素Logistic回归
注 分娩期血糖波动:产后末梢血糖与待产末梢血糖的差值
3 讨论
由于新生儿可以在一定程度上耐受低血糖,低血糖早期可能缺乏典型症状,美国儿科学会提出对有低血糖高危因素的患儿应常规进行血糖监测[10]。国外一项研究监测新生儿出生后未开奶的3 h血糖,发现1~2 h内血糖最低,3 h后回升[11]。国内也有研究[12]动态监测了糖代谢正常母亲的足月新生儿24 h血糖,发现生后2 h血糖达最低,6 h后相对稳定并有稳步上升趋势。李江玲等[13]对IDMS和糖代谢正常母亲的新生儿进行比较发现,IDMS出生后1 h血糖低于糖代谢正常母亲婴儿,且为最低点,此后逐渐回升,至24 h与糖代谢正常母亲婴儿无差异,表明随IDMS血糖调节机制的不断完善及合理喂养,有维持血糖在正常范围的倾向。我院自2006年起将IDMS出生后48 h内血糖的动态监测作为常规,且将出生后血糖监护的时点提前至 0.5 h,本文1 083例IDMS病志发现,与糖代谢正常母亲婴儿在出生后2 h才出现血糖低谷不同[14],IDMS出生后0.5 h平均末梢血糖即较出生时下降,差异有统计学意义,2 h后升高,提示IDMS血糖监护时点有提前的必要性。
目前报道,新生儿低血糖发生率15%~23%[6-8],临界低血糖发生率鲜有报道。本次调查的1 083例IDMS出生后48 h内发生低血糖7例(0.65%)、临界低血糖29例(2.68%),与以下因素有关,①我院产科长期开设专科门诊指导GDM个性化营养方案,饮食控制不佳者及时进行内科会诊,必要时给予胰岛素。②IDMS出生后即予5%葡萄糖液10 mL,同时鼓励产妇早开奶,每2 h喂哺1次,密切监测血糖。③IDMS出生后任何时点血糖≤2.1 mmol·L-1,即转新生儿科救治;出现临界低血糖,即予5%葡萄糖液20 mL,1 h后重测,如果仍为临界低血糖,即转新生儿科救治。有临床试验表明,IDMS出生后即按5 mL·kg-1喂10%葡萄糖2次,其24 h内血糖高于对照组,低血糖发生率低于对照组,证实了对IDMS新生儿期及时进行血糖干预的重要性[15]。
此前国内研究报道,IDMS发生低血糖的时间为出生时57.1%、出生6 h 42.9%,出生后12 h未见低血糖发生[16]。本研究中,90%以上的IDMS低血糖或临界低血糖发生在出生时,出生后48 h内各有1例IDMS发生低血糖或临界低血糖,提示IDMS出生后的血糖监测应至少持续至48 h。顾秋芳等[17]在足月低血糖新生儿中的研究表明,生后12 h内发现的低血糖新生儿可无症状,低血糖发现时间晚或出现临床症状对提示MRI的脑损伤具有重要价值。
按不同因素对IDMS比较不同时点的平均血糖值。①低出生体重儿出生时和出生后0.5 h血糖,相对体重正常儿低,24 h高于体重正常儿。既往研究显示低出生体重儿12 h内低血糖发生率高于正常出生体重儿,出生后48 h内微量血糖值仍低于正常出生体重儿[18]。本研究中低出生体重儿24 h平均血糖高于体重正常儿,其原因可能与我院产儿科重视低出生体重儿的生命体征监护和及时喂养有关。此外,巨大儿血糖值在分娩后短期内应重点关注。②阴道分娩的IDMS出生时至生后2 h血糖较高,推测可能与阴道分娩时间长,加重了产妇紧张程度而导致高水平应激反应所致。③出生时足月儿平均血糖高于早产儿,考虑与早产儿体内糖原储备不足,不足以满足能力代谢需求有关。④出生时和出生后0.5 h,母亲孕前BMI 18.5~24.9的IDMS平均血糖高于≥25,GDM 在发病机制上体现为代谢和内分泌方面的“慢性胰岛素抵抗”与妊娠晚期“生理性胰岛素抵抗”相叠加,而肥胖的 GDM孕妇相对正常BMI的GDM孕妇胰岛素抵抗更严重,增加血糖控制的难度与不良新生儿结局的风险。
近年来文献报道,IDMS发生低血糖的危险因素为早产、低出生体重、 产妇妊娠期间血糖控制不良、喂养方式不合理以及羊水不清澈等[7,19]。本文拟合Logistic回归分析显示,孕末期静脉血糖水平高是新生儿低血糖和临界低血糖的保护因素。提示GDM孕期血糖管理除了血糖控制度外,还应该关注孕末期血糖值,使其维持在合理的范围。
[1] 中华医学会妇产科学分会产科学组/围产医学分会妊娠合并糖尿病协作组. 妊娠合并糖尿病诊治指南 (2014). 糖尿病临床, 2014, 8(11): 489-498
[2]张莹艳, 陈奕. 北京市怀柔区妇幼保健院妇女分娩现状分析. 中国妇产科临床杂志, 2017, 18(3): 215-217
[3]雷桂兰. 妊娠糖尿病对新生儿神经行为发育的影响. 中国实用神经疾病杂志, 2015, 18(23): 68-70
[4]邵肖梅, 叶鸿瑁, 丘小汕. 实用新生儿学第4版. 北京: 人民卫生出版社
[5] Montassir H, Maegaki Y, Ogura K, et al. Associated factors in neonatal hypoglycemic brain injury. Brain Dev, 2009, 31(9):649-656
[6] 江萍. 妊娠期糖尿病患者血糖控制效果对母婴结局影响的观察. 中华临床医师杂志(电子版), 2016, 10(4): 103
[7]卫淑芳, 魏璐璐. 妊娠期糖尿病产妇的新生儿发生低血糖的危险因素分析. 医学理论与实践, 2017, 30(10): 1496-1497
[8]王菲, 王来梅. 妊娠糖尿病患者糖化血红蛋白与新生儿低血糖发病风险的关系. 中国全科医学, 2015, 18(8): 954-956
[9]吴希如, 李万镇. 临床儿科学(上). 北京: 科学出版社, 2005: 864
[10] Committee on Fetus and Newborn, Adamkin DH. Postnatal glucose homeostasis in late-pre-term and term infants. Pediatrics, 2011, 127(3): 575-579
[11] Srinivasan G, Pildes RD, Cattamanchi G, et al. Clinicaland laboratory observations. J Pediatr, 1986, 109: 114-117
[12]张亚欧, 刘霞. 不同分娩方式足月新生儿生后早期血糖变化. 临床儿科杂志, 2012, 30(9): 828
[13]李江玲. 妊娠期糖代谢异常孕妇新生儿出生24 h血糖监测. 糖尿病新世界, 2014, 10: 31-32
[14]陈妮娜, 马红梅. 自然分娩和剖宫产足月新生儿生后早期血糖变化. 临床和实验医学杂志, 2017, 16(4): 596-599
[15]韦秋文, 唐冬群, 谢叶玲. 糖尿病母亲新生儿(IDMs)围生期不同干预方法对新生儿血糖及并发症的影响. 临床医药文献杂志, 2017, 4(22): 4715-4716
[16]丁玉琴, 高兰凤. 妊娠期糖尿病新生儿血糖监测的意义. 实用临床医药杂志, 2014, 18(8): 140
[17]顾秋芳, 胡黎园, 陈超, 等. 足月新生儿低血糖22例磁共振表现与临床特征. 中国循证儿科杂志, 2013, 8(2): 116-121
[18] 哈杰昕, 孙悦生, 李文珊. 低出生体重儿血糖变化的临床观察. 实用医学杂志, 2006, 22(23): 2768-2769
[19]周意园. 妊娠期糖尿病产妇分娩的新生儿发生低血糖的产科因素分析. 中国妇幼保健, 2016, 31(1): 60-61
2017-07-27
2017-10-11)
(本文编辑:孙晋枫)
Dynamicchangesofbloodglucoseinnewbornswithgestationaldiabetesmellituswithin48hoursafterbirthandtheinfluencingfactorsofhypoglycemia
HUANGXin-xin,JIANGXiu-min,LINYan,ZHOUXian-ling
(FujianProvincialMaternityandChildrenHospital,AffiliatedHospitalofFujianMedicalUniversity,Fuzhou,350001)
JIANG Xiu-min, E-mail:jxm550@163.com
ObjectiveTo investigate the changes of blood glucose after birth in infants of diabetic mothers (IDMS), and to analyze the possible influencing factors of hypoglycemia in IDMS, in order to standardize the IDMS monitoring pathway and reduce the incidence of hypoglycemia.MethodsA retrospective cross-sectional study was conducted to examine all GDM parturients who underwent regular birth examination and delivery during the period from January 1st, 2014 to December 31st, 2014 in Fujian Provincial Maternity and Child Care Center (our hospital), maternal and neonatal general clinical data, maternal blood glucose values and blood glucose values at each time point within 48 h after birth were collected in IDMS. The blood sugar value lt; 2.2 mmol·L-1was considered as neonatal hypoglycemia, and ~2.6 mmol·L-1critical hypoglycemia. The influencing factors of low blood glucose and critical hypoglycemia of IDMS were analyzed by multifactor non-conditional logistic regression.ResultsA total of 1,083 patients were analyzed in this study. ①Among the 1,083 cases of GDM, the maternal age was(30.2 ± 4.2), gestational week (39.1±1.4), 66.8% of the first parturition, 82.4% of the vaginal delivery, and the pre-pregnancy BMIlt; 18.5, 4.5%, or 25, 9.8%.Among the 1,083 cases of IDMS, 3.8% of premature infants, 52.5% of men, and Apgar scores were all equal to 8 points and birth weight (3 303.7 + 428.2) g. ②When IDMS were born 0.5 h, average blood glucose decreased significantly, and 2 h rose to 48 h. Maternal pre-pregnancy BMI18.5~ 24.9, vaginal delivery, full moon, total delivery time of 7 h, evening to night delivery, normal weight of IDMS, and the average peripheral blood glucose at some points of time after birth were relatively high. ③Of the 1 083 cases of IDMS, 7 were hypoglycemic (0.65%), 6 occurred at birth, and 1 occurred at 48 h after birth. The critical hypoglycemia was 29 cases (2.68%), and the 26 cases occurred at the birth and one case each 12, 24 and 48 h after birth respectively. ④Multifactor non-conditional logistic regression showed that high blood glucose level was the protective factor for hypoglycemia and critical hypoglycemia in neonates.ConclusionThe time of hypoglycemia occurred at 48 h after the birth of IDMS, but it could occur any time within 48 h and should be closely monitored. The high blood glucose level of GDM in the end of pregnancy may be a protective factor for hypoglycemia and hypoglycemia in newborns.
Infants of diabetic mothers; 48 h; Blood sugar; Trend; Influencing factors
福建省妇幼保健院资助项目:妇保院研17-05
福建省妇幼保健院,福建医科大学附属医院 福州,350001
江秀敏,E-mail:jxm550@163.com
10.3969/j.issn.1673-5501.2017.05.005

