按绩效支付方式对门诊服务机构绩效的效果评价
袁蓓蓓何 莉 孟庆跃 贾莉英
北京大学中国卫生发展研究中心 北京 100191
·专题研究·
按绩效支付方式对门诊服务机构绩效的效果评价
袁蓓蓓*何 莉 孟庆跃 贾莉英
北京大学中国卫生发展研究中心 北京 100191
门诊服务机构提供的服务是病人首先接触和最基本的医疗保健,门诊服务对居民健康状况有最直接的影响。支付方式是购买者最常用的引导服务提供者行为的激励机制。本研究通过Cochrane系统综述的方法,检索、筛选、评价和整合原始研究,并最终纳入19项研究。研究发现,现有支付方式结合按绩效支付的干预方式可以略促进某些检查或治疗项目的开展(调整后RR值中位数=1.095, range 1.01 to 1.17);但可能无法改变病人卫生服务利用行为(调整后RR值中位数= 1.01, range 0.96 to 1.15)和健康状况的改善(调整后 RR = 1.01, range 0.98 to 1.04)。按绩效支付设计较复杂,每个细节设计都可能蕴含不同的激励效果,因此,决策者在设计经费支付方式或者实行按绩效支付改革但效果不明显时,应分析支付方式各个模块的设计,以寻找干预点。
按绩效支付; 支付方式; 门诊; 门诊服务机构
1 研究背景
门诊服务机构 (outpatient health facility or ambulatory health facility)是为居民提供非住院或机构化卫生服务的医疗机构。门诊服务机构提供的卫生服务类型多样,包括预防性服务、急症的治疗、口腔保健以及某些妇幼保健和家庭生育计划服务等。门诊服务机构提供的服务往往是病人首先接触和最基本的医疗保健。各国卫生体系分析显示,尤其是在中低收入国家,门诊服务的提供对居民健康状况有最直接和最大比例的贡献,并且占用了很大比例的国家卫生服务总费用。[1]因此,提高门诊服务机构的服务绩效对于改善整个卫生体系的绩效有重要贡献。支付方式是卫生服务购买者将资金转移给服务提供者的支付依据和支付水平。作为最常用的激励制度,支付方式改革一直被各国作为干预手段来引导和改变卫生服务提供者的行为和绩效。近年来,按绩效支付越来越受到关注和广泛使用。按绩效支付是指卫生服务购买者按照服务提供者是否达到预定的绩效目标、或者完成预定绩效目标的程度对其进行支付。本研究采用Cochrane系统综述的方法,全面系统地收集全球关于门诊机构按绩效支付最高质量研究、整合按绩效支付对改善门诊服务机构绩效的效果。
2 资料与方法
2.1 纳入标准
本研究按照“Cochrane干预评价系统综述方法手册”(Cochrane Handbook)[2]和“EPOC(Effective Practice and Organisation of Care Group)系统综述培训资源(EPOC resources)”[3]的方法指导进行。纳入的研究设计包括随机对照试验研究(Randomised Controlled Trial,RCT)、非随机对照试验研究(Non-RCT)、间断时间序列研究(Interrupted time series,ITS)、有对照组的前后对比研究(Controlled before-after studies,CBA)。
本研究纳入的研究对象为提供门诊服务医疗机构,包括社区卫生服务中心、诊所、急症医疗中心、家庭生育计划服务中心、精神卫生中心、口腔诊所、医院门诊部门等。纳入的干预措施是针对门诊机构层面的按绩效支付方式;对照措施包括针对机构层面的所有支付方式,包括总额预算、按条目预算、按人头支付、按服务项目付费、不同设计的按绩效支付以及混合支付方式。
本研究主要纳入显示服务提供绩效的结果指标;由于按绩效支付是供方干预方式、理论上只能改变供方的行为,因此按照绩效结果受提供者控制的程度,将研究结果分为三个类型:服务提供过程结果(完全受提供者控制的处方和治疗行为,以提供者为对象进行测量),包括服务过程数量(例如病人拿到阿司匹林处方的比例)和服务过程质量(例如医生是否按照临床路径操作);病人结果,包括病人对卫生服务的利用(只能部分受提供者控制的需方利用行为,以病人或居民为对象进行测量,例如完成完整接种的儿童比例)和病人中间或最终健康结果(例如获得血压控制病人的比例、死亡率);不良后果(例如非必要的卫生服务提供)。
2.2 检索方法
共检索文献数据库和网站资源14个,包括 Cochrane Central Register of Controlled Trials (CENTRAL), 2014 Issue 4;MEDLINE(1946~2016);Embase(1947~2016);PubMed(1966~2016);ProQuest Dissertations and Theses Database(1861~2016);ISI Conference Proceedings Citation Index(1990 ~2016); IDEAS Research Papers in Economics(1927 ~ 2016);EconLit(1969 ~ 2016);POPLINE(1970 ~ 2016);ProQuest( ~2016);中国知网(1915 ~ 2016);万方数据(1988 ~ 2016); World Health Organization网站;World Bank 网站。检索日期为2016年12月3日。
另外,也检索了灰色文献数据库OpenGrey (System for Information on Grey Literature in Europe) ,以及两个随机对照试验注册网站:ClinicalTrials.gov (clinicaltrials.gov/) 和World Health Organization International Clinical Trials Registry Platform (WHO ICTRP) (www.who.int/ictrp/en/) 。为了找到更多相关文献,还采用其它检索方法,如纳入文献以及相关综述的参考文献、引用纳入研究的文献。联系相关文献的作者以获取更多发表或未发表的相关研究。
PubMed检索策略使用MeSH 词和自由词,检索词包括门诊机构或提供者、支付方式或激励机制以及研究设计检索过滤器三个组成部分。根据其它数据库的受控主题词,将 PubMed 的检索策略转化到各数据库。没有高级检索功能的数据库或网站,则只用自由词检索。
2.3 数据提取和偏移评价
两名评价员独立按照题目摘要初筛、全文筛选的步骤进行文献筛选,如有分歧,通过与第三位评价员或者Cochrane编辑讨论做出判断。数据提取也由两名评价员独立进行,提取的信息包括:研究基本信息、研究对象和背景、研究设计、干预组特征(按绩效支付具体内容、干预地点和持续时间等)、主要和次要结局指标、研究结果(作者汇报结果、分析方法、是否需要再次分析)。提取信息不同的需要通过与第三者讨论做最终判断。文献筛选使用 EndNote 管理,数据提取使用RevMan。
偏倚评价使用 EPOC的偏倚评价标准。[4]对于RCT,non-RCT和CBA的评价内容包括:随机分组方法合理;分组方案隐藏;干预和对照组基线结果指标有可比性;干预和对照组基线特征有可比性;失访率低或失访数据合理处理;结果指标测量采用盲法;充分防止干预组和对照组的相互影响;无选择性地报告结果;避免其它可能的偏倚。对于ITS的评价内容包括:干预措施充分独立于其它政策改变;分析前预先明确干预产生影响的点;干预措施不影响数据收集;结果指标测量采用盲法;失访率低或失访数据合理处理;无选择性地报告结果;避免其它可能的偏倚。两名评价员独立对每个标准做出判断,判断的分歧通过讨论解决。在概括纳入研究的总体方法学偏倚风险时,对于RCT,non-RCT和CBA主要考虑以下四个标准:干预和对照组基线结果指标有可比性;干预和对照组基线特征有可比性;失访率低或失访数据合理处理;充分防止干预组和对照组的相互影响。对于ITS主要考虑以下三个标准:干预措施充分独立于其它政策改变;干预措施不影响数据收集;失访率低或失访数据合理处理。若四个问题判断均为“是”,总体上此研究为“低偏倚风险”;若有一个或多个问题判断为“不详”,总体评价为 “偏倚风险不详”;若一个或多个问题判断为“否”,总体则为“高偏倚风险”。
2.4 整合方法
首先采用结构化描述整合,将所有按绩效支付及其效果进行分类描述。对同类型结果指标进行定量meta整合时,根据结果指标类型描述和分析研究结果。分类变量采用风险比(RR)及其 95%CI 表示;连续型变量则使用相对变化水平。同一研究内部包含的同样类型结果指标也进行合并,例如获得产前检查妇女比例和机构分娩妇女比例同样归为病人服务利用结果指标。研究内合并使用固定效应meta分析,研究之间合并使用随机效应meta分析。如果研究没有报告足够的数据支持meta分析,在合并效应值时则使用所有纳入研究效用值的中位数和四分位距。对于ITS研究,由于纳入研究提供的数据无法支持再分析以获得特定时间干预效果的RR值,因此选择用干预前后结果指标的水平变化(change in level)和趋势变化(change in trend)两个指标来描述干预效应。
为了更详细描述不同按绩效支付的设计、分析不同设计对干预效果的影响,本研究将按绩效支付设计细化成以下模块:
(1)绩效指标的选择:绩效指标分为过程指标、结果指标和混合指标,以糖尿病病人管理为例,这三类指标可能分别为糖尿病人档案数量或糖化血红蛋白测试数量、血糖得到控制的病人数或发生并发症的人数或者两种指标的结合。
(2)绩效目标的设计:绩效目标是指对某一绩效指标,服务提供者达到何种水平时可以获得绩效支付。绩效目标的设计可归纳为两大类(表1)。一类目标有门槛值,即只有绩效达到一定水平之上机构才能得到经济奖励。另一类绩效目标没有门槛值,即机构无需达到确定的绩效水平,可根据绩效指标完成的单位数获得经济奖励。
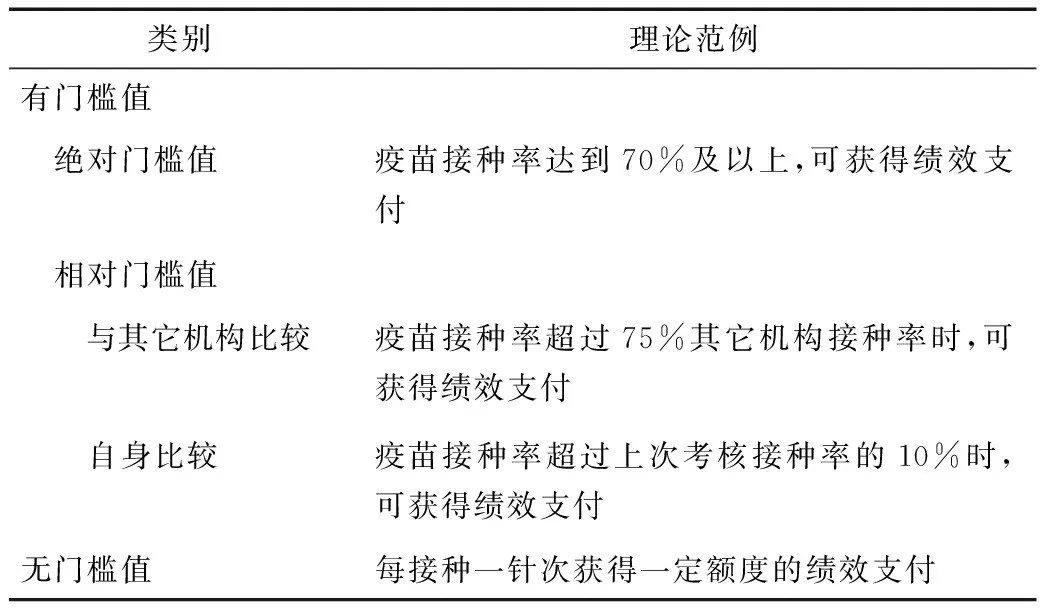
表1 绩效目标的类别
(3)支付水平:按绩效支付部分占机构总收入或人员总收入的比例。
(4)考核频率:按绩效支付实施过程中,购买者特定时间内考核的次数,通常包括季度考核、半年考核或者年度考核。
(5)支付频率:按绩效支付实施过程中,购买者特定时间内支付的次数,通常包括季度支付、半年支付或者年度支付。
(6)是否有额外资源支持:有些按绩效支付实施时,购买者并不需要对干预机构投入更多资金,只是调整现有资金支付方式;而更多的按绩效支付在实施时,购买者投入了额外资金、用按绩效支付的方式分配额外资金。两种方式的激励效果不同,后者除了支付方式的作用、也有资源增加本身对结果指标的促进作用。
(7)机构内部个人支付:本研究关注机构水平的支付,但是机构获得绩效奖金后,如何分配这些奖金也会影响按绩效支付的效果,尤其实施中是否允许以及按什么标准将奖金分配给个人。
3 结果
3.1 检索结果和筛选过程
初检并剔重后共获得文献 55 558篇,初筛后保留1 338篇可能相关的文献进行全文筛选,全文筛选保留52篇主题密切相关的文献,即评价门诊医疗机构支付方式的研究。但其大部分因研究设计不符而被排除(30篇),2篇文章评价的不是按绩效支付方式。最终纳入20篇文献,由于其中两篇文献[5,6]来自同一个评价研究,因此本系统综述共纳入19个研究。文献筛选流程见图 1。
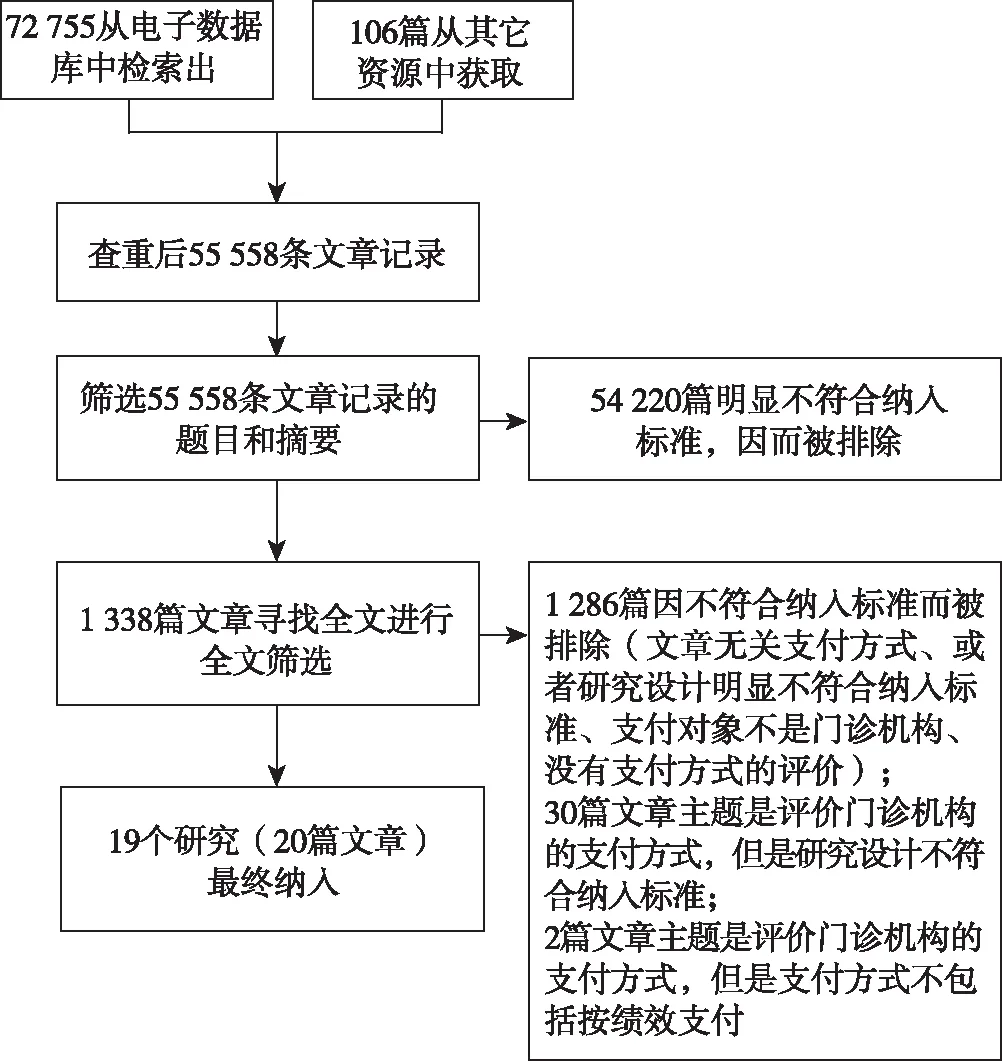
图1 文献筛选流程
3.2 纳入研究的特点
3.2.1 研究设计
19篇研究包括8个RCT[7-14], 6个CBA[6,15-19], 5个ITS[20-24]。
3.2.2 研究对象
纳入研究的对象均为初级卫生保健机构,虽然不同国家这些门诊机构的名称有所不同。其中,4个研究对象是英国的全科医生诊所[20-22,24];7个是美国提供各种初级保健的门诊诊所或医生团队[7,8,10-13,23];8个是中低收入国家的基层卫生服务机构,分表是卢旺达[6], 坦桑尼亚[16], 布隆迪[18], 民主刚果[15,17,19],中国[14]和阿富汗[9]。
3.2.3 干预措施的特征
19个研究的干预措施均为在现有支付方式(按人头支付或者按投入支付方式)的基础上实施了额外的按绩效支付方式,18个研究的对照支付方式是现有按人头支付方式或其它按投入支付方式[6-13,15-24],1个研究的对照支付方式是按服务项目付费[14]。
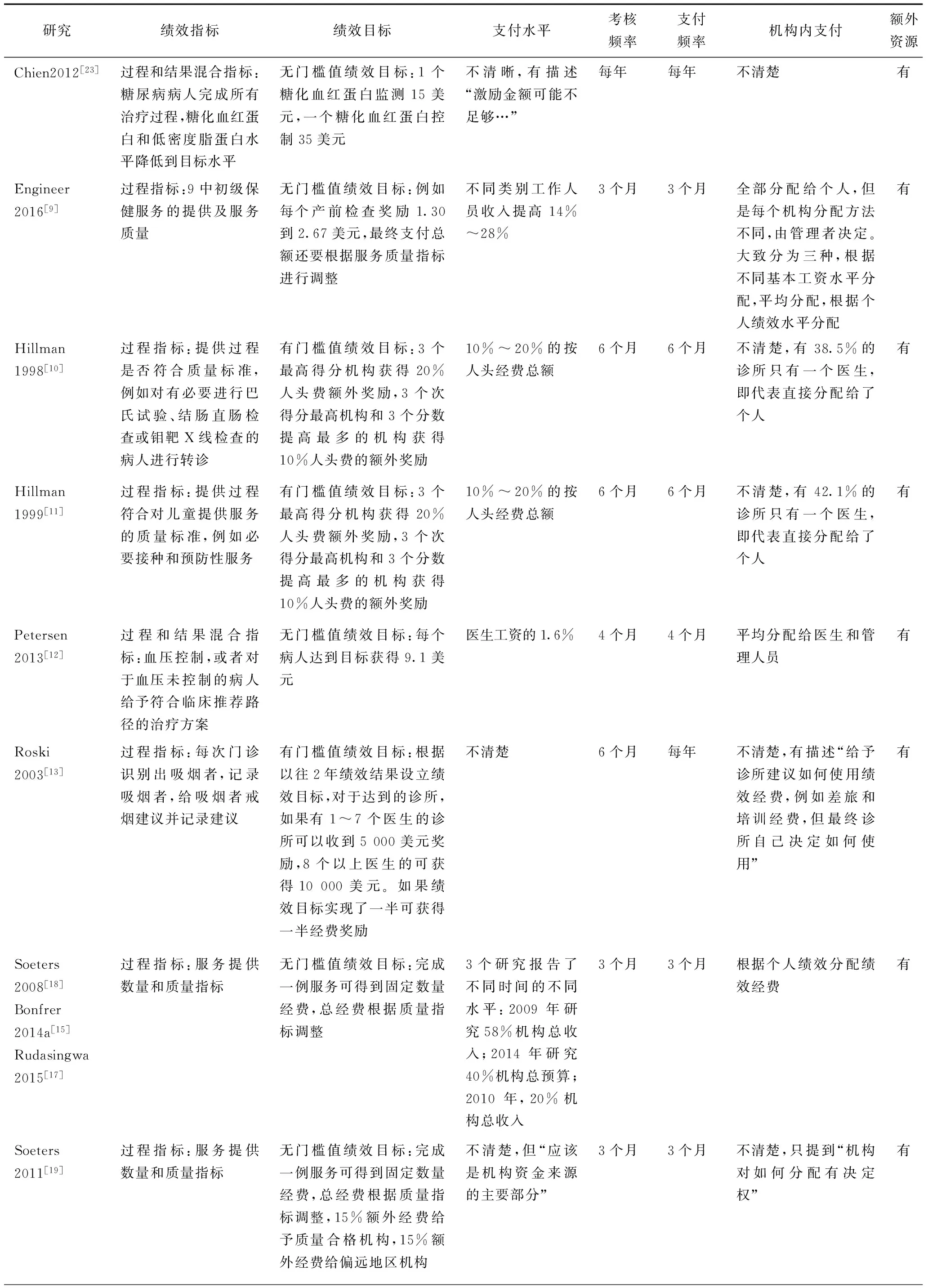
19个研究中所实施按绩效支付方式的具体设计不同,表2列示了纳入的所有按绩效支付特征:
(1)绩效指标的选择:包括过程绩效指标和结果绩效指标。过程绩效指标意味着购买者根据提供者在服务过程中的表现进行支付,例如基层机构识别出吸烟者的比例或者收到戒烟建议的吸烟者的比例[13], 获得血压测量的病人比例[21], 获得依据临床规范的处方或治疗的病人比例[12], 获得产前保健的妇女数量或比例[6,18,19]或者机构分娩产妇的数量或者比例[6,9,15-19]。结果绩效指标意味着购买者的支付依据病人行为或者健康结果的变化,例如血压获得控制的病人比例[8,12,22], 血糖获得控制的病人比例[22,24], 实现7天以上戒烟的吸烟者的比例[13]。也有些研究中其按绩效支付同时考察过程和结果指标。[8,12,21,22,24]
(2)绩效目标的设计:纳入研究中的按绩效支付有两种绩效目标,有门槛值的绩效目标以及按照绩效指标完成的单位数支付经济奖励。有门槛值意味着提供者达到一定的绩效水平才能获得额外经济支付,这个门槛值可以是绝对绩效水平或者相对绩效水平,例如至少40%覆盖的糖尿病病人有完整总胆固醇水平记录[21,22,24], 覆盖地区门诊就诊量至少达到每个居民0.6次、覆盖地区机构分娩至少达到20/1000[16], 至少转诊50个吸烟者[7], 识别出吸烟者的比例要高出平均水平15%[13], 绩效水平达到所有门诊机构的前六名或者前三名[10,11]。按照绩效指标完成的单位数支付经济奖励的设计包括:每完成一例血压控制可获得20美元绩效支付[8], 每做一例糖化血红蛋白监测可获得15美元[23], 每一例血压控制或者对未控制实施合适地治疗可获得18.20美元[12]。一篇纳入研究实施了混合的绩效目标[12],诊所至少转诊50名吸烟者才可获得5 000美元;对于50名以上的吸烟者,每多一例转诊可多获得25美元。
(3)支付水平:这个设计意味着按绩效收入占机构或者提供者个人总收入的比例。纳入的按绩效支付在此模块上有很大差异,有些按绩效支付项目中,绩效奖金只占总收入的10%及以下[8,12,16]; 在两个设计中[6,21,22,24], 绩效支付水平占到20%~25%;布隆迪一个按绩效支付项目中绩效收入能占到机构总收入的58%[18]。有些研究报告的绩效奖金占比是相对于部分的机构总收入,例如美国一个按绩效支付项目中绩效奖金只占到部分机构收入(50岁以上妇女按人口支付总额)的20%。[10,11]不少研究并没有具体报告按绩效支付相对于机构总收入的水平。[7,12,19,23]
(4)考核和支付频率:纳入研究中按绩效支付项目的考核和支付频率往往是一致的,包括三个月[6,9,15,17-19]、四个月[12]、半年[10,11,14,16]、10个月[7]、一年[20-24]。两个研究中考核和支付频率不一致,分别是一年四次考核一次支付[8],一年两次考核一次支付[13]。
(5)是否有额外资源支持:大部分纳入研究的按绩效支付项目中,购买者对干预机构给予了额外的资金,这些额外资金用按绩效支付的方式拨付[7-13,15-24], 两个研究中的按绩效支付不涉及到额外资源支持,是纯粹调整现有经费的支付方式[6,14]。
(6)机构内部个人支付:机构内部如何分配绩效收入是关系到按绩效支付效果的关键内容。有些研究清晰描述了这个设计部分,例如机构获得的绩效收入会按照人员个人绩效支付给个人[8,15,17,18,21,22,24],或者平均分配到个人[12]。卢旺达和坦桑尼亚的按绩效支付项目,只将部分绩效收入用于支付给医务人员[6,16],但是分配标准没有详细描述。阿富汗研究中的按绩效支付项目会将所有绩效收入分配给个人,管理者有权决定分配方法[9]。两篇研究[7,14]明确描述到,机构没有将绩效收入分配给个人。四个研究没有提供这个方面的信息。[10,11,13,19]

表2 按绩效支付项目的特征
(续)

(续)
3.2.4 研究结果指标
3.3 纳入研究的偏倚风险
8个RCT研究中,只有一个总体评价为低偏移风险[8],其余7个研究偏倚风险不明确[7,9-14]。这些RCT中最集中的问题是干预组和对照组基线特征和基线结果水平的统计学比较缺失。[7,10,11]对于RCT,由于完全随机分组,这种比较往往是没有必要的,但是由于本研究的分组水平多是机构,机构数量较少 (12~143个),因此可能会出现两组不可比的风险,应该进行极限水平的比较分析。有1篇研究被作者命名为RCT,但是其设计和实施过程中,最初的随机分组发生了很大变化;由于作者没有提供足够信息,研究团队无法评估这种变化对偏移风险的影响,因此将这篇研究最终归为CBA进行处理。[6]本综述另外纳入的5个CBA研究都有很高的偏倚风险[15-19]:最大的问题是对照地区往往和干预地区有很大的不同;其实是这些地区会有不同干预项目同时进行,很难区分出要评价的干预措施的效果;因此这5篇高偏移风险的CBA虽然被纳入用于描述性分析,但是不用于进行干预效果评价的整合。
本研究纳入的5篇ITS研究,只有1篇评价为低偏移风险[23], 3篇偏移风险不明确[21,22,24], 1篇有高偏移风险[20]。4篇研究的问题是他们均利用了诊疗记录数据库进行分析[20-22,24],这些数据库由医生录入,然而实施按绩效支付后,提供者的绩效通过这些数据库来测量,因此实施干预后医生做诊疗记录的行为也会有所改变,导致干预前后数据记录方式的差别和不可比。
3.4 按绩效支付的效果评价
3.4.1 按绩效支付与现有支付方式(按人头或其它按投入支付)结合与现有支付方式比较
纳入研究中18个研究评价了现有支付方式之外增加按绩效支付的效果[6-13,15-24], 其中5篇CBA由于高的偏移风险未被纳入效果评价[15-19]。
(1)对服务提供过程的效果。18个纳入研究中9篇报告了服务过程结果,其中6个RCT研究[7,8,10-13],1个CBA[6],以及两个ITS研究[20,21]。6个RCT研究和1个CBA研究可以进行效果评价的整合,7个研究中有4个研究报告了二分类变量结果[6,8,12,13];但是只有3个研究报告了调整后的RR值和可信区间[6,8,12]、有足够数据进行meta分析。如果我们只合并这3篇研究,我们发现相对于对照组,按绩效支付组在改善服务提供结果上的RR值为1.08 (95% CI 1.03~1.14) (表3);如果将4篇研究进行合并,我们只能使用中位数和四分位数显示效应值,为1.01~1.17 (median=1.095)。7个研究中有3个报告了9个连续型变量结果[7,10,11],其中1篇研究未报告基线数据,因此无法计算调整基线水平的相对变化值[7];其余两篇研究结果合并显示,实施按绩效支付的组相对于对照组,服务过程相对改变值为-8.49%~5.8% (median=-1.345%)(表4)。两篇ITS中,1篇评价按绩效支付对于病人获得一次、两次或者三次控制血压药物的影响[21],发现按绩效支付对于药物处方没有影响。另外1篇评价按绩效支付对糖尿病和心血管病人的抑郁诊断和治疗的影响[20],发现虽然按绩效支付可以提高抑郁症诊断和抗抑郁药的使用,但是对这两个指标的变化趋势没有影响(表5)。

表3 按绩效支付对服务过程结果指标的效果(二分类变量)
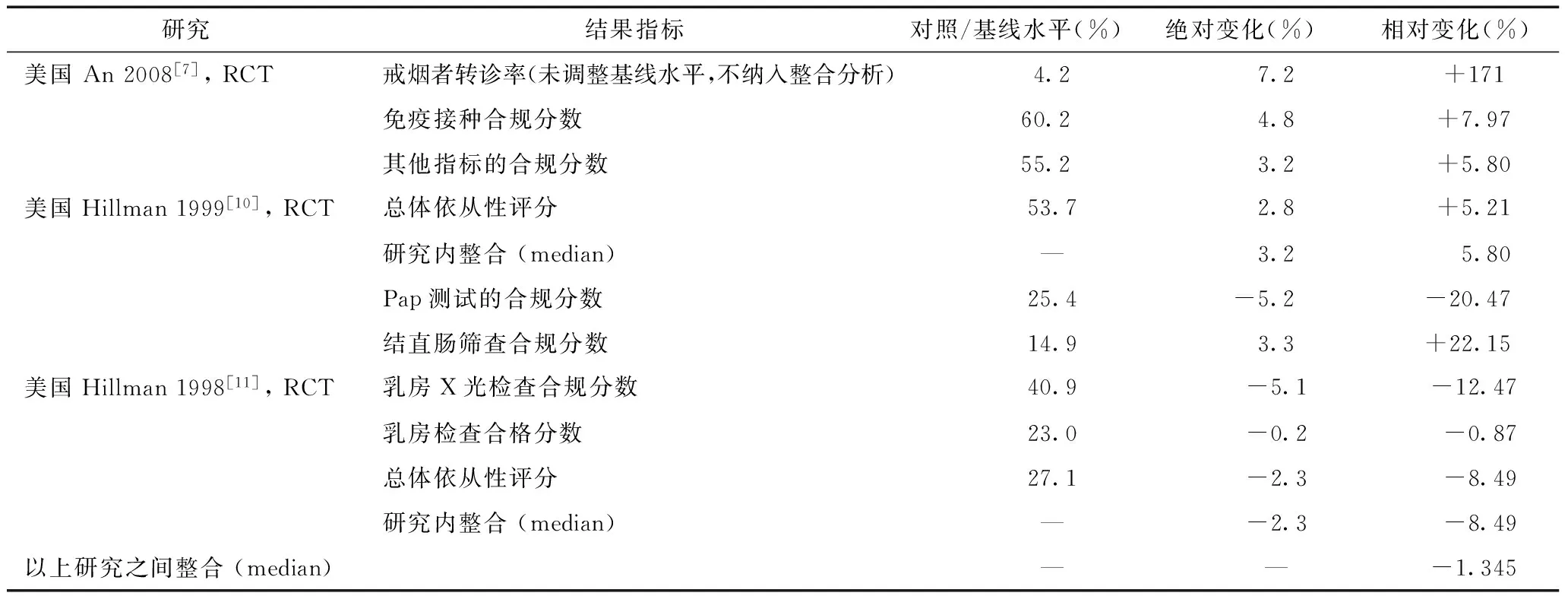
表4 按绩效支付对服务过程结果指标的效果(连续型变量)
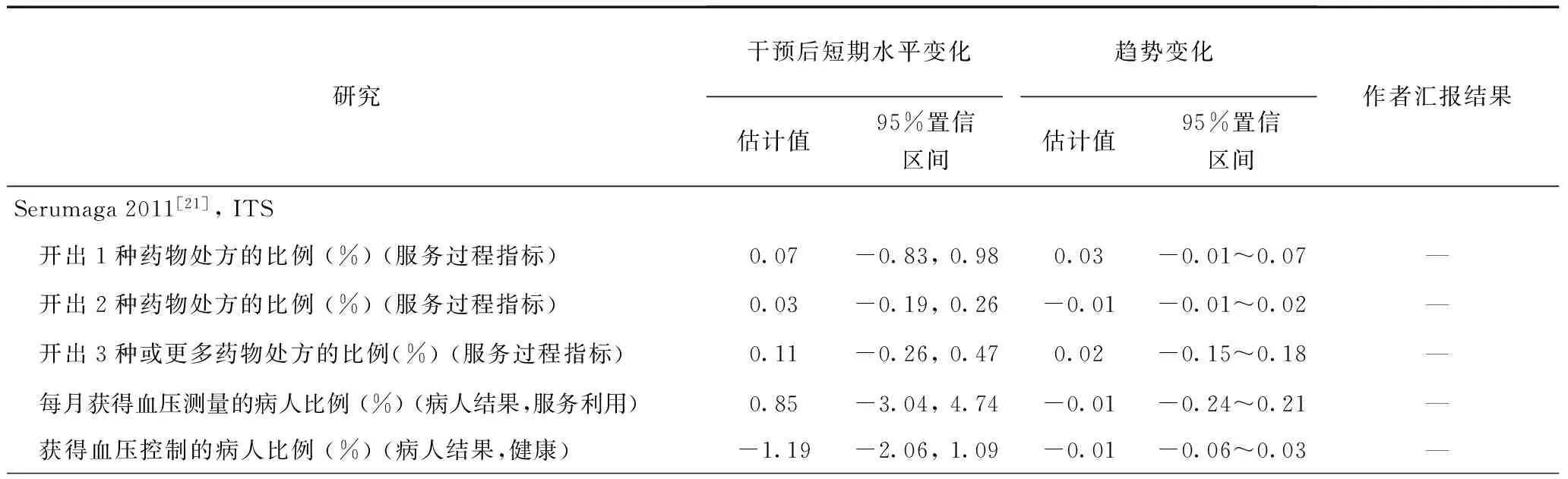
表5 ITS研究关于按绩效支付效果的评价
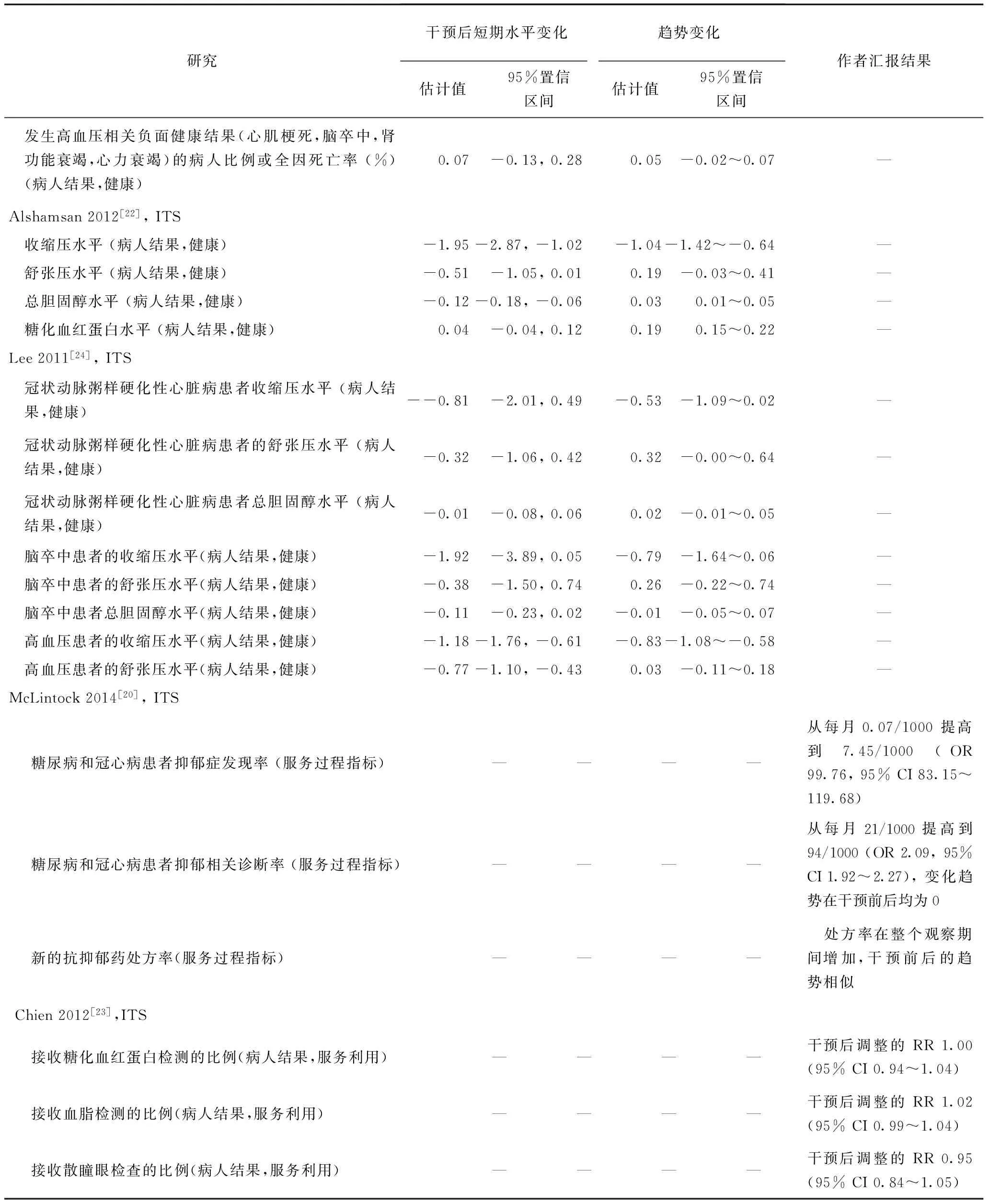
(续)
(2)对病人行为和健康结果的效果。纳入的13个研究中,10个汇报了病人行为或健康相关结果,包括5个RCT和1个CBA[6-9,12,13]共报告了23个二分类变量结果和3个连续型变量结果;4个ITS[21-24]汇报了6个二分类变量结果和12个连续变量结果。整合中将病人结果分为病人服务利用和病人健康结果两大类。一个RCT[12]的研究结果为服务利用和健康结果的混合,因为没有纳入到分析里。
3个RCT和1个CBA汇报了二分类变量结果,其中3个研究涉及到服务利用结果,其中只有两个研究汇报了足够进行meta分析的数据,整合结果显示对于提高服务利用,调整后的RR值为1.11 (95% CI 1.02 to 1.22)。如果4个研究全部纳入整合,那么相对于对照机构,按绩效支付机构在提高服务利用结果上的RR值为0.96~1.15 (median = 1.01)(表5)。
2个RCT汇报了连续型服务利用结果。An 2008[7]发现相对于控制组诊所(1.3%),按绩效支付诊所转诊到服务热点的吸烟者比例更高(3%,调整基线水平的相对变化为131%,P=0.005)。Engineer 2016[9]评价了按绩效支付对于服务利用公平性(集中指数)的影响,发现按绩效支付并不会影响机构分娩(集中指数相对于基线0.1的水平增加了 75.7%,P=0.3)和儿童门诊服务利用(集中指数相对于基线0.0047的水平增加了46.81%,P=0.98)的公平性。
只有1个研究[8]评价了健康结果指标(血压控制的病人比例和胆固醇水平得到控制的人群比例),这篇发现相对于对照机构,实施了按绩效支付的机构其病人在健康结果指标改变上的RR值为1.01 (95% CI 0.98~1.04)(表6)。
村中建筑沿东西走向可分为3个片区,呈一字型沿古驿道展开:村东石碹窑洞居住片区,分布在驿道两侧,山势陡峭,院落面积小,建设年代较早;村西集中窑洞居住片区,地势较低,较为平缓,院落面积大;驿道南侧散居窑洞居住片区,其西为煤窑,地势较低,但山势陡峭。
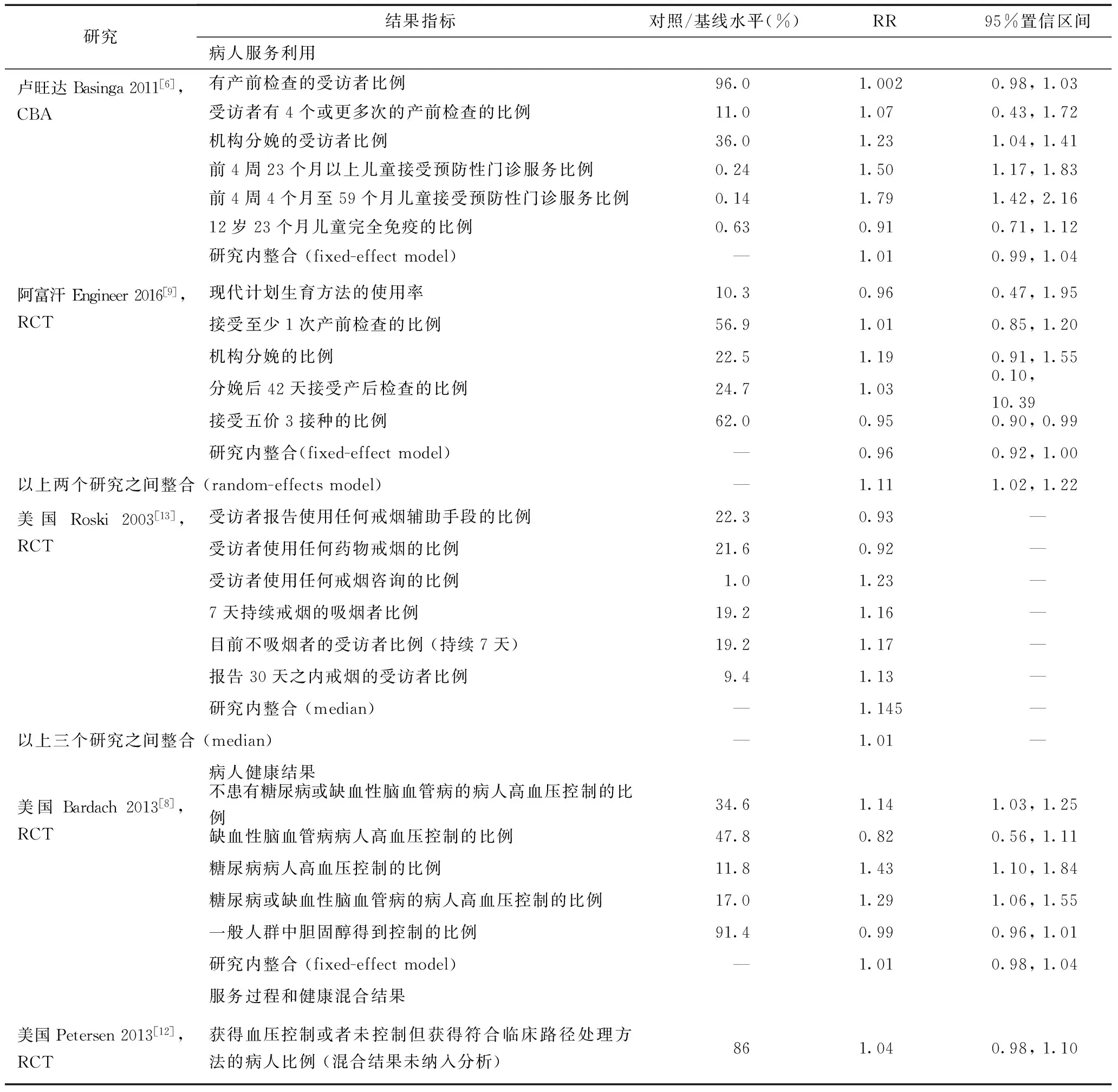
表6 按绩效支付对病人结果指标的效果(二分类变量)
4个ITS[21-24]报告了病人结果指标。其中两个研究[22,24]都发现实施按绩效支付后,机构覆盖病人的收缩压水平下降,并且这种下降的趋势能在实施一段时间后得以维持;对于胆固醇水平和舒张压水平,只是在按绩效支付实施后短时间内实现了下降,这种下降并没有获得维持。对于慢性病人服务利用和健康结果,其它ITS研究并没有发现按绩效支付能起到促进作用。
(3)负面效果。Petersen 2013研究发现[12],按绩效支付干预一旦结束,干预机构覆盖病人在血压控制水平、合理治疗血压未获得控制的病人这个结果上的绩效下降更快。
3.4.2 按绩效支付与按人头支付结合与按服务项目付费比较
只有1篇研究[14]评价按绩效支付和按人头支付相结合是否能控制抗生素的使用。该研究干预措施发生在中国,这个按绩效支付项目目的是提高基层卫生服务机构的服务质量、控制抗生素的使用;干预由新型农村合作医疗作为购买方实施,在干预地区,新农合改变传统按服务项目支付方式,在年初将人头估算的经费70%拨付给乡镇卫生院和村卫生室,剩余30%经费的拨付取决于机构在年中和年底的绩效,绩效指标包括抗生素处方的比例和病人满意度。这个RCT研究发现,相对于仍然实行服务项目支付的地区,按人口支付和按绩效支付结合降低了村卫生室和乡镇卫生院中抗生素处方的比例 (调整RR 0.84, 95% CI 0.74~0.96) 。
3.5 不同按绩效支付设计对实施效果的影响
要对比不同按绩效支付的实施效果,需要多于1个研究有相同的研究设计和结果指标,并且对按绩效支付具体设计有详细描述。满足这个条件只有3个研究(表7),3个研究不足以进行meta回归,只能进行描述性对比分析。表7显示,绩效奖金占总收入更高比例、以及机构内部按照人员绩效分配机构奖金这两个设计的按绩效支付项目取得了更大的效应值。

表7 对比不同设计的按绩效支付的不同干预效果
4 讨论
本研究发现,在现有支付方式基础上额外使用按绩效支付可以稍微促进提供者的服务提供行为,特别绩效指标针对的某些检查和治疗方法的使用;但是可能无法促进提供者遵循服务过程质量标准。整合所有研究结果还发现,按绩效支付可能无法促进病人对服务的利用和病人的健康结果。
目前有不少系统综述评价按绩效支付的效果,但是大部分只关注支付目标是个人水平的支付方式[25-27],并没有系统综述关于机构层面的支付方式,而机构层面支付方式是各国卫生体系中更常用的,并且机构层面和个人层面支付方式的激励机制并不相同。当然,本系统综述与目前已发表的系统综述也有重合[27,28-30],但这几个系统综述并没有区分清楚支付层面的问题,将所有层面支付方式放到一起评价。有些研究虽然在纳入标准中界定评价个人水平的支付方式[9-11],但是仔细分析支付方式的设计,其支付的直接客体并不是单个个人、而是医生团队或机构。由于给予医生团队或机构的绩效支付并不意味着会根据个人绩效分配给个人,其内在蕴含的激励机制是不同的,在这篇系统综述中做了清晰界定:只纳入机构层面的支付方式,并试图区分出内部个人分配方式的影响。本研究是注册的Cochrane系统综述,与目前发表的两篇Cochrane综述有重合[27,30],在综述过程中,与两篇Cochrane综述作者保持联络、并分享和对比了共同纳入研究的数据提取表和偏移评价结果。
本研究发现按绩效支付对服务提供绩效的改善作用有限:只能改善服务过程,并不会带来健康结果的改变。之前发表系统综述[9-11]的结论均为:按绩效支付的效果不明确。这种区别主要是目前发表的系统综述因为纳入研究结果指标各不相同、并没有对支付方式的效果进行定量整合,所以这些系统综述往往不能对按绩效支付的效果得出统一的结论。为了将该领域整合研究往前推进一步,本研究作者和Cochrane编辑及统计专家共同讨论,决定按照结果指标受提供者控制程度的不同,将结果指标分为服务提供过程指标、病人服务利用指标、病人健康结果指标;只要研究结果属于同一类别即进行了定量合并、即使同一类研究结果指标仍存在较大异质性。这一尝试对按绩效支付在不同结果上的影响得出了整合的结论。具体结果指标存在异质性但属于同一类别的情况下进行合同在其它系统综述中也有应用。[31,32]对结果指标进行分类合并也有助于理解按绩效支付起作用的机制。作为供方激励机制,只能改变提供者的行为;而需方行为和健康改善是受多方面因素影响的,包括需方的人口学基本特征、健康素养、购买能力等,供方按绩效支付对这些因素的影响有限。因此,不少中低收入国家在进行供方支付方式改革的同时,也实施需方绩效补贴的方式(服务券、现金转移支付等)以促进服务利用和健康改善。[33]
本研究的结论也存在适用性和推广性的问题。由于研究中纳入的绝大多数按绩效支付项目都涉及到额外的经费投入,因此对服务提供过程和病人结果的影响可能存在两个机制:支付方式的激励作用或者资源增加本身的支持作用。并且,并不是所有研究对其按绩效支付设计都描述地很细致,尤其是机构内部如何使用这些绩效经费;既然按绩效支付主要的作用机制是通过收入刺激工作动机,机构内部如何使用经费就是分析按绩效支付是否起作用及其机制的核心信息。这些信息有限也限制了本研究结论的推广性。另外,本系统综述纳入的研究中,高收入国家研究往往有很好的信息系统,中低收入国家这些按绩效支付项目往往也同时设计了专门的数据收集系统;有信息系统的支持、以及充分资源支持管理成本的提高,对按绩效支付的实施和起作用非常关键,在考虑推广使用按绩效支付方式时需要考虑这些方面。
本研究将按绩效支付的设计进行详细分类,试图分析不同设计对支付方式效果的影响,但是由于纳入研究数量有限,只能得到非常试探性地结果,即提高按绩效支付金额在总收入中的比例、以及机构内部按照人员绩效分配绩效经费,这两个设计可能会提高按绩效支付的效果大小。
本系统综述过程严格按照Cochrane手册方法学步骤进行操作,以控制偏移和提高证据质量。检索中尽量扩大范围以不漏掉任何相关研究,但是仍有可能漏掉某些未发表的报告。研究过程中已联系了所有纳入研究的作者询问可能相关的其它研究报告,但是目前为止只收到一个作者的回复。
5 政策和研究启示
5.1 政策启示
如果决策者考虑用按绩效支付提高提供门诊服务机构的工作绩效,系统综述发现,基于目前全球最高质量的证据:机构层面实施的按绩效支付方式可能会使得提供者改善服务提供过程,尤其是对控制慢性病危险因素相关的服务提供数量;但是对病人实际的服务利用和病人的健康结果,按绩效支付并没有明显的促进作用。要提高需方的服务利用和健康结果,还需要供方支付方式之外的其它干预措施,例如健康教育、需方补贴等。
另外,按绩效支付设计包含的具体内容较复杂,每个细节设计都可能蕴含不同的激励效果,因此,决策者在设计经费支付方式或者实行按绩效支付改革但效果不明显时,可参考国内外研究证据,分解和分析其支付方式各个模块的设计,以寻找思路和干预点。
5.2 研究启示
纳入的大部分高质量研究发生在高收入国家,中低收入国家的研究由于高偏移风险未被纳入到效果评价中。中低收入国家需要更多高质量原始研究评价正在广泛实施的按绩效支付方式。同时,也需要更多高质量研究直接对比不同按绩效支付设计对实施效果的影响。按绩效支付方式涉及到更高的管理成本,因此对按绩效支付方式进行成本效果评价研究也是非常有必要的。
[1] Berman P. Organization of ambulatory care provision: a critical determinant of health system performance in developing countries[J]. Bulletin of the World Health Organization, 2000, 78(6): 791-802.
[2] Cochrane Collaboration. Cochrane Handbook for Systematic Reviews of Interventions[EB/OL]. (2015-04-27) [2017-03-12]. http://handbook.cochrane.org/
[3] Effective Practice, Organisation of Care (EPOC). Synthesising results when it does not make sense to do a meta-analysis. Good practice data extraction form[EB/OL]. (2015-04-27) [2017-03-12]. epocoslo.cochrane.org/epoc-specific-resources-review-authors
[4] Effective Practice, Organisation of Care (EPOC). Suggested risk of bias criteria for EPOC reviews[EB/OL]. (2015-04-27) [2017-03-12]. epocoslo.cochrane.org/epoc-specific-resources-review-authors
[5] Basinga P, Gertler P, Binagwaho A, et al. Paying primary health care centers for performance in Rwanda[R]. The World Bank, Human Development Network, Chief Economist’s Office & Africa Region Health, Nutrition & Population Unit January, 2010.
[6] Basinga P, Gertler P J, Binagwaho A, et al. Effect on maternal and child health services in Rwanda of payment to primary health-care providers for performance: an impact evaluation[J]. Lancet, 2011, 377: 1421-1428.
[7] An L C, Bluhm J H, Foldes S S, et al. A randomized trial of a pay-for-performance program targeting clinician referral to a state tobacco quitline[J]. Archives of Internal Medicine, 2008, 168(18): 1993-1999.
[8] Bardach N S, Wang J J, De Leon S F, et al. Effect of pay-for-performance incentives on quality of care in small practices with electronic health records: a randomized trial[J]. JAMA, 2013, 310(10):1051-1059.
[9] Engineer C, Dale E, Agarwal A, et al. Effectiveness of a pay-for-performance intervention to improve maternal and child health services in Afghanistan: a cluster-randomized trial[J]. International Journal of Epidemiology, 2016(13): 1-9.
[10] Hillman A L, Ripley K, Goldfarb N, et al. Physician financial incentives and feedback: failure to increase cancer screening in Medicaid managed care[J]. American Journal of Public Health, 1998, 88(11): 1699-1701.
[11 ] Hillman A L, Ripley K, Goldfarb N, et al. The use of physician financial incentives and feedback to improve pediatric preventive care in Medicaid managed care[J]. Pediatrics, 1999, 104(4 Pt 1): 931-935.
[12] Petersen L A, Simpson K, Pietz K, et al. Effects of individual physician-level and practice-level financial incentives on hypertension care: a randomized trial[J]. JAMA, 2013, 310(10): 1042-1050.
[13] Roski J, Jeddeloh R, An L, et al. The impact of financial incentives and a patient registry on preventive care quality: increasing provider adherence to evidence-based smoking cessation practice guidelines[J]. Preventive Medicine, 2003, 36: 291-299.
[14] Yip W, Powell-Jackson T, Chen W, et al. Capitation combined with pay-for-performance improves antibiotic prescribing practices In rural China[J]. Health Affairs, 2014, 33(3): 502-510.
[15] Bonfrer I, Soeters R, Van de Poel E, et al. Introduction of performance-based financing in Burundi was associated with improvements in care and quality[J]. Health Affairs (Millwood), 2014, 33(12): 2179-2187.
[16] Canavan A, Swai G. Payment for performance (P4P) evaluation: Tanzania country report for Cordaid[R]. KIT Development Policy & Practice, Amsterdam, 2008.
[17] Rudasingwa M, Soeters R, Bossuyt M. The effect of performance-based financial incentives on improving health care provision in Burundi: a controlled cohort study[J]. Global Journal of Health Science, 2015, 7(3): 15-29.
[18] Soeters R, Kimakuka C. Résultats de l’enquête ménage, l’enquête qualité, et l’enquête infirmiers titulaires (Results of household survey, quality survey, and nursing survey)[R]. Pour le Programme Achat de Performance dans les Zones de Santé du District Sanitaire Nord du Sud Kivu (Performance Purchase Program in the Health Zones of the District North of South Kivu), 2008.
[19] Soeters K R, Peerenboom P B, Mushagalusa P, et al. Performance-based financing experiment improved health care in the Democratic Republic Of Congop[J]. Health Affairs, 2011, 30(8): 1518-1527.
[20] McLintock K, Russell A M, Alderson S L, et al. The effects of financial incentives for case finding for depression in patients with diabetes and coronary heart disease: interrupted time series analysis[J]. BMJ Open, 2014, 4(8): e005178.
[21] Serumaga B, Ross-Degnan D, Avery A J, et al. Effect of pay for performance on the management and outcomes of hypertension in the United Kingdom: interrupted time series study[J]. BMJ, 2011(342): d108.
[22] Alshamsan R, Lee J T, Majeed A, et al. Effect of a UK pay-for-performance program on ethnic disparities in diabetes outcomes: Interrupted time series analysis[J]. Annals of Family Medicine, 2012, 10(3): 228-234.
[23] Chien A T, Eastman D, Lib Z, et al. Impact of a pay for performance program to improve diabetes care in the safety net[J]. Preventive Medicine, 2012, 55: S80-85.
[24] Lee J T, Netuveli G, Majeed A, et al. The effects of pay for performance on disparities in stroke, hypertension, and coronary heart disease management: interrupted time series study[J]. PLoS One, 2011, 6(12): e27236.
[25] Gosden T, Forland F, Kristiansen I S, et al. Capitation, salary, fee-for-service and mixed systems of payment: effects on the behaviour of primary care physicians[J]. Cochrane Database of Systematic Reviews 2000, Issue 3. Art. No.: CD002215. DOI: 10.1002/14651858.CD002215.
[26] Houle S K D, McAlister F A, Jackevicius C A, et al. Does performance-based remuneration for individual health care practitioners affect patient care? a systematic review[J]. Annals of Internal Medicine, 2012;157:889-899.
[27] Witter S, Fretheim A, Kessy F L, et al. Paying for performance to improve the delivery of health interventions in low- and middle-income countries[J]. Cochrane Database of Systematic Reviews 2012, Issue 3. Art. No.: CD007899. DOI: 10.1002/14651858.CD007899.pub2.
[28] Petersen L A, Woodard L D, Urech T, et al. Does pay-for-performance improve the quality of health care?[J]. Annals of Internal Medicine, 2006,145: 265-272.
[29] Schatz M. Does pay-for-performance influence the quality of care? [J]. Current Opinion in Allergy and Clinical Immunology, 2008, 8: 213-221.
[30] Scott A, Sivey P, Ait Ouakrim D, et al. The effect of financial incentives on the quality of health care provided by primary care physicians[J]. Cochrane Database of Systematic Reviews 2011, Issue 9. Art. No.: CD008451. DOI: 10.1002/14651858.CD008451.pub2.
[31] Målqvist M, Yuan B, Trygg N. et al. Targeted interventions for improved equity in maternal and child health in low- and middle-income settings: a systematic review and meta-analysis[J]. PLoS ONE, 2013 20;8(6):e66453.
[32] Lagarde M, Palmer N. The impact of user fees on access to health services in low- and middle-income countries[J]. Cochrane Database of Systematic Reviews 2011 Apr 13;(4):CD009094. DOI: 10.1002/14651858.CD009094.
[33] Lagarde M, Haines A, Palmer N. The impact of conditional cash transfers on health outcomes and use of health services in low and middle income countries[J]. Cochrane Database of Systematic Reviews, 2009, Issue 4. Art. No.: CD008137. DOI: 10.1002/14651858.CD008137.
(编辑 薛云)
Effectivenessevaluationofpay-for-performanceforoutpatientscareservices
YUANBei-bei,HELi,MENGQing-yue,JIALi-ying
ChinaCenterforHealthDevelopmentStudies,PekingUniversity,Beijing100191,China
Outpatient care services are usually the patient’s first contact between the patients and the most basic health care. The provision of outpatient care contributes to immediate and large gains in health status. The payment method is one of the most common incentive methods applied by purchasers to guide the performance of outpatient care providers. This systematic review applied cochrane review method, and searched, screened, assessed and synthesized the relevant original studies. 19 studies were finally included. It was found that existing payment methods combined with P4P interventions could probably slightly improved the health professionals’ use of some tests and treatments (adjusted RR median = 1.095, range 1.01 to 1.17), but may have led to little or no difference in patients’ utilisation of health services (adjusted RR median = 1.01, range 0.96 to 1.15) and may have led to little or no difference in the control of blood pressure or cholesterol (adjusted RR = 1.01, range 0.98 to 1.04). Pay for performance involves a complex design, each detail design may contain different incentive effect, therefore policy makers intend to apply pay-for-performance to guide the behavior of health providers, the design on each components of pay for performance should be analyzed in order to find more potential intervention points.
Pay for performance; Payment; Outpatients; Ambulatory health facility
国家自然科学基金项目(71403008)
袁蓓蓓,女(1983年—),讲师,主要研究方向为卫生经济和卫生循证决策。E-mail: ybb5231@163.com
R197
A
10.3969/j.issn.1674-2982.2017.09.002
2017-03-14
2017-04-09

