睡眠状况对帕金森患者视幻觉的影响
吴银环,孙晓萍,潘晓华
(1.定海区中心医院 神经内科,浙江 舟山 316000;2.宁波市第七医院 神经内科,浙江 宁波 315202;3. 定海区中心医院 内科,浙江 舟山 316000)
健康心理研究
睡眠状况对帕金森患者视幻觉的影响
吴银环1,孙晓萍2,潘晓华3
(1.定海区中心医院 神经内科,浙江 舟山 316000;2.宁波市第七医院 神经内科,浙江 宁波 315202;3. 定海区中心医院 内科,浙江 舟山 316000)
目的 探究睡眠状况对帕金森(Parkinson’s disease, PD)患者视幻觉的影响。方法 132例PD患者中31例并发视幻觉为观察组,其余101例为对照组。采用帕金森常规非运动并发症问卷(NMSquest)、帕金森病评定量表(VPDRS)评定两组患者帕金森病情发作程度;采用帕金森睡眠量表(PDSS)、匹兹堡睡眠治疗指数量表(PSQI)、爱泼沃期思睡量表(ESS)评价两组患者睡眠状况;logistics多因素回归分析睡眠状况对帕金森患者视幻觉的影响。结果 两组患者PD病情发作程度无统计学差异(P>0.05);观察组PDSS得分低于对照组,PSQI、ESS得分高于对照组,差异均有统计学意义(P<0.05)。Logistic多因素回归分析显示睡眠障碍、情感障碍、认知障碍、炎症因子是视幻觉的影响因素(P<0.05)。结论 睡眠障碍是帕金森患者产生视幻觉的危险因素。
睡眠状况;帕金森;视幻觉;危险因素
帕金森(Parkinson’s disease PD)是一种多发于老年人的中枢神经系统疾病,由于中脑黑质多巴胺能神经元缺失,导致纹状体区多巴胺含量降低,加之脑部路易小体积累形成[1]。PD临床常见表现包括包括震颤、运动过缓、肌强直等运动症状和神障碍、认知障碍、情感障碍等非运动症状。30%~40%的帕金森患者会有精神障碍,其中视幻觉比较常见,约占精神障碍的30%~60%[2]。目前对于帕金森视幻觉的发生机制研究并不透彻,本文探究睡眠状况对帕金森患者视幻觉的影响。
1 资料与方法
1.1 一般资料 选取2013年1月—2016年1月定海区中心医院接受治疗的帕金森患者132例,均符合英国PD脑库指定的原发性PD的诊断标准,入院时视力≥0.4,CT显示患者无脑梗死、脑出血或脑积水,能够自行填写评估量表;排除患有脑部损伤病史,患有青光眼、白内障或其他眼部疾病,患有严重心脑疾病和精神疾病者。本组男87例,女17例,平均年龄65.7±6.2岁,平均病程8.7±3.1月;其中31例并发视幻觉的患者为观察组,其余101例为对照组。观察组男22例,女9例,平均年龄66.2±5.4岁,平均病程7.7±4.2月;对照组男65例,女8例,平均年龄65.3±5.8岁,平均病程8.1±3.8月。
1.2 研究方法 比较两组患者有关帕金森病症的基本信息,对比较中具有统计学差异的项目行logistic多因素回归分析睡眠状况对帕金森患者视幻觉的影响作用。
1.3 观察指标
1.3.1 情感和认知障碍 采用HAMD、HAMA评估患者的抑郁程度和焦虑程度,两种量表均为百分制,得分越高表明抑郁/焦虑程度越高。采用蒙特利尔认知评估量表(MoCA)评估患者认知功能,最高30分,低于26分为认知功能障碍。
1.3.2 睡眠障碍 统计患者睡眠时间、睡眠效率、睡眠紊乱发生率、生动梦境发生率以及快速眼动睡眠行为障碍(RBD)发生率。其中RBD的诊断按照国际睡眠障碍分类标准:①肢体运动与梦境有关,②存在具有危害性或潜在危害性的睡眠行为,③梦境有被演示的经历,④睡眠期间的行为对睡眠的连续性造成破坏。采用帕金森睡眠量表(PDSS)、匹兹堡睡眠治疗指数量表(PSQI)、爱泼沃期思睡量表(ESS)评估患者睡眠障碍和思睡程度,PSQI≥8分为睡眠障碍,ESS≥8分为思睡。
1.3.3 其他项目检测 采用帕金森常规非运动并发症问卷(NMSquest)、帕金森病评定量表(VPDRS)评估患者帕金森病情发展程度;采用FS-14评估患者疲劳程度;统一取患者血液进行离心,提取上册清液用酶联法检测血浆炎症因子的含量。
1.4 统计学方法 用SPSS19.0软件对研究得到数据进行统计学处理。两组计量资料比较采用t检验,计数资料比较用χ2检验;睡眠状况对帕金森患者视幻觉的影响采用多因素Logistic回归分析。P<0.05为差异有统计学意义。
2 结 果
2.1 一般情况及病情比较 两组患者NMSquest评分与VPDRS评分均无统计学差异(P>0.05);观察组PDSS得分低于对照组,PSQI、ESS得分高于对照组,睡眠时间、睡眠效率低于对照组,睡眠紊乱发生率(67.7%)、RBD发生率(87.1%)高于对照组(23.8%、13.9%),差异均有统计学意义(P<0.05);2组间情感障碍、认知障碍、H-Y分期、左旋多巴等效剂量以及炎症因子含量比较均有统计学差异(P<0.05)。
2.2 logistic多因素回归分析 将具有统计学意义的指标进行多因素分析,H-Y分期、左旋多巴等效剂量未进入方程,情感障碍、认知障碍、睡眠障碍、炎症因子是视幻觉的影响因素(P<0.05);其中睡眠障碍包括睡眠效率和睡眠时间。
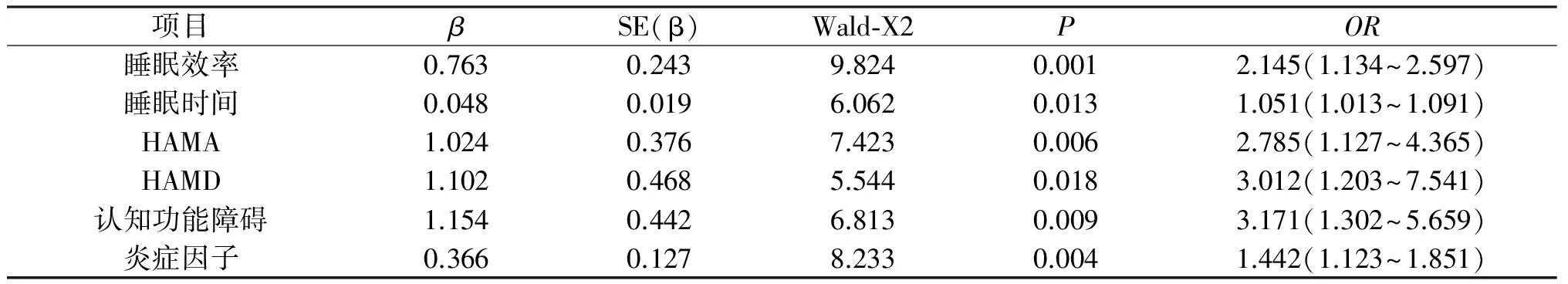
表1 logistic多因素回归分析
3 讨 论
幻觉是帕金森患者精神障碍的一种表现,而视幻觉在帕金森患者发生幻觉中最为常见,约占幻觉的87.2%[3]。目前PD治疗效果并不明显,关于PD精神障碍的影响因素并未有全面透彻的研究。本研究探讨睡眠状况对PD患者视幻觉的影响,结果显示发生视幻觉的帕金森患者较无视幻觉的帕金森患者更容易发生睡眠障碍、认知功能障碍,且抑郁和焦虑程度更高,结合相关研究笔者推测视幻觉的发生与认知功能和抑郁焦虑程度均有关系。患者发生睡眠障碍时,脑部神经兴奋过度,缺乏有效的恢复时间,脑神经长期收缩紧绷的状态容易导致患者神经衰弱,且脑部神经功能异常会引起脑部相关蛋白质磷酸失衡,从而引发记忆障碍[4-5]。另一方面,患者睡眠障碍、长期失眠多梦会增加患者心理压力,导致抑郁或者焦虑程度增加,联合认知功能障碍引起视幻觉的发生。
已有研究证明脑部包括淋巴因子、C-反应蛋白在内的炎症因子含量增加时,帕金森患者视幻觉发生几率明显增加[6-7]。炎症因子引发视幻觉的机理在于炎症因子能够促进氧化还原反应并加速活性氧在体内的积累,而氧化应激和活性氧能够使黑质多巴胺能神经元加速死亡,从而造成视幻觉的产生。由于患者发生睡眠障碍,脑部神经持续刺激,正常的收缩舒张功能受到抑制,导致神经细胞细胞膜运动受到阻碍,容易发生变形甚至破损,从而加剧神经元的破损程度[8]。相关炎症因子因神经受损而大大增加,从而引起视幻觉的发生。
综上,睡眠障碍能够增加帕金森患者视幻觉发生几率,是视幻觉发生的危险因素。
[1]姜懿纳,娄钰霞,张钊,等.Parkin相关疾病的研究进展[J].中国药理学通报,2016,32(4):455-458.
[2]石莹莹,姚贵忠.帕金森病视幻觉研究进展[J].解放军医学院学报,2015,35(3):299-301.
[3]汪锡金,张煜,陈生弟,等.帕金森病发病机制与治疗研究十年进展[J].中国现代神经疾病杂志,2010,10(1):36-42.
[4]武冬冬,李淑华,金丽莹,等.帕金森病伴视幻觉的影响因素及与睡眠障碍的关系[J].中华医学杂志,2016,96(13):1016-1020.
[5]龚艳,熊康平,毛成洁,等.帕金森病患者认知障碍的特点及其对睡眠的影响[J].中华医学杂志,2013,93(33):2637-2641.
[6]袁永胜,张克忠.帕金森病发病机制的研究进展[J].临床神经病学杂志,2013,26(4):313-315.
[7]王玉华,时兴华.炎症因子与帕金森病幻觉的相关性[J].中国神经精神疾病杂志,2015,40(1):1-4.
[8]陈泽颉,曹辰杰,余舒扬,等.帕金森病伴发幻觉与非运动症状关系的研究[J].中华临床医师杂志:电子版,2013,6(15):6813-6819.
Effect of sleep on the visual hallucinations of patients with Parkinson’s disease
WU Yin-huan1, SUN Xiao-ping2, PAN Xiao-hua3
(1.DepartmentofInternalNeurology,DinghaiCentralHospital,Zhoushan316000;2.DepartmentofInternalNeurology,theSeventhHospitalofNingbo,Ningbo315202;3.DepartmentofMedicine,DinghaiCentralHospital,Zhoushan316000,China)
Objective To evaluate the effect of sleep on the visual hallucinations of patients with Parkinson’s disease (PD). Method 132 patients with Parkinson’s Disease were chosen as the subjects of study. 31 of the subjects complicated with visual hallucinations were taken as the experimental group, the other 101 were treated as the control group. The Parkinson’s Disease Rating Scale (NMSquest) and Parkinson’s Disease Rating Scale (VPDRS) were used to assess the severity of Parkinson’s disease in the two groups of patients with routine non motor complications questionnaire. The Parkinson Sleep Scale (PDSS), Pittsburgh sleep treatment index (PSQI), Aipowo period sleepiness scale (ESS) were used to assess the sleep status of the two groups. Logistics multi factor regression analysis were used to assess the effect of sleep on visual hallucinations in the patients. Findings No statistically significant difference in the severity of PD was found between the two groups (P>0.05). The PDSS score of the experimental group was lower than that of the control group, and the ESS and PSQI scores were higher than those of the control group. The differences were statistically significant (P<0.05). Logistics multiple regression analysis showed that sleep disorder was an independent risk factor for visual hallucinations in patients with Parkinson’s disease (P<0.05). Conclusion Sleep disorder is an independent risk factor for visual hallucinations in patients with Parkinson’s disease.
sleep status; Parkinson’s disease; visual hallucinations
2016-05-10
吴银环(1978-),女,浙江象山人,本科,副主任医师。
10.3969/j.issn.1674-6449.2017.01.020
R741
A
1674-6449(2017)01-0064-03

