结直肠癌的基层预防服务与管理
吴瑛 于凯 赵欣 陈歆悦 朱亮亮 齐殿君 何旖旎 吴斌 单海燕 王嫘 施萍 王爽 于晓松
全科医学知识窗
结直肠癌的基层预防服务与管理
吴瑛于凯赵欣陈歆悦朱亮亮齐殿君何旖旎吴斌单海燕王嫘施萍王爽于晓松
作者单位:110001 沈阳,中国医科大学附属第一医院全科医学科
通迅作者:于晓松,Email: xsyu@mail.cmu.edu.cn
结直肠癌是影响我国人民身体健康、生活质量与寿命的重要疾病,国外研究已证实基层医疗预防服务与管理,是影响其转归和预后的重要因素。因此,应加强基层医疗服务机构对结直肠癌的预防服务与随访管理。
结直肠癌;基层;预防;管理
结直肠癌(colorectal cancer,CRC)是起源于结直肠黏膜上皮的恶性肿瘤,位列世界癌症相关死因第四位。在我国,每年新发与死亡病例约占全球同期结直肠癌病例的18%~20%[1]。结直肠癌的转归和预后与诊断时的分期密切相关。早期结直肠癌预后良好,5年生存率>90%[2-3],部分可获根治;局部进展期结直肠癌5年生存率为70%;而发生远处转移的晚期结直肠癌5年生存率仅为12%,且生活质量低。西方国家中结直肠癌病死率的下降,缘于癌症筛查计划、腺瘤切除和早期发现肿瘤等临床预防措施的实施[4]。目前,我国多数结直肠癌病人发现时已属中晚期,预后差。因此,做好结直肠癌的预防与基层管理,是提高早期诊断率、降低病死率的有效途径,是基层医疗保健服务机构的重要工作之一。
1 结直肠癌相关定义及理论
1.1结直肠癌癌前病变 指与结直肠癌发生密切相关的病理变化,包括结直肠腺瘤(包括管状腺瘤、管状绒毛状腺瘤、绒毛状腺瘤、传统锯齿状腺瘤和广基锯齿状腺瘤/息肉)、腺瘤病(家族性腺瘤性息肉病及非家族性腺瘤性息肉病)和炎症性肠病(克罗恩病和溃疡性结肠炎)相关异型增生等[5-7]。
1.2上皮内瘤变 包括低级别上皮内瘤变(轻、中度异型增生)和高级别上皮内瘤变(重度异型增生、原位癌、原位癌可疑浸润及黏膜内癌)[8]。
1.3早期结直肠癌 原指浸润深度局限于黏膜及黏膜下层的任意大小的结直肠上皮性肿瘤,无论有无淋巴结转移。其中,肿瘤浸润局限于黏膜层者称为黏膜内癌,浸润至黏膜下层但未侵犯固有肌层者称为黏膜下癌[7]。世界卫生组织(WHO)最新观点指出:肿瘤组织浸润不超过黏膜肌层,就不会转移,即只有肿瘤组织浸润至黏膜下层,才称为“癌”,因此,黏膜内癌近年来常被称作高级别上皮内瘤变[5]。
1.4结直肠癌的基层预防 指病因、临床前期和临床期三级预防,包括危险因素的评估与干预,寻求“结直肠癌的早期诊断”即“在可治愈阶段尽早确诊,以求病人获得最佳治疗效果”,以及借助多种手段进行治疗,防止恶化、促进康复,以及提高带病生活质量。
1.5结直肠癌临床表现 早期可无明显症状,病情发展到一定程度可出现“报警”症状:排便习惯改变、大便性状改变(变细、黑/血便、黏液便等)、腹痛或腹部不适、腹部肿块、肠梗阻相关症状、贫血及全身症状(如消瘦、乏力、低热等)。
2 结直肠癌的危险因素
2.1人口学因素 年龄是结直肠癌发病的独立危险因素。近70%的结肠癌病人年龄>65岁。我国结直肠癌的发病率从40岁开始呈快速增长趋势。男性结直肠癌发病风险高于女性[9]。
2.2 遗传学因素 多种腺瘤、息肉、炎性肠病(克罗恩病和溃疡性结肠炎)及遗传性综合征[如家族性多发性结肠息肉病、Lynch(遗传性非息肉病结肠癌)、Turcot、Peutz-Jeghers或MUTYH相关息肉病综合征]的病史或家族史,均与结直肠癌发病风险相关[8]。
2.3生活方式和饮食因素 ①吸烟:吸烟者结直肠癌发病风险是不吸烟者的1.3~1.5倍,且烟龄和吸烟量与结直肠癌风险相关[10]。②超重/肥胖及缺乏运动:体重指数(BMI)增加与结直肠癌的发病相关[11]。③饮食:摄入大量肉类、脂肪、糖和甜品可增加结直肠癌发生风险[12]。高纤维素、高叶酸、高维生素D饮食是结直肠癌的保护因素[13]。
2.4其他疾病 如2型糖尿病增加结直肠癌的发病率与病死率[14]。
3 结直肠癌及相关疾病的筛/检查与随防建议
3.1筛/检查手段 ①基于危险因素的问卷调查:用于筛查确立结直肠癌高风险人群[15-16]。②体格检查:一般状况评价、全身浅表淋巴结情况;腹部视诊和触诊;直肠指检用于未行结肠镜检查的直肠肿瘤可疑病人[17]。③实验室检查:血、尿、便常规,了解有无贫血、血尿、便血等;生化及肝功能;便隐血试验,是结直肠癌无创筛查的重要手段。推荐连续3次便隐血检测用于筛查[17];血清肿瘤标记物,Septin 9基因甲基化检测(结直肠癌特异性标记物)[8]、CEA(不用于筛查,常用于结直肠癌诊断和术后监测)、CA19-9(用于判断肿瘤转移、复发和预后)、AFP(疑有肝转移)、CA125(疑有卵巢转移)[18]。④内窥镜检查:直肠镜和乙状结肠镜适用于病变位置较低的结直肠病变。结肠镜检查:结肠镜下活体组织病理学检查是目前诊断结直肠癌的金标准[19]。⑤影像学检查:如结肠钡剂灌肠/气钡双重造影检查、腹部或经直肠腔内超声检查/CT检查/磁共振(MRI)检查,可用于辅助诊断、术前疾病分期与病情估计、监测复发与转移、观察治疗反应等。PET-CT可用于病情复杂、常规检查无法明确诊断或术前检查提示为Ⅲ期以上者。排泄性尿路造影仅适用于肿瘤较大可能侵及尿路者[20]。⑥病理组织学检查:是结直肠癌诊治的依据。⑦开腹或腹腔镜探查术:各种诊断手段不能明确诊断且高度怀疑结直肠肿瘤;保守治疗无效的肠梗阻/下消化道大出血;可疑肠穿孔[20]。
3.2确定目标人群及风险分层 根据危险因素对人群进行风险分层。高危者:结直肠肿瘤风险评分为3~6分,或有以下任意1项者。①便隐血阳性;②以往有结直肠腺瘤性息肉,或溃疡性结肠炎、克罗恩病等癌前疾病;③本人有癌症史;④有报警症状;⑤符合以下任意2项者,慢性腹泻/便秘、慢性阑尾炎或阑尾切除史、慢性胆囊炎或胆囊切除史、长期精神压抑。低危者:结直肠肿瘤风险评分为0~2分,或无上述任意1项者[8,21]。见表1。
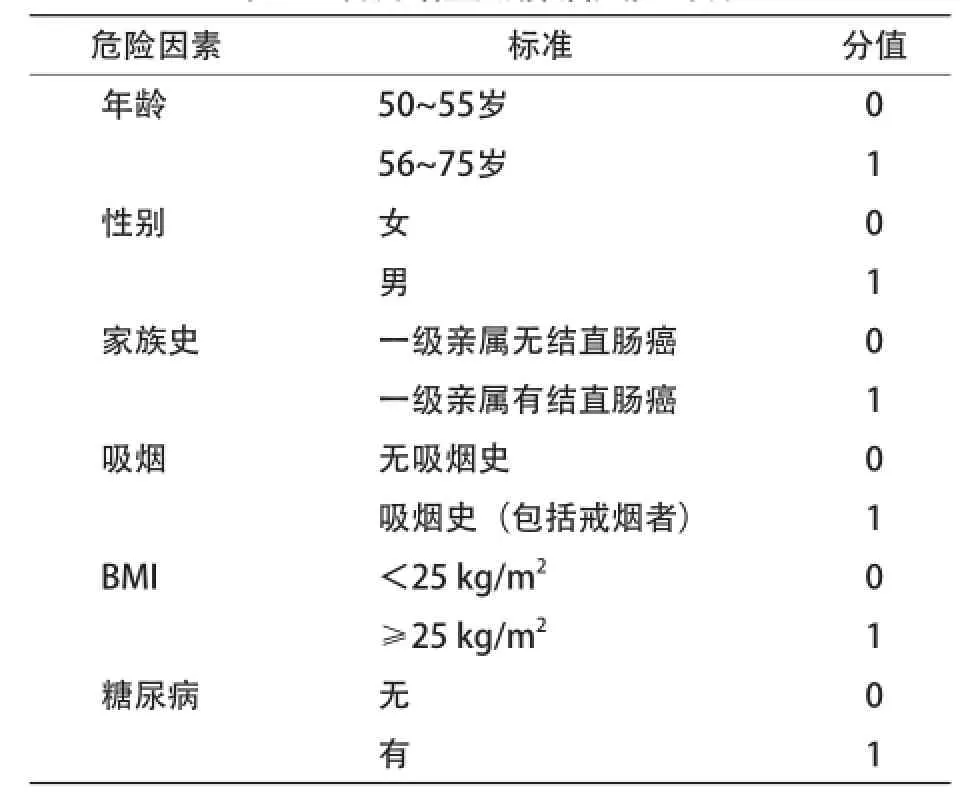
表1 预测结直肠肿瘤风险评分
3.3筛查与随访策略 初筛应针对全体目标人群,即所有有结直肠癌报警症状的人群及50~75岁的无结直肠癌报警症状人群[8,17]。根据危险分层选择单独/联合筛查方法。低危人群,应予以便隐血试验、血清肿瘤标记物检查。高危人群应行结肠镜检查,辅以其他筛查手段。筛查路径见图1。
无异常者筛查的间隔时间应≤10年[22];炎症性肠病者应在症状出现后8~10年开始筛查;有一级亲属家族史者建议40岁开始筛查,1次/5年[23]。
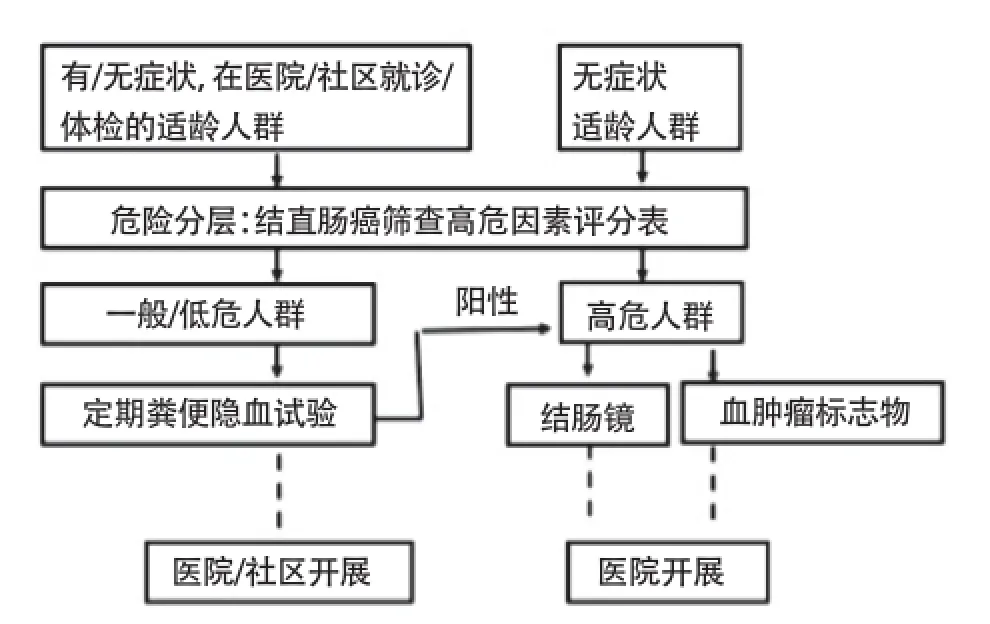
图1 筛查路径
无症状的一般结肠息肉/腺瘤行切除术后,需根据具体情况定期复查结肠镜。①1~2个直径<10 mm的小管状腺瘤及低级别异型增生的病人在息肉切除术后5~10年进行初次随访。②3~10个腺瘤,任一腺瘤直径≥10 mm、有绒毛结构、高级别异型增生,同时确定息肉完全且整块切除则在切除术后的第3年进行随访,如果随访结果符合①则随访间隔时间可延迟至5年。③1次检查发现≥10个腺瘤,则应在3年内随访,并考虑家族性息肉病的可能。④接受分块切除无蒂型息肉者应在2~6个月进行随访。第一次复查未见异常者以后可延长随访时间间隔[24]。
家族性息肉病或遗传性非息肉性结直肠癌病人应根据专科意见加强随访。
确诊子宫内膜癌及卵巢癌的病人每5年进行1次肠镜检查。
结直肠癌治疗后的规律随访建议。①病史和体检,CEA、CA19-9、便隐血试验,腹或盆腔超声,应每3~6个月1次,共2年,然后每6个月1次,总共5年,此后每年1次,②胸部X线每6个月1次,共2年,然后每年1次。③胸腹或盆腔CT或磁共振(MRI)每年1次。④肠镜术后1年内进行,无异常则3年1次,然后5年1次。如有异常,1年内复查,发现大肠腺瘤均推荐切除。术前未完成全结肠镜检查,建议术后3~6个月行肠镜检查[18,20]。
4 结直肠癌的化学预防
4.1腺瘤初发的一级预防 ①生活习惯调整[25]:改善饮食结构,增加膳食纤维的摄入;适当补充钙剂和维生素D;对血叶酸水平较低者,可适量补充叶酸;戒烟[10]。②高危人群(>50岁,特别是男性、有结直肠肿瘤或其他肿瘤家族史、吸烟者、超重、有胆囊手术者、血吸虫病史等),可考虑予以阿司匹林等非甾体类消炎药和选择性环氧化酶-2抑制剂,同时监控药物不良反应发生情况[25]。
4.2预防腺瘤内镜下摘除后再发的二级预防 公认预防药物是非甾体类消炎药和选择性环氧化酶-2抑制剂,并建议补充钙剂和维生素D、高纤维饮食、短链脂肪酸[25]。
5 结直肠癌的分级诊疗合作
5.1社区卫生服务机构针对结直肠癌预防的宣传教育职责 社区医生作为居民健康守门人,是对人群进行结直肠癌肿瘤预防服务与管理的主要实行者,应充分利用专题讲座等各种手段,向社区居民传达结直肠癌预防的相关知识,做好普及教育工作。
5.2结直肠癌的转诊标准 ①疑似有结直肠癌;②新发现有结肠腺瘤性息肉,特别是家族性多发性结肠息肉病;③既往有溃疡性结肠炎病史,也需要定期到上级或专科医院检查及治疗[18-22]。
5.3结直肠癌转诊时的转诊资料 结直肠癌相关说明资料(主诉、现病史、查体和辅助检查);目前正在使用的药物;主要脏器功能;家庭状况、社会经济心理状况等[18-22]。
5.4结直肠癌病人转回社区医院时的转诊资料 结直肠癌的诊断(含病理)、分期(含转移部位)、已实施治疗方法,随诊方案及术后继续治疗方案简介(含放化疗剂量、间隔);术后治疗常见的问题及社区处理建议,包括:围手术期的吻合口瘘和消化道梗阻、造瘘口感染及放化疗期间粒细胞、血小板减低等变化的监测和处理;需要转回专科治疗的情况,如吻合口瘘、血常规检查粒细胞数值升高等[18-22]。
总之,本文从结直肠癌及癌前病变的一般概述、危险因素、筛/检查与随防建议、化学预防、分级诊疗建议几个方面加以阐述,希望有助于加强对结直肠癌的预防服务与随访管理,为提高与改善我国人民的健康水平及促进医疗体制改革,做出贡献。
[1] Ferlay J, Soerjomataram I, Dikshit R, et al. Cancer incidence and mortality worldwide: sources, methods and major patterns in GLOBOCAN 2012[J]. Int J Cancer,2015, 136(5): E359-386.
[2] DeSantis CE, Lin CC, Mariotto AB, et al. Cancer treatment and survivorship statistics, 2014[J]. CA Cancer J Clin, 2014, 64(4): 252-271.
[3] Courtney RJ, Paul CL, Carey ML, et al. A populationbased cross-sectional study of colorectal cancer screening practices of first-degree relatives of colorectal cancer patients[J]. BMC Cancer, 2013, 13:13.
[4] Labianca R, Nordlinger B, Beretta GD, et al. Early colon cancer: ESMO Clinical Practice Guidelines for diagnosis,treatment and follow-up[J]. Ann Oncol, 2013, 24 (Suppl 6): 64-72.
[5] Li ZS, Li Q. The latest 2010 WHO classification of tumors of digestive system[J]. Zhonghua Bing Li Xue Za Zhi, 2011, 40(5): 351-354.
[6] Leggett B, Whitehall V. Role of the serrated pathway in colorectal cancer pathogenesis[J]. Gastroenterology,2010, 138(6): 2088-2100.
[7] Sung JJ, Ng SC, Chan FK, et al. An updated Asia Pacific Consensus Recommendations on colorectal cancer screening[J]. Gut, 2015, 64(1): 121-132.
[8] 中华医学会消化内镜学分会,中国抗癌协会肿瘤内镜学专业委员会.中国早期结直肠癌筛查及内镜诊治指南[J].胃肠病学,2015,20(6):345-365.
[9] 陈琼,刘志才,程兰平,等.2003—2007年中国结直肠癌发病与死亡分析[J].中国肿瘤,2012,21(3):179-182.
[10] Hannan LM, Jacobs EJ, Thun MJ. The association between cigarette smoking and risk of colorectal cancer in a large prospective cohort from the United States[J]. Cancer Epidemiol Biomarkers Prev, 2009, 18(12):3362-3367.
[11] Ben Q, An W, Jiang Y,et al. Body mass index increases risk for colorectal adenomas based on meta-analysis[J]. Gastroenterology, 2012, 142(4): 762-772.
[12] Yusof AS, Isa ZM, Shah SA. Dietary patterns and risk of colorectal cancer: a systematic review of cohort studies (2000—2011)[J]. Asian Pac J Cancer Prev, 2012, 13(9):4713-4717.
[13] Chen HM, Yu YN, Wang JL, et al. Decreased dietary fiber intake and structural alteration of gut microbiota in patients with advanced colorectal adenoma[J]. Am J Clin Nutr, 2013, 97(5): 1044-1052.
[14] Jiang Y, Ben Q, Shen H, et al. Diabetes mellitus and incidence and mortality of colorectal cancer: a systematic review and meta-analysis of cohort studies[J]. Eur J Epidemiol, 2011, 26(11): 863-876.
[15] Jingyuan Fang, Lei Shen, Danfeng Sun. High-risk Group of Colorectal cancer: emphasis of screening and prevention[J]. National Medical Journal of China, 2009, 89(20): 1360-1371.
[16] Wu J, Zhu CL, Gao ZY, et al. The analysis report about the screening program for colorectal cancer in 4 452 case[J]. Journal of Colorectal & Anal, 2012, 18(6):344-346.
[17] 中华医学会消化内镜学分会消化系早癌内镜诊断与治疗协作组,中华医学会消化病学分会消化道肿瘤协作组,中华医学会消化内镜学分会肠道学组,等.中国早期结直肠癌及癌前病变筛查与诊治共识[J].中国实用内科杂志,2015,35(3):211-227.
[18] Mellas N, Benbrahim Z, El Mesbahi O. Colorectal cancer: new developments after the 2013 ECCO/ESMO congress[J]. Chin J Cancer, 2014, 33(4): 218-221.
[19] Faiss S. The missed colorectal cancer problem[J]. Dig Dis, 2011, 29 (Suppl 1): 60-63.
[20] 中华人民共和国国家卫生和计划生育委员会医政医管局,中华医学会肿瘤学分会.结直肠癌诊疗规范(2015年版)[J].中国实用外科杂志,2015,35(11):1177-1191.
[21] Wong MC, Lam TY, Tsoi KK, et al. A validated tool to predict colorectal neoplasia and inform screening choice for asymptomatic subjects[J]. Gut,2014,63(7):1130-1136.
[22] Labianca R, Nordlinger B, Beretta GD, et al. Early colon cancer: ESMO Clinical Practice Guidelines for diagnosis,treatment and follow-up[J]. Annals of Oncology, 2013,24(6): vi64-72.
[23] Zheng S, Chen K, Liu X, et al. Cluster randomization trail of sequence mass screening for colorectal cancer[J]. Dis Colon Rectum, 2003, 46(1): 51-58.
[24] Winawer SJ, Zauber AG, Fletcher RH, et al. Guidelines for colonoscopy surveillance after polypectomy: a consensus updated by the US Multi-society Task Force on Colorectal Cancer and the American Cancer Society[J]. Gastroenterology, 2006, 130(6): 1872-1885.
[25] 中华医学会消化病学分会.中国结直肠肿瘤筛查、早诊早治和综合预防共识意见(二)[J].胃肠病学,2011,16(12):735-744.
R735.3
A
1672-7185(2016)08-0030-04
10.3969/j.issn.1672-7185.2016.08.010
2016-06-28)

