乌鲁木齐慢性丙型肝炎合并非酒精性脂肪肝的危险因素
廖常斌 蒋莹
[摘要] 目的 探討乌鲁木齐慢性丙型肝炎(CHC)合并非酒精性脂肪肝(NAFLD)的相关危险因素,为临床早期干预提供依据。 方法 选取2012年6月~2015年6月在本院就诊的153例CHC患者作为研究对象,根据有无合并NAFLD分为NAFLD组(64例)和非NAFLD组(89例),比较两组的性别、年龄、民族、吸烟、高血压、病程、体重指数(BMI)、腹围、HCV基因型、HCVRNA载量、空腹血糖(FPG)、空腹胰岛素(FINS)、胰岛素抵抗指数(HOMA-IR)、丙氨酸氨基转移酶(ALT)、天冬氨酸氨基转移酶(AST)、碱性磷酸酶(ALP)、γ-谷氨酰转肽酶(γ-GGT)、三酰甘油(TG)、总胆固醇(TC)、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)、尿酸等指标,采用Logistic回归分析其独立危险因子。 结果 NAFLD组的BMI、腹围、病程、吸烟、HCV基因型、FPG、FINS、HOMA-IR、ALP、γ-GGT、TG、TC水平显著高于非NAFLD组,差异有统计学意义(P<0.05或P<0.01)。Logistic回归分析显示,BMI和吸烟是CHC合并NAFLD的独立危险素。 结论 乌鲁木齐CHC患者合并NAFLD的相关危险因素包括BMI、腹围、吸烟、病程、HCV基因型、HOMA-IR、ALP、γ-GGT、TG和TC,其中BMI、吸烟是其独立危险因素。
[关键词] 慢性丙型肝炎;非酒精性脂肪肝;危险因素
[中图分类号] R512.6+3 [文献标识码] A [文章编号] 1674-4721(2016)03(a)-0018-04
[Abstract] Objective To explore the related risk factor of chronic hepatitis C (CHC) combined with non-alcoholic fatty liver disease (NAFLD) in Urumqi in order to provide the basis for early clinical intervention. Methods 153 patients with CHC in our hospital from June 2012 to June 2015 were selected and divided into the NAFLD group (n=64) and the non-NAFLD group (n=89) according to whether the merger of NAFLD.The indexes of gender,age,ethnicity,smoking,high blood pressure,course of disease,body mass index (BMI),abdomen circumference,HCV genotype,HCV RNA load,fasting plasma glucose (FPG),fasting insulin (FINS),insulin resistance index (HOMA-IR),alanine transaminase (ALT),aspertate aminotransferase (AST),alkaline phosphatase (ALP),γ-glutamyltranspeptidase (γ-GGT),triglyceride (TG),total cholesterol (TC),high-density lipoprotein (HDL),low density lipoprotein (LDL),and uric acid in the two groups was compared,and these indexes were used by Logistic regression analysis for independent risk factors. Results The level of BMI,abdomen circumference,course of disease,smoking,HCV genotype,FPG,FINS,HOMA-IR,ALP,γ-GGT,TG and TC in the NAFLD group was higher than those in the non-NAFLD group respectively,with significant difference (P<0.05 or P<0.01).The result of Logistic regression analysis showed that BMI and smoking were independent risk factors for CHC combined with NAFLD. Conclusion In Urumqi,the associated risk factors of CHC combined with NAFLD contain BMI,abdomen circumference,smoking,course of disease,HCV genotype,HOMA-IR,ALP,γ-GGT,TG and TC,BMI and smoking are independent risk factors.
[Key words] Chronic hepatitis C;Non-alcoholic fatty liver disease;Risk factor
丙型肝炎呈全球流行,在我国,一般人群感染率约为3.2%。近年来发现,在慢性丙型肝炎(chronic hepatitis C,CHC)患者中伴发肝脂肪变性的人群越来越多。据文献报道,40%~80%的CHC患者合并非酒精性脂肪肝(non-alcoholic fatty liver disease,NAFLD)[1]。本研究通过对本院确诊的CHC患者进行肝功能、血糖、血脂、HCV RNA载量等指标进行回顾性分析,旨在探讨乌鲁木齐CHC合并NAFLD的相关危险因素,为临床早期干预提供依据。
1 资料与方法
1.1 一般资料
选取2012年6月~2015年6月在新疆医科大学第二附属医院住院及门诊诊治的153例CHC患者作为研究对象,其中男性91例,女性62例;年龄22~90岁,平均(54.0±16.3)岁。根据有无合并NAFLD分为NAFLD组(64例)和非NAFLD组(89例)。均符合2004年中华医学会传染病与寄生虫分会、肝病学会制订的《丙型肝炎防治指南》的诊断标准[2],排除病毒性肝炎、药物性肝炎、酒精性肝炎、自身免疫性肝炎等。
1.2 方法
1.2.1 NAFLD的诊断 采用德国西门子G60超声诊断仪进行诊断,诊断依据参考《非酒精性脂肪性肝病诊疗指南》[3]。
1.2.2 BMI、腹围的测定 所有患者于入院时检测身高(m)、体重(kg),并计算BMI(kg/m2),25~27.5 kg/m2为超重,≥27.5 kg/m2为肥胖[4]。
1.2.3 相关血清指标的测定 ①肝功能、血脂、血糖、尿酸检测:采用全自动生化分析仪检测丙氨酸氨基转移酶(ALT)、天冬氨酸氨基转移酶(AST)、碱性磷酸酶(ALP)、γ-谷氨酰转肽酶(γ-GGT)、三酰甘油(TG)、总胆固醇(TC)、高密度脂蛋白(HDL)、低密度脂蛋白(LDL)、空腹血糖、尿酸。②胰岛素抵抗指数(HOMA-IR):按空腹血糖(mmol/L)×空腹胰岛素(mIU/L)/22.5计算,空腹胰岛素采用化学发光法检测,HOMA-IR>2.7被诊断为IR。③HCV RNA检测:采用反转录-聚合酶链反应(RT-PCR)方法检测HCV RNA,检测试剂由深圳达安基因股份有限公司提供。④HCV基因型:采用PCR基因测序法检测HCV基因型,试剂由广州立菲达安有限公司提供。
1.3 统计学处理
采用SPSS 17.0统计学软件对数据进行分析,计量资料以x±s表示,采用t检验,计数资料采用χ2检验,CHC合并NAFLD的独立预测因素采用多因素Logistic回归,以P<0.05为差异有统计学意义。
2 结果
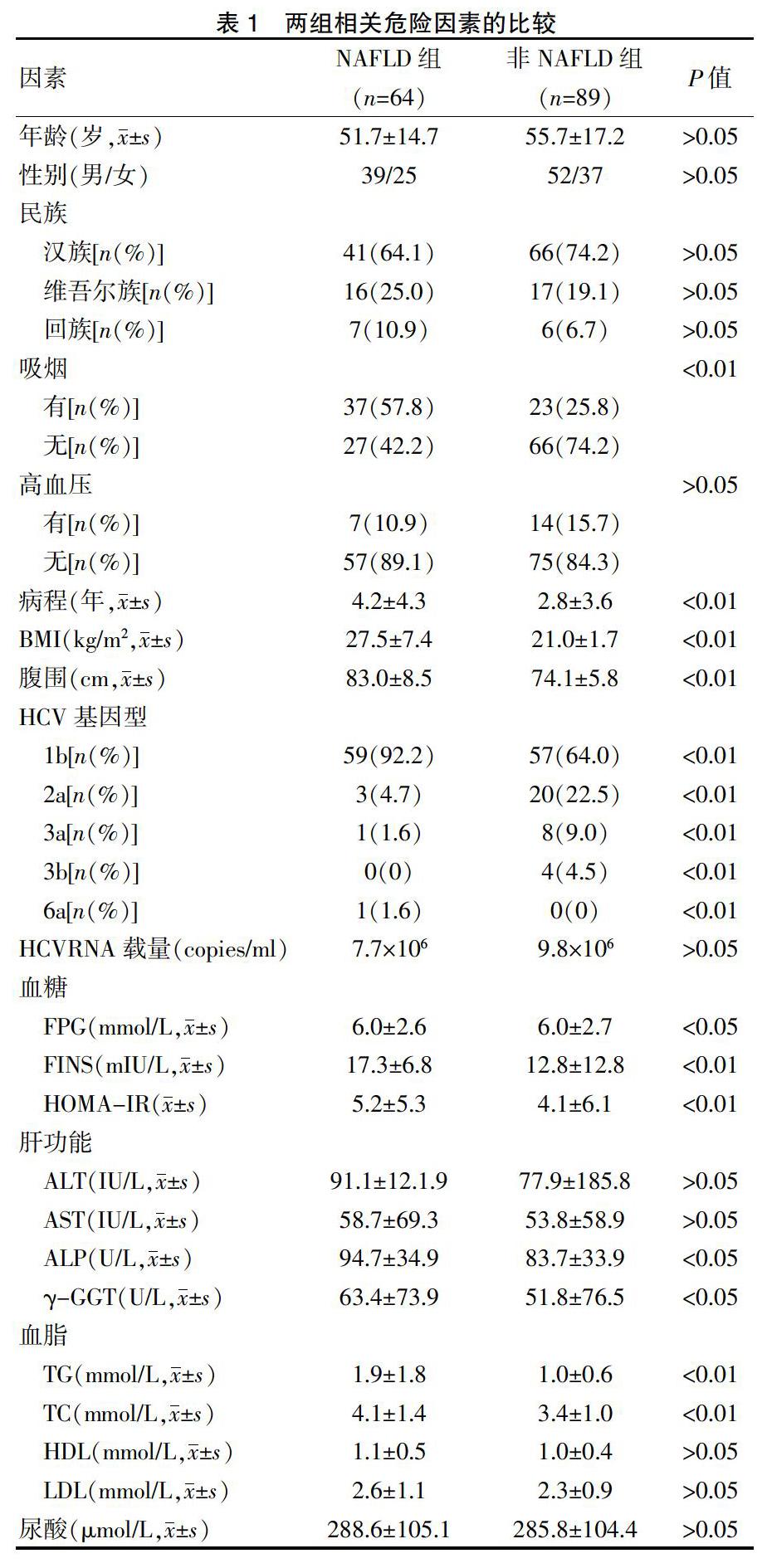
2.1 两组相关危险因素的比较
153例CHC患者中,合并NAFLD者(NAFLD组)64例,占CHC患者的41.83%,单纯CHC患者89例(非NAFLD组),占58.17%。NAFLD组的BMI、腹围、病程、吸烟、HCV基因型、FPG、FINS、HOMA-IR、ALP、γ-GGT、TG、TC水平显著高于非NAFLD组,差异有统计学意义(P<0.05或P<0.01)。两组的性别、年龄、民族、高血压史、HCVRNA载量、ALT、AST、HDL、LDL、尿酸水平比较,差异无统计学意义(P>0.05)(表1)。
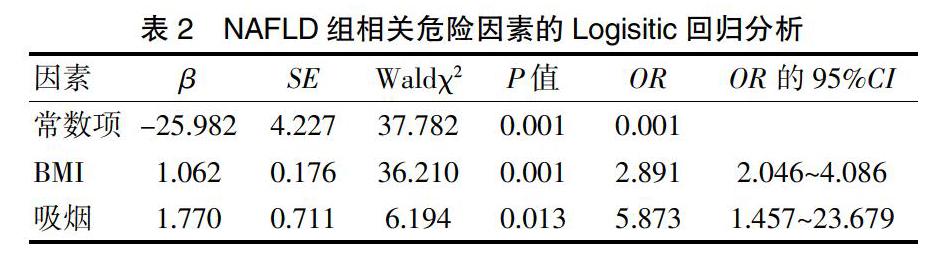
2.2 NAFLD组相关危险因素的Logistic 回归分析
以性别、年龄、民族、吸烟、高血压、病程、BMI、腹围、HCV基因型、HCVRNA载量、FPG、FINS、HOMA-IR、ALT、AST、ALP、γ-GGT、TG、TC、HDL、LDL、尿酸为自变量,以是否发生CHC合并NAFLD为因变量进行多因素Logistic回归分析,最终进入方程的变量有BMI、吸烟两个变量,Logistic回归模型为:logit(P)=-25.982+1.062BMI+1.770吸烟,结果见表2。
3 讨论
目前,关于CHC合并NAFLD的研究越来越多,已成为国内外研究的热点问题。我国是肝炎大国,CHC患者近4000万,而且随着乙型肝炎疫苗的使用,慢性乙型肝炎发病率逐年下降,未来CHC的患病率将进一步凸显。近年来,由于经济持续快速的发展以及人民生活水平的提高,NAFLD的患病率在我国普通人群中已达到10%~25%[5],在CHC患者中更是高达50%左右。CHC导致NAFLD的机制尚不十分明确,可能有以下几个方面。①病毒因素:国外有研究报道,60%~90%的HCV基因3型患者肝活检可见脂肪肝,而基因1型患者僅50%[6]。②宿主因素:相关研究显示,在非基因3型患者中,肥胖、胰岛素抵抗、吸烟、高血压、高脂血症、高尿酸血症等因素在NAFLD的发病中占有重要地位,其中胰岛素抵抗可能是发病的中心环节[7-8]。此外,关于不同年龄、不同性别、不同民族、不同病程以及肝功能、病毒载量(HCV RNA)等对CHC导致NAFLD的发生也有相关报道,但研究结论不一。
本研究结果显示,乌鲁木齐CHC患者合并NAFLD与患者的性别、年龄、民族、高血压、病毒载量、ALT、AST、HDL、LDL、尿酸无关,与BMI、腹围、病程、吸烟、HCV基因型、FPG、FINS、HOMA-IR、ALP、γ-GGT、TG、TC密切相关,提示HCV感染后引起糖脂代谢障碍,进一步导致NAFLD患病率明显增加,这与李焱等[9]的研究结果一致。本研究还发现,乌鲁木齐CHC患者仍以基因1b型为主(116例,75.8%),非基因1b型37例,占24.2%(其中基因2a型23例,3a型9例,3b型4例,6a型1例),与聂红明等[10]的相关报道一致。导致NAFLD的患者以基因1b型为主(59例,92.2%),提示基因1型CHC合并NAFLD患病率明显高于非基因1型(P<0.01),这与Cheng等[11]的研究结果不一致。乌鲁木齐汉族、维吾尔族、回族之间CHC患者发生NAFLD的患病率无明显差异(P>0.05),两组的性别、年龄比较,差异无统计学意义(P>0.05)。
本研究多因素Logistic回归分析显示,最终进入方程的变量有BMI、吸烟两个变量,提示肥胖及吸烟对CHC患者发生NAFLD有着重要意义,是其独立危险因子,由此,为避免CHC患者并发NAFLD,进而促进疾病的发展,临床应早期干预,监测患者的体重,合理控制饮食,劝诫患者戒烟,同时监测糖脂代谢指标。CHC抗病毒治疗前应该常规监测HCV基因型,对于基因1b型的患者,应该筛查有无合并NAFLD,以降低NAFLD发生率。除以上危险因素外,最近的研究还发现脂联素[12]、血清酸性鞘磷脂酶[13]、脂肪酸结合蛋白[14]、肿瘤坏死因子-α[15]、视黄醇结合蛋白-4[16]、乙酰化刺激蛋白[17]、瘦素[18]等因素在CHC患者发生NAFLD中起着重要作用。
本研究初步探讨了乌鲁木齐CHC患者合并NAFLD的相关危险因素,并通过多因素Logistic回归分析其独立危险因子,但是本研究样本量较小,各民族的患者相对较少,对乌鲁木齐各民族CHC患者导致NAFLD的相关危险因素及其作用机制仍有待大样本、多中心的进一步探讨。
[参考文献]
[1] Asselah T,Bruno S,Craxi A.HCV cirrhosis at the edge of decompensation:will paritaprevir with ritonavir,ombitasvir,dasabuvir,and ribavirin solve the need for treatment?[J].J Hepatol,2014,61(6):1430-1433.
[2] 中华医学会肝病学分会,中华医学会传染病与寄生虫病学分会.丙型肝炎防治指南[J].中华肝脏病杂志,2004, 12(4):194-198.
[3] 中华医学会肝脏病学分会脂肪肝和酒精性肝病学组.非酒精性脂肪肝肝病诊断指南[J].中华肝脏病杂志,2006, 14(2):161.
[4] 中国医师协会外科医师分会肥胖和糖尿病外科医师委员会.中国肥胖和2型糖尿病外科治疗指南(2014)[J].糖尿病临床,2014,8(11):499-504.
[5] 朱科伦,朱郇悯,曾文铤,等.非酒精性脂肪肝流行病学的研究进展[J].广州医药,2011,42(4):1-2.
[6] Abenavoli L,Masarone M,Peta V,et al.Insulin resistance and liver steatosis in chronic hepatitis C infection genotype 3[J].World J Gastroenterol,2014,20(41):15233-15240.
[7] Ogawa E.Clinical implication of insulin resistance in chronic hepatitis C patients][J].Kansenshogaku Zasshi,2015,89(1):1-9.
[8] Chien CH,Lin CL,Hu CC,et al.Clearance of Hepatitis C virus improves insulin resistance during and after peginterferon and ribavirin therapy[J].J Interferon Cytokine Res,2015,35(12):981-989.
[9] 李焱,孟明星,張云涛.慢性丙型肝炎合并代谢综合征相关危险因素探讨[J].中国现代医学杂志,2011,21(2):306-308.
[10] 聂红明,陈建杰,汪蓉,等.中国汉族人群慢性丙型肝炎病毒基因型分布规律研究[J].中华流行病学杂志,2012, 33(5):501-504.
[11] Cheng FK,Torres DM,Harrison SA.Hepatitis C and lipid metabolism,hepatic steatosis,and NAFLD:still important in the era of direct acting antiviral therapy?[J].J Viral Hepat,2014,21(1):1-8.
[12] Peta V,Torti C,Milic N,et al.Adiponectin serum level in chronic hepatitis C infection and therapeutic profile[J].World J Hepatol,2015,7(1):44-52.
[13] Grammatikos G,Muhle C,Ferreiros N,et al.Serum acid sphingomyelinase is upregulated in chronic hepatitis C infection and non alcoholic fatty liver disease[J].Biochim Biophys Acta,2014,1841(7):1012-1020.
[14] 杜飞,张锦前,郑志凌.慢性丙型肝炎并脂肪肝血清A-FABP与病毒及代谢的相关分析[J].临床误诊误治,2013, 26(2):68-71.
[15] 董漪,张鸿飞,朱世殊,等.慢性丙型肝炎合并非酒精性脂肪肝患者PBMC中TNF-α的研究[J].中华实验和临床病毒学杂志,2009,23(2):109-111.
[16] Petta S,Tripodo C,Grimaudo S,et al.High liver RBP4 protein content is associated with histological features in patients with genotype 1 chronic hepatitis C and with nonalcoholic steatohepatitis[J].Dig Liver Dis,2011,43(5):404-410.
[17] 郭嘉祯,王晓杰,钱芳,等.乙酰化刺激蛋白在慢性丙型肝炎合并脂肪肝患者中的表达水平及与丙型肝炎病毒相关性的研究[J].中华临床医师杂志·电子版,2012, 6(6):1550-1552.
[18] 秦红波,沈冰,兰孟东,等.慢性丙型肝炎肝组织学改变与肝脏瘦素表达的关系[J].中华临床医师杂志·电子版,2012,6(15):4358-4361.
(收稿日期:2015-11-27 本文编辑:祁海文)

