双水平持续正压通气在早产儿呼吸窘迫综合征治疗中的应用
赵小朋,宋燕燕,张 炼,陈艳艳,周媛莉,张庭艳
(1. 暨南大学附属第一医院新生儿科,广东 广州 510630;2. 广州市妇女儿童医疗中心新生儿科,广东 广州 510623 )
双水平持续正压通气在早产儿呼吸窘迫综合征治疗中的应用
赵小朋1,2,宋燕燕2,张炼2,陈艳艳2,周媛莉2,张庭艳2
(1. 暨南大学附属第一医院新生儿科,广东 广州 510630;2. 广州市妇女儿童医疗中心新生儿科,广东 广州 510623 )
目的:探讨呼吸窘迫综合征(NRDS)早产儿给予气管插管-肺表面活性物质-拔管(InSurE)治疗联合双水平持续正压通气(BiPAP)对有创呼吸机使用时间的影响,阐明BiPAP在早产儿NRDS治疗中的价值。方法:选择2011年1月—2014年10月诊断为新生儿NRDS并给予InSurE治疗的早产儿95例。早产儿中2013年1月31日前入选的早产儿呼吸策略为气管插管-肺表面活性物质-拔管+鼻塞持续气道正压通气(InSurE+nCPAP),设为对照组;2013年2月1日后入院早产儿开始使用BiPAP,设为BiPAP组。比较2组InSurE失败率、InSurE失败后1周内需再次气管插管机械通气的比率、无创和有创呼吸机持续时间、常压氧疗时间及并发症的发生情况。结果:① 2组患儿的性别和年龄等临床资料比较差异无统计学意义(P>0.05);② 对照组与BiPAP组间的InSurE失败率比较差异无统计学意义(P=0.595),但BiPAP组1周内重新机械通气的发生率低于对照组(P<0.01)。③ 秩和检验分析,BiPAP组的无创呼吸机持续时间长于对照组(P<0.01),同时BiPAP组的有创呼吸机持续时间、总常压氧疗时间均短于对照组 (P<0.01);④ 临床并发症,BiPAP组的早产儿视网膜病变(ROP)及支气管肺发育不良(BPD)发生率明显低于对照组(P<0.05)。结论:BiPAP可明显减少InSurE失败后气管插管有创呼吸机的使用,从而减少氧中毒和气压伤的危害。
双水平持续正压通气;鼻塞持续气道正压通气;无创呼吸支持;呼吸窘迫综合征;InSurE治疗;早产儿
早产儿呼吸窘迫综合征(respiratory distress syndrome,RDS)是由于早产儿肺发育不成熟,肺表面活性物质分泌不足,从而导致肺泡塌陷,肺内分流和肺顺应性差[1]。辅助呼吸和肺表面活性物质替代是治疗本病的主要措施。虽然气管插管机械通气早期挽救了许多早产儿的生命,但长时间使用会增加呼吸机相关性肺炎和支气管肺发育不良等并发症的发生,同时也可导致不良神经系统结局。尽管产前激素应用、肺表面活性物质替代、高频通气和容量控制通气等治疗手段的不断进步,但早产儿尤其是极低出生体重儿支气管肺发育不良发病率仍高达40%以上[2],严重影响了早产儿生活质量。为了减少机械通气引起的肺损伤,无创呼吸支持模式是很好的选择。鼻塞持续气道正压通气(nasal continuous positive airway pressure,nCPAP)联合早期气管插管-肺表面活性物质-拔管(intubation-surfactant-extubation,InSurE)治疗,已经显示其对新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)的有效性,同时也明显减少了有创机械通气在早产儿中的使用[3-5]。但对于nCPAP呼吸模式不能维持正常血氧饱和度的患儿,早期只能选择重新气管插管呼吸机支持。随着近年来无创呼吸支持模式的改进,双水平持续正压通气(bilevel positive airway pressure,BiPAP)带给临床医生更多的选择。经鼻双水平正压通气是对有自主呼吸但呼吸不足患者进行的一种无创通气,呼吸机在每次呼吸时按预设时间给予患者吸气相和呼吸相不同水平的气道正压,相当于压力支持通气(PSV)+呼气末正压(PEEP)。因其在改善低氧血症和高碳酸血症方面的独特作用,近年来逐渐应用于治疗NRDS,国内外均有类似的报道[6-7]。国内研究仅限于单纯的2种无创通气模式的比较,但实际工作中并非如此,经常存在这2种无创通气模式交叉使用的情况,而且目前循证医学的证据中仍肯定了nCPAP在优化新生儿呼吸管理中的地位,因此评估BiPAP的疗效还有待于更多的研究。本研究通过回顾性分析,比较广州市妇女儿童医疗中心珠江新城院区启用BiPAP无创通气模式前后不同的呼吸策略对NRDS早产儿的影响,从而为临床选择最佳的呼吸策略提供依据。
1 资料与方法
1.1研究对象入选标准:2011年1月—2014年10月在广州市妇女儿童医疗中心珠江新城院区产科出生,诊断为NRDS并给予InSurE治疗。排除标准:存在先天性膈疝、食道闭锁和肠闭锁等各种严重的先天畸形;生后即给予气管插管机械通气;自动出院或生后1周内死亡患者。研究对象分组:2013年1月31日前的入选病例设为对照组,共35例;2013年2月1日后的入选病例设为BiPAP组,共60例。
1.2NRDS的诊断标准[1]① 有呼吸困难表现:呼吸急促,呼吸频率>60 min-1,伴呼气性呻吟,吸气三凹征,呼吸困难表现呈进行性加重;② 胸部X线片提示为NRDS,Ⅰ和Ⅱ级为轻度NRDS,Ⅲ和Ⅳ级为重度NRDS。
1.3呼吸管理出生有自主呼吸,但存在呼吸困难表现早产儿,转入NICU后即给予无创呼吸支持(2013年1月31日前仅为nCPAP,2013年2月1日后为nCPAP或BiPAP),床旁胸部X线检查明确NRDS后即行InSurE治疗,给予足量肺表面活性物质。2013年1月启用BiPAP无创呼吸机前,InSurE治疗失败的患儿给予重新气管插管机械通气(mechanical ventilation,MV)。2013年2月至今InSurE治疗失败患儿首先改BiPAP模式。BiPAP参数设定:Plow4~6 cmH2O,Phigh5~8 cmH2O,Thigh0.5~0.6 s,呼吸频率(RR)30~40次·min-1。在BiPAP模式下,如果存在严重低氧(FiO2迅速上升至60%)或严重呼吸性酸中毒则重新气管插管机械通气。
1.4InSurE治疗失败的定义[6]拔除气管导管1周内出现以下情况之一:①PEEP≥6 cmH2O,FiO2>40%才能维持经皮血氧饱和度88%~93%;②反复呼吸暂停发生(1 h内发生4次以上呼吸暂停或发生2次以上但需要复苏囊正压通气复苏);③严重的呼吸性酸中毒(PaCO2>70 mmHg,pH<7.2)。
1.5支气管肺发育不良(bronchopulmonary dysplasia,BPD)的定义及分度[8]BPD是指任何氧依赖超过28 d的新生儿,如胎龄<32周,根据纠正胎龄36周分为:轻度,未用氧,中度:FiO2≤30%;重度,FiO2>30%及/(或)需要正压通气或机械通气。若胎龄≥32周,则根据生后56 d时对氧的需求进行上述分度。
2 结 果
2.12组患儿临床资料比较研究期间共收治本院生NRDS早产儿235例,根据纳入和排除标准符合条件者95例,其中对照组35例,BiPAP组60例。2组患儿性别、胎龄、出生体质量、Apgar评分、羊水及母孕期疾病情况、产前激素应用、PS使用时间和RDS程度比较,差异均无统计学意义(P>0.05),具有可比性。见表1。
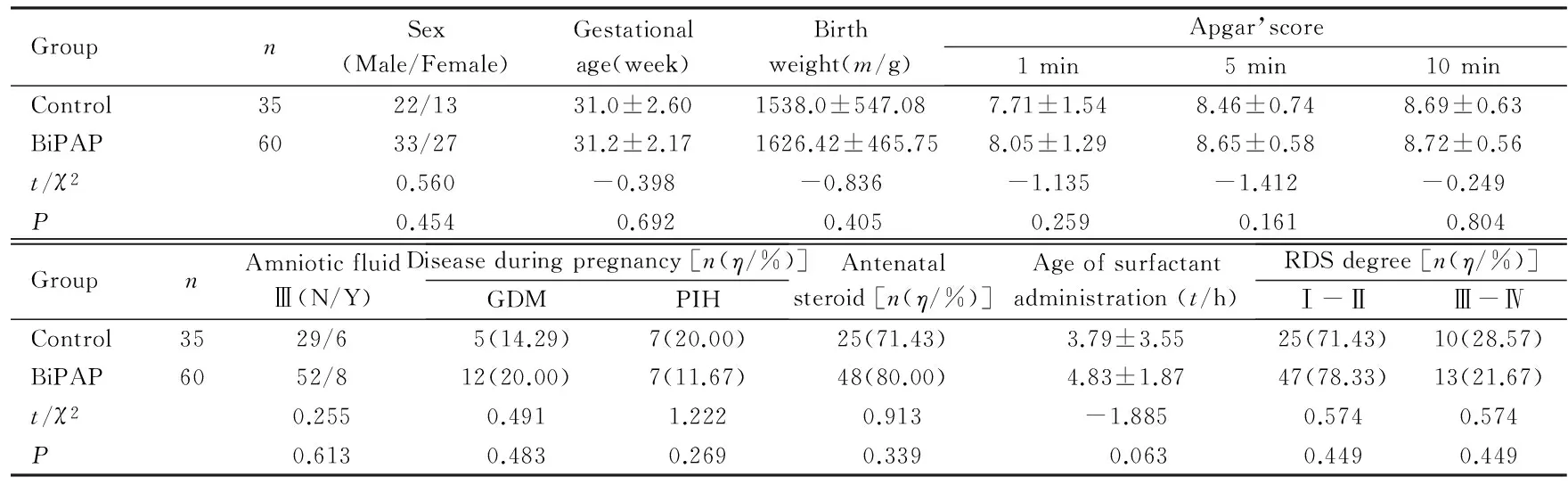
表1 2组患儿一般资料
2.22组患儿生后1周内需重新气管插管机械通气的比较95例入选患儿中InSurE失败者19例。对照组InSurE失败8例(22.86%),其中6例为顽固性呼吸暂停,2例为严重呼吸性酸中毒伴低氧血症;BiPAP组InSurE失败11例(18.33%,其中4例为呼吸暂停,5例为对氧需求增加,2例为呼吸性酸中毒。2组InSurE失败发生率比较差异无统计学意义(P=0.595)。BiPAP组仅2例(3.33%)患儿在InSurE治疗1周内需要再次气管插管机械通气,而对照组1周内重新行机械通气患儿8例(22.86%),2组间1周内再次气管插管有创通气发生率比较差异有统计学意义(P<0.01)。见表2。
2.32组患儿住院期间无创呼吸机持续时间、有创呼吸机持续时间和其他氧疗时间比较BiPAP组无创呼吸机持续时间较对照组长(P<0.01),但BiPAP组有创呼吸机持续时间和总常压氧疗时间均短于对照组(P<0.01)。见表3。
2.42组患儿临床并发症比较BiPAP组PDA、气漏和颅内出血的发生率与对照组比较差异无统计学意义(P>0.05),但BiPAP组ROP和BPD的发生率与对照组比较差异有统计学意义(P<0.05)。见表4。
表22组患儿InSurE失败及需机械通气情况比较
Tab.2Comparison of InSurE failure and requiring mechanical ventilation(MV) after InSurE failure of preterm infants between two groups
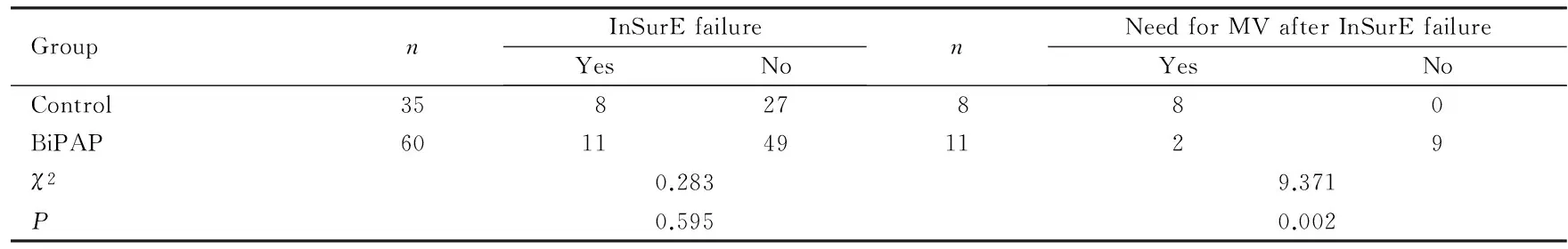
GroupnInSurEfailureYesNonNeedforMVafterInSurEfailureYesNoControl35827880BiPAP6011491129χ20.2839.371P0.5950.002

表3 2组患儿辅助通气和常压氧疗时间比较
表4 2组患儿临床并发症发生情况比较
3 讨 论
近年来随着医学技术的飞速发展,超早产儿的救治越来越得到新生儿医学业界的挑战。NRDS是早产儿生后最早期必须面对的呼吸问题,呼吸管理的好坏直接影响到生存质量。自2007年欧洲NRDS防治指南中正式提出InSurE治疗方式治疗NRDS,其目的是在有效治疗NRDS的同时,最大限度地降低机械通气的使用。InSurE技术确定了无创通气在初始治疗中的优势。作为无创呼吸支持模式,nCPAP治疗NRDS效果明显,能明显降低气管插管率和PS使用率,减少用氧时间和支气管肺发育不良发病率[9-10]。然而,nCPAP在早产极低出生体质量儿中的应用也存在很大的局限性,回路的密闭性较难保障,难以纠正的呼吸暂停和严重的二氧化碳潴留等限制了nCPAP的使用。大量的临床研究[9]显示:多数重症NRDS患儿尽管早期使用了nCPAP,最终仍需气管插管机械通气。
随着呼吸机技术及鼻连接界面的不断改进,无创正压通气模式不再只是单一的nCPAP通气。广州市妇女儿童医疗中心使用的BiPAP是由美国CareFusion公司生产的一种无创正压通气方式,其工作原理是:在提供一个可调且恒定的基础流量形成基础CPAP水平同时,还间歇提供了另一路叠加在基础流量之上的混合气体,形成第2级CPAP水平,从而提供BiPAP通气[11-12]。
近年来关于BiPAP治疗RDS的报道逐渐增多,但其有效性、安全性等尚无一致结论[6,13-15]。本研究结果显示:与对照组比较,广州市妇女儿童医疗中心NICU在启用BiPAP作为NRDS患儿初始的呼吸模式或InSurE失败替换nCPAP的呼吸策略,可明显减少气管插管有创呼吸机的使用,考虑可能与BiPAP减少呼吸做功和能量消耗、防止或延缓呼吸肌疲劳有关。本研究中总InSurE失败率为20%,与文献[6]报道相比更低,考虑可能与入选患儿胎龄相对偏大,且50%以上的患儿为轻度NRDS有关。InSurE失败的主要原因为顽固性呼吸暂停、严重低氧血症和呼吸性酸中毒。2组InSurE失败率差异无统计学意义,但对照组InSurE失败者顽固性呼吸暂停和严重呼吸性酸中毒发生率明显增多,这似乎提示BiPAP可逆转呼吸性酸中毒和呼吸暂停。Migliori等[16]研究发现:与nCPAP相比,BiPAP在撤机后能更好地改善早产儿气体交换。Ancora等[6]也发现:BiPAP治疗能更好地改善氧合及二氧化碳的交换,这可能由于BiPAP是在nCPAP的基础上设定了第2级的上限压力,该压力被传输至下呼吸道,从而更好地改善氧合,增加潮气量和每分通气量,促进CO2排出。大量文献报道已肯定nCPAP可预防早产儿呼吸暂停,但无证据显示BiPAP在这方面有更好的效果。本研究中BiPAP组更少患儿由于呼吸暂停而再次机械通气,考虑可能与2013年以后本科常规早期使用咖啡因预防早产儿呼吸暂停有关。
文献[7]报道:BiPAP和nCPAP这2种无创正压通气作为NRDS的初始治疗模式,治疗成功者2组持续通气时间差异无统计学意义。本研究结果显示:BiPAP组总无创通气时间较对照组长。可能的原因:①由于对照组InSurE失败后即改为气管插管有创呼吸支持,而BiPAP组在尚未达到撤机的前提下则继续使用无创呼吸支持;②临床医师常常考虑到早产儿NRDS的自然病程,加之认为无创相对比较安全且能够更好地控制吸氧浓度,从而不愿或忽视了去尝试尽早的停用无创通气。
与nCPAP相比,BiPAP能应用相对较低的FiO2维持合适稳定的TcSaO2,从而相对减轻氧中毒的危害[7]。本研究BiPAP组总有创通气时间和常压氧疗时间均明显较对照组短,减少了氧中毒的风险,从而降低早产儿视网膜病变、支气管肺发育不良的发生。
2组颅内出血、气漏、动脉导管未闭并发症的发生率比较差异无统计学意义,与文献报道结果一致[17],表明BiPAP可能是一种有效安全的呼吸支持模式。在本研究中,BiPAP组一部分患儿是将nCPAP作为失败后的营救策略,因此BiPAP作为治疗早产儿RDS初始通气模式,其确切的结论及远期的影响尚需多中心、大样本的随机对照研究。
[1]邵肖梅,叶鸿瑁,丘小汕.实用新生儿学[M].4版.北京:人民卫生出版社,2011:395.
[2]Stoll BJ,Hansen NI,Bell EF,et al.Neonatal outcomes of extremely preterm infants from the NICHD Neonatal Research Network[J].Pediatrics,2010,126(3): 443-456.
[3]Finer NN,Carlo WA,Walsh MC,et al.Early CPAP versus surfactant in extremely preterm infants[J].N Engl J Med,2010,362(21): 1970-1979.
[4]Leone F,Trevisanuto D,Cavallin F,et al.Efficacy of INSURE during nasal CPAP in preterm infants with respiratory distress syndrome[J].Minerva Pediatr,2013,65(2):187-192.
[5]Committee on Fetus and Newborn.American Academy of Pediatrics.Respiratory support in preterm infants at birth[J].Pediatrics,2014,133(1):171-174.
[6]Ancora G,Maranella E,Grandi S,et al.Role of bilevel positive airway pressure in the management of preterm newborns who have received surfactant[J].Acta Paediatr,2010,99(12):1807-1811.
[7]高翔羽,杨波,黑明燕,等.三种无创正压通气在早产儿呼吸窘迫综合征初始治疗中应用的随机对照研究[J].中华儿科杂志,2014,52(1):34-40.
[8]Tricia L,M Douglas,Fabien G.Neonaology[M].7th ed.New York:McGraw-Hill Education,2013:570.
[9]Tavares PN,Flor-de-Lima F,Soares H,et al.Early CPAP versus intubation in very low birth weight infants[J].JPNIM,2013,2(2):e020201.
[10]Goncalves-Ferri WA,Martinez FE.Nasal cpap in the delivery room for newborns with extremely low birth weight in a hospital in a developing country[J].Braz J Med Biol Res,2013,46(10):892-896.
[11]Bancalari E,Claure N.Principles of respiratory monitoring and therapy[A] Gleason CA,Devaskar SU.Avery’s Diseases of the Newborn[M].9th ed.Philadelphia:Elsevier Saunders,2012:612-632.
[12]O’Brien K,Campbell C,Brown L,et al.Infant flow biphasic nasal continuous positive airway pressure (bP-nCPAP)vs.infant flow nCPAP for the facilitation of extubation in infants’ randomized controlled trial [J].BMC Pediatr,2012,12:43.
[13]Kirpalani H,Millar D,Lemyre B,et al.A trial comparing noninvasive ventilation strategies in preterm infants[J].N Engl J Med,2013,369(7):611-620.
[14]Roberts CT,Davis PG,Owen LS.Neonatal non-invasive respiratory support: synchronised NIPPV,non-synchronised NIPPV or bi-level CPAP: what is the evidence in 2013?[J].Neonatology,2013,104(3):203-209.
[15]DeMauro SB,Millar D,Kirpalani H.Noninvasive respiratory support for neonates[J].Curr Opin Pediatr,2014,26(2):157-162.
[16]Migliori C,Motta M,Angeli A,et al.Nasal bilevelvs.continuous positive airway pressure in preterm infants[J].Pediatr Pulmonol,2005,40(5): 426-430.
[17]潘涛,朱秋皎,肖志辉.双水平正压通气联合早期气管插管-肺表面活性物质-拔管策略治疗早产儿呼吸窘迫综合征的效果[J].中华围产医学杂志,2014,17(2):122-125.
Application of bilevel positive airway pressure in treatment of respiratory distress syndrome in preterm infants
ZHAO Xiaopeng1,2,SONG Yanyan2,ZHANG Lian2,CHEN Yanyan2,ZHOU Yuanli2,ZHANG Tingyan2
(1. Department of Neonatalogy,First Affiliated Hospital,Jinan University,Guangzhou 510630,China;2. Department of Neonatalogy,Guangzhou Women and Children’s Medical Center,Guangzhou 510123,China)
ObjectiveTo explore the influence of intubation-surfactant-extubation (InSurE) therapy combined with bilevel positive airway pressure (BiPAP) in the use time of mechanical ventilation,and to clarify the value of BiPAP in the treatment of respiratory distress syndrome in the preterm infants.MethodsToral 95 preterm infants with respiratory distress syndrome were treated with InSurE therapy during January 2011 to October 2014.Among them,the preterm infants before January 2013 were selected as control group who were treated with InSurE and nasal continuous positive airway pressure (nCPAP).After January 2013,60 preterm infants were treated with BiPAP,as BiPAP group.The rates of InSurE failure,the need for mechanical ventilation (MV) on the 7th day after InSurE failure,total non-invasive ventilation time,total mechanical ventilation time,atmospheric oxygen therapy time and incidence of clinical complications were compared between two groups.Results① There were no significant differences in the clinical data of the preterm infants between two groups,such as gender and age.② Although there was no significant difference in the failure rate of InSurE,but the rate of repeated mechanical ventilation during 1 week in BiPAP group was lower than that in control group (P<0.01).③ The Rank sum test result showed that the total time of non invasive ventilation in BiPAP group was longer than that in control group (P<0.01).The total time of invasive mechanical ventilation and oxygen therapy in BiPAP group was lower than that in control group (P<0.05).④ The incidence of retinopathy of prematurity (ROP) and bronchopulmonary dysplasia (BPD) in BiPAP group was lower than that in control group.ConclusionBiPAP can significantly reduce the use of invasive mechanical ventilation after the failure of InSurE,thereby decreases the oxygen toxicity and barotrauma hazards.
bilevel positive airway pressure;nasal continuous positive airway pressure;noninvasive ventilation support;respiratory distress syndrome; intubation-surfactant-extubation treatment;preterm infants
1671-587Ⅹ(2015)06-1270-05
10.13481/j.1671-587x.20150633
2015-04-23
广东省科技厅科技计划项目资助课题(2012B061700010)
赵小朋(1976-),女,江西省南丰县人,副主任医师,医学硕士,主要从事新生儿及超早产儿管理方面的研究。
宋燕燕,主任医师,硕士研究生导师(Tel:020-38076546,E-mail:yansong84@126.com)
R722.6
B

