早产儿支气管肺发育不良严重程度的影响因素分析
胡小娟
早产儿支气管肺发育不良严重程度的影响因素分析
胡小娟
目的 分析早产儿支气管肺发育不良的相关高危因素,同时采取相对应的防范措施。方法 选取需要机械辅助通气的早产儿共66例,其中33例患儿为支气管肺发育不良(研究组),另外33例患儿没有发展成为支气管肺发育不良(对照组),对2组患儿在整个治疗期间的相关因素进行对比,进而对患儿支气管肺发育不良高危诱因给予分析。结果 研究组患儿体质量、胎龄显著低于对照组(P<0.05);吸氧时间以及机械通气时间显著高于对照组(P<0.05);研究组胎膜早破、动脉导管未闭以及感染率显著高于对照组(P<0.05);2组肺表面活性物质的使用、发生窒息以及糖皮质激素的使用差异不具有统计学意义。结论 早产儿支气管肺发育不良与多种高危因素有密切关系,其中包括新生儿出生体质量、胎龄、吸氧时间、胎膜早破以及机械通气时间等,因此,应对患儿采取初期有效预防,使疾病对患儿肺部功能损害进一步减轻,使患儿生命安全得到保障。
早产儿支气管肺;发育不良;影响因素
早产儿支气管肺发育不良指的是引发持续性呼吸窘迫的一种慢性肺部疾病,主要以实质性以及过度膨胀为其X线变化特点,对患儿健康生活质量带来非常大的影响,严重的甚至导致患儿死亡[1]。因而,采取相对应的防范措施对改善患儿预后具有重要意义,为探讨早产儿支气管肺发育不良严重程度的影响因素,本研究选取需要机械辅助通气的早产儿共66例,其中33例患儿为支气管肺发育不良(研究组),另外33例患儿没有发展成为支气管肺发育不良(对照组),对研究组与对照组患儿在整个治疗期间的相关因素进行对比,现报道如下。
1 资料与方法
1.1 一般资料 选取2013年9月~2014年9月江西省景德镇市妇幼保健院接收的需要机械辅助通气的早产儿共66例,疾病类型包括有机械通气治疗的疾病、肺透明膜病以及反复呼吸暂停,依次为38例(57.58%)、18例(27.28%)、10例(15.15%)。其中33例患儿为支气管肺发育不良(研究组),男21例,女12例;另外33例患儿没有发展成为支气管肺发育不良(对照组),男20例,女13例。研究组与对照组新生儿相关临床资料之间差异无有统计学意义,具有可比性。
1.2 方法 采取本科室自主设计的问卷调查表,对研究组与对照组新生儿给予调查研究,内容包括新生儿出生体质量、胎龄、吸氧时间、糖皮质激素、感染率、胎膜早破、机械辅助通气时间、肺表面活性物质以及动脉导管未闭即是否有窒息等[2]。
1.3 统计学方法 采取SPSS16.0统计学软件进行数据分析。计量资料采用“x±s”表示,组间比较采用t检验;计数资料用例数(n)表示,计数资料组间率(%)的比较采用χ2检验;以P<0.05为差异有统计学意义。
2 结果
研究组患儿体质量、胎龄显著低于对照组(P<0.05);吸氧时间以及机械通气时间显著高于对照组(P<0.05);研究组胎膜早破、动脉导管未闭以及感染率显著高于对照组(P<0.05);2组肺表面活性物质的使用、发生窒息以及糖皮质激素的使用差异无统计学意义。见表1。
3 讨论
目前,随着我国医疗水平不断提高,早产儿的成活率也呈现递增趋势[3],但由于新生儿各个方面器官以及系统功能没有完全发育成熟,特别是肺部功能,进而会导致各种各样的相关性疾病,并且每年呈现递增趋势[4],其中早产儿支气管肺发育不良就是其中最为常见的一种,早产儿支气管肺发育不良在临床指的是引发持续性呼吸窘迫的一种慢性肺部疾病,其主要以实质性以及过度膨胀为其X线变化特点[5]。相关研究认为[6],这种疾病大发病诱因繁多,并相对较为复杂,是由于各种各样因素共同作用的结果,对新生儿肺部功能带来严重的损伤,一旦没有采取及时、有效的临床诊断以及治疗,极有可能导致早产儿死亡,对早产儿生命安全带来巨大的威胁。
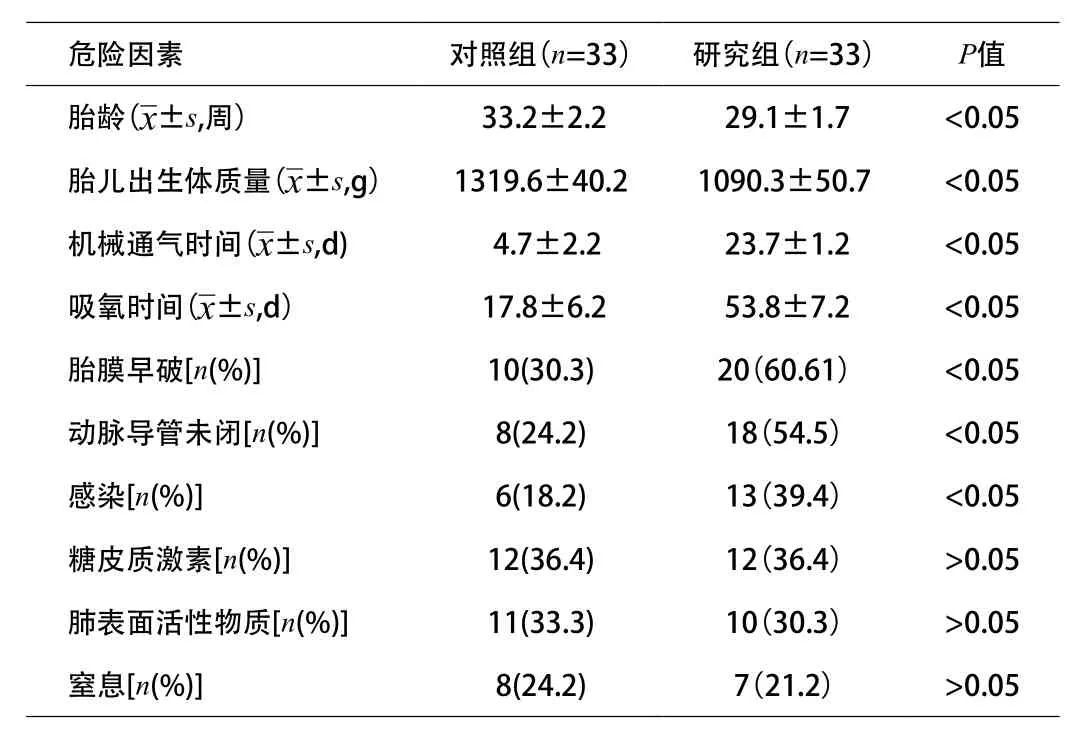
危险因素 对照组(n = 3 3) 研究组(n = 3 3) P值胎龄(x ± s ,周) 3 3 . 2 ± 2 . 2 2 9 . 1 ± 1 . 7 <0 . 0 5胎儿出生体质量(x ± s , g) 1 3 1 9 . 6 ± 4 0 . 2 1 0 9 0 . 3 ± 5 0 . 7 <0 . 0 5机械通气时间(x ± s , d ) 4 . 7 ± 2 . 2 2 3 . 7 ± 1 . 2 <0 . 0 5吸氧时间(x ± s , d) 1 7 . 8 ± 6 . 2 5 3 . 8 ± 7 . 2 <0 . 0 5胎膜早破[ n ( % ) ] 1 0 ( 3 0 . 3 ) 2 0(6 0 . 6 1) <0 . 0 5动脉导管未闭[ n ( % ) ] 8 ( 2 4 . 2 ) 1 8(5 4 . 5) <0 . 0 5感染[ n ( % ) ] 6 ( 1 8 . 2 ) 1 3(3 9 . 4) <0 . 0 5糖皮质激素[ n ( % ) ] 1 2 ( 3 6 . 4 ) 1 2(3 6 . 4) >0 . 0 5肺表面活性物质[ n ( % ) ] 1 1 ( 3 3 . 3 ) 1 0(3 0 . 3) >0 . 0 5窒息[ n ( % ) ] 8 ( 2 4 . 2 ) 7(2 1 . 2) >0 . 0 5
相关研究表明[7],早产儿支气管肺发育不良发病和新生儿出生体质量、胎龄、吸入纯氧时间、机械辅助通气时间、胎膜早破、动脉导管未闭以及感染等有密切关系。本研究结果显示,研究组患儿体质量、胎龄显著低于对照组(P<0.05);吸氧时间以及机械通气时间显著高于对照组(P<0.05);研究组胎膜早破、动脉导管未闭以及感染率显著高于对照组(P<0.05);2组肺表面活性物质的使用、发生窒息以及糖皮质激素的使用差异不具有统计学意义,与上述相关报道基本相同。
对于采取机械辅助通气的患儿,要采取对肺部损害最小,同时还可以改善新生儿相关症状的通气方法,即肺部保护性通气措施,能够使机械辅助通气造成的肺部损伤显著减少或完全避免,使发生支气管肺发育不良的几率明显减少。采取维生素A以及咖啡因能够有效预防以及减少疾病的出现,使早产儿健康生活质量得到明显改善。然而对已出现的支气管肺发育不良的早产儿要采取无创呼吸进行治疗,进而维持氧合,不但可以使早产儿病死率明显减少,并且对早产儿呼吸系统预后起到至关重要的作用。另外,对患有早产儿支气管肺发育不良的早产儿采取小剂量以及短期治疗过程采取糖皮质类激素,可使患儿短时间内的呼吸功能得到明显改善[8]。此外,对患儿要采取足够的能量以及蛋白质等相关营养支持,对于病情恢复能起到良好的促进作用。
[1] 文茂,陈冬梅.新生儿支气管肺发育不良危险因素研究进展[J].中国新生儿科杂志,2011,26(5):353-354.
[2] 代其铭,李娟,侯玉涛.早产儿支气管肺发育不良的危险因素分析[J].山东医药,2011,51(21):107-108.
[3] 王华,熊英,母得志.早产儿支气管肺发育不良的肺保护性通气策略[J].中华妇幼临床医学杂志,2011,5(2):72-75.
[4] 尉进茜,张志梅,张小英,等.早产儿支气管肺发育不良危险因素分析[J].中国妇幼健康研究,2010,21(3):261-263.
[5] 贺国辉.贝莱氧气雾化吸入治疗小儿支气管肺炎的疗效观察[J].当代医学,2011,6(2):153.
[6] 严文康,增雪飞.早产儿支气管肺发育不良的危险因素分析[J].中国现在医生,2010,5(48):32-34.
[7] 李燕,潘新年,杨广林,等.早产儿支气管肺发育不良危险因素分析[J].中国妇幼保健,2011,26(20):3093-3095.
[8] 文茂,陈冬梅.新生儿支气管肺发育不良危险因素研究进展[J].中国新生儿科杂志,2011,26(18):353-354.
10.3969/j.issn.1009-4393.2015.26.021
江西 333000 江西省景德镇市妇幼保健院 (胡小娟)

