多发性硬化和视神经脊髓炎疾病谱患者腹壁反射研究
尹俊杰 毛志锋 邱伟 伍爱民 陆正齐 胡学强
多发性硬化和视神经脊髓炎疾病谱患者腹壁反射研究
尹俊杰 毛志锋 邱伟 伍爱民 陆正齐 胡学强
目的 探讨腹壁反射在鉴别多发性硬化(MS)和视神经脊髓炎疾病谱(NMOSD)中的临床意义。方法 收集作者医院确诊的MS(30例)和NMOSD(55例)患者的一般临床资料,并对其进行脊髓MRI、腹壁反射及巴宾斯基征检查,分析各组患者腹壁反射、巴宾斯基征以及脊髓MRI影像学特点。结果 MS患者腹壁反射正常者15例(50.0%),腹壁反射消失者7例(23.3%),巴宾斯基征阴性者12例(40.0%),NMOSD患者腹壁反射正常者5例(9.1%),腹壁反射消失者44例(80.0%),巴宾斯基征阴性者7例(12.7%),两组间比较差异均有统计学意义(均P<0.01)。视神经脊髓型多发性硬化(OSMS)患者腹壁反射减弱5例(41.7%),NMOSD患者6例(10.9%),两组间比较差异有统计学意义(P<0.05)。腹壁反射正常预测MS的特异度为90.91%(95%CI:79.29~96.60),腹壁反射减弱预测OSMS的特异度为87.67%(95%CI:77.39~93.86),腹壁反射消失预测NMOSD的特异度为76.67%(95%CI:57.30~89.37),巴宾斯基征阴性预测MS的特异度为87.27%(95%CI:74.91~94.31)。脊髓MRI分析结果提示脊髓横断面损伤越严重,越容易出现腹壁反射异常。结论 腹壁反射消失提示NMOSD可能性大,腹壁反射正常提示MS可能性大,腹壁反射减弱为OSMS的可能性较NMOSD大。
多发性硬化;视神经脊髓炎疾病谱;腹壁反射;巴宾斯基征;诊断,鉴别
多发性硬化(multiple sclerosis,MS)是一种常见中枢神经系统(CNS)炎性脱髓鞘疾病[1]。视神经脊髓炎疾病谱(neuromyelitis optica spectrum disorder,NMOSD)是影响CNS水通道蛋白的一组疾病体[2]。MS和NMOSD具有相似的临床表现,但其病理机制、治疗以及预后等却存在不同[3]。因此,对其进行鉴别具有重要意义。目前尽管有关MS和NMOSD的鉴别方法较多[4-6],如通过水通道蛋白抗体检测有很好的判定性,但该检查技术尚不普及且耗时。腹壁反射是一种基于其完整反射通路而存在的生理反射,其反射通路任何一个环节病变均可导致腹壁反射异常。MS患者中腹壁反射正常仅占27.6%,而正常人群腹壁反射正常占82%[7]。亦有研究结果提示腹壁反射消失与NMOSD相关[8]。该研究对腹壁反射在MS和MNOSD中的鉴别意义进行了初步探讨。
1 对象和方法
1.1 研究对象 收集2014-2015年作者医院住院的CNS脱髓鞘疾病患者。入组标准:病史提示疾病多部位受累,复发-缓解病程,并且完善大脑和脊髓MRI检查;排除标准:并发脊髓压迫以及其他明确病因导致的脊髓创伤。患者均随访半年,最终入组患者共85例:(1)确诊MS 30例,均符合McDonald标准[9],其中男13例,女17例,入组年龄13~62岁,平均(32.7±14.7)岁,体质量指数16.18~24.80,平均20.0±2.5,表现为顽固性呕吐者2例(6.7%);(2)NMOSD患者55例,其中男7例,女48例,入组年龄13~69岁,平均(40.4±15.1)岁,体质量指数14.24~34.29,平均22.2±4.0,表现为顽固性呕吐者9例(16.4%)。入组的NMOSD包括视神经脊髓炎(neuromyelitis optica,NMO),诊断标准参考2006年Wingerchuk标准[2],以及部分NMO表现的疾病(复发性视神经炎、长节段脊髓炎),诊断标准参考2007年Wingerchuk标准[10]。两组间性别构成、入组年龄、体质量指数间比较差异有统计学意义。
1.2 方法
1.2.1 腹壁反射和巴宾斯基征检查:由两位神经科住院医师分别单独对患者进行腹壁反射和巴宾斯基征检查,查体医师均不知晓患者任何相关病史和临床资料。当出现有争议的体征时,由第3位高年资神经科医师对体征进行判断。腹壁反射和巴宾斯基征检查参照Yngve[11]和Isaza Jaramillo等[12]方法。腹壁反射结果判定:(1)正常:所有区域引出腹壁反射,对称且明显;(2)减弱:腹壁反射不对称或对称但不明显;(3)消失:所有区域均不能引出腹壁反射。巴宾斯基征结果判定:(1)阳性:拇趾背屈,其余各趾呈扇形展开;(2)可疑:拇趾有反应,但背屈不明显;(3)阴性:拇趾无反应或跖屈。上述体征重复检查两次。
1.2.2 MRI检查:采用GE1.5-3.0T MRI扫描(General Electric, Milwaukee, WI, USA)。所有患者行常规头颅、颈髓、胸髓MRI扫描,采集T1、T2、Flair等序列。观察患者病灶分布、大小等特征,并对大脑无明显病灶的NMOSD和典型视神经脊髓型MS(opticospinal multiple sclerosis,OSMS)患者的脊髓MRI病灶横截面进行评分,选取横截面病灶范围最大的一个层面,其病灶范围>1/2为3分,病灶范围>1/4且≤1/2为2分,病灶范围≤1/4为1分,探讨腹壁反射与病灶评分的关系。
1.3 统计学处理 采用SPSS13.0统计软件进行分析,计量资料以均数±标准差表示,两均数间比较采用独立样本t检验,计数资料采用Pearson卡方检验或Fisher确切概率法。计算腹壁反射和巴宾斯基征预测NMOSD或MS的敏感度、特异度以及阳性预测值和阴性预测值。计算受试者工作特征曲线(ROC)下面积(AUC),其值越大,诊断的准确性越高。AUC<0.5不符合真实情况;AUC=0.5时,表明诊断方法完全不起作用,无诊断价值;AUC>0.5时,AUC越接近于1,表明诊断效果越好,其中AUC在0.5~0.7时有较低准确性,0.7~0.9时有一定准确性,>0.9有较高准确性。以P<0.05为差异有统计学意义。
2 结果
2.1 MRI检查病灶分布 MS更常见累及大脑半球、中脑、脑桥等部位,而NMOSD更常累及颈髓、胸髓部位(表1)。
2.2 各组腹壁反射及巴宾斯基征检查 MS组和NMOSD组间比较,MS腹壁反射正常的概率较高,而NMOSD组腹壁反射消失的概率较高(均P<0.01),腹壁反射减弱的概率在两组间比较差异无统计学意义(P>0.05),OSMS组腹壁反射减弱的概率高于NMOSD组(P<0.05)。MS患者巴宾斯基征阴性概率大于NMOSD组(P<0.01)。结果见表2。
2.3 腹壁反射、巴宾斯基征在鉴别NMOSD与MS中的准确性 根据上述“2.2”结果,定义腹壁反射正常为诊断MS的标准,腹壁反射减弱为诊断OSMS的标准,腹壁反射消失为诊断NMOSD的标准。腹壁反射正常预测MS的特异度为90.91%,腹壁反射减弱预测OSMS的特异度为87.67%。腹壁反射消失预测NMOSD的特异度为76.67%。腹壁反射正常/消失预测MS/NMOSD的ROC曲线下面积>0.7,表明通过腹壁反射正常/消失预测MS/NMOSD具有一定的准确性。腹壁反射减弱预测OSMS的ROC曲线下面积<0.7,表明其诊断的准确性较低。巴宾斯基征阴性预测MS的特异度为87.27%(95%CI:74.91~94.31),但是其敏感度较差(约40%),ROC曲线下面积较小(<0.7)。具体结果见表3。
2.4 MRI特征对比 颅内有多发病灶而脊髓无明显病灶的MS患者共18例,其中腹壁反射正常13例(占72.22%),腹壁反射减弱3例(占16.67%),腹壁反射消失2例(占11.11%),提示颅内多发病灶并不是影响MS腹壁反射的主要因素。颅内无明显病灶而有脊髓病灶的NMOSD患者共37例,其中腹壁反射正常4例(占10.81%),腹壁反射减弱6例(占16.22%),腹壁反射消失27例(占72.97%),提示脊髓病灶对腹壁反射有重要影响。在颅内无明显病灶而脊髓有明显病灶且腹壁反射消失的27例NMOSD患者中,累及颈髓者14例,其中单纯累及颈髓者6例;累及胸髓者14例,其中仅累及胸髓者8例,提示颈髓病灶和胸髓病灶对腹壁反射均有重要影响。对大脑无明显病灶的NMOSD患者以及典型OSMS患者进行脊髓MRI病灶横截面分析,腹壁反射消失者中,脊髓横断面损伤较重(表4)。MRI检查结果显示,NMOSD患者脊髓损伤往往较重,并可出现局部水肿,甚至发展成横贯性脊髓炎;而OSMS患者脊髓病灶往往分散,脊髓横断面病灶范围较小,一般不伴有局部水肿,脊髓损伤程度较轻(图1)。
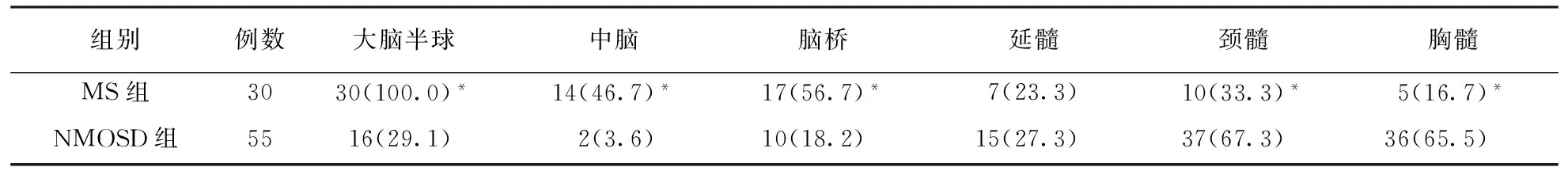
表 1 MS和NMOSD患者MRI检查病灶分布比较 〔例(%)〕
注:MS:多发性硬化,NMOSD:视神经脊髓炎疾病谱,表2~4和图1同;与NMOSD组比较,*P<0.01

表 2 各组腹壁反射及巴宾斯基征检查结果比较 〔例(%)〕
注:OSMS:视神经脊髓型多发性硬化,表3、4和图1同;P1值为NMOSD组与MS组比较;P2值为NMOSD组与OSMS组比较
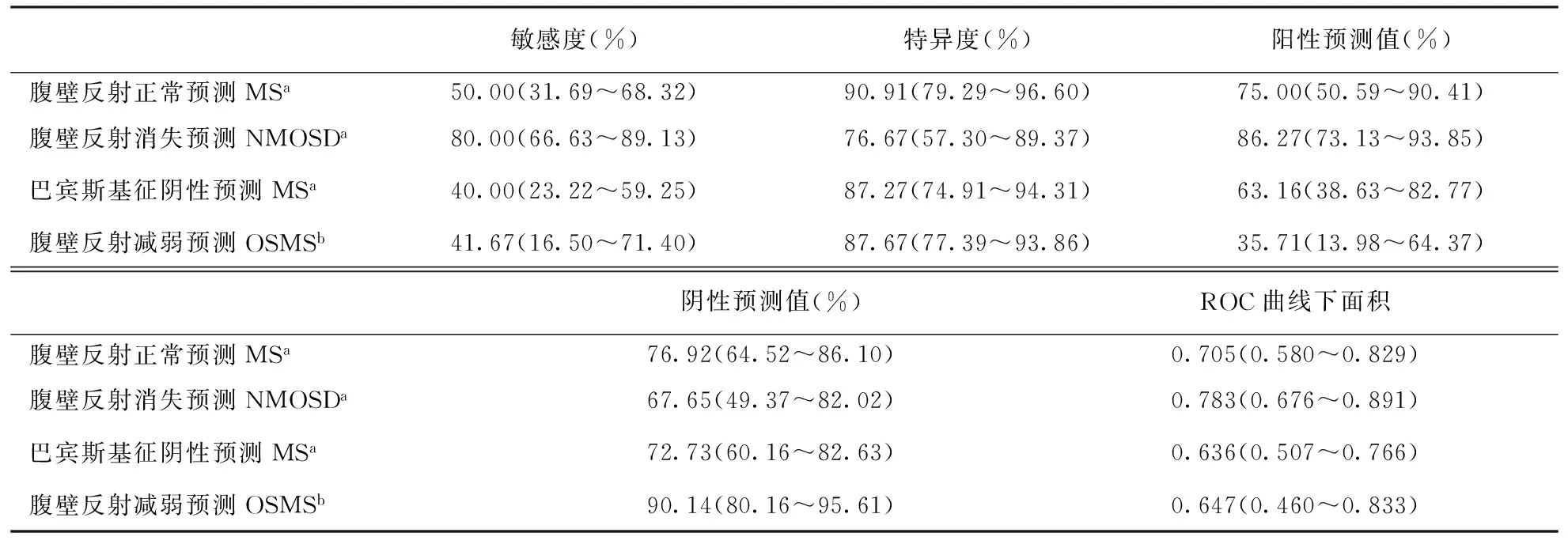
表 3 腹壁反射及巴宾斯基征预测NMOSD、MS及OSMS的结果分析
注:aMS与NMOSD进行鉴别;bOSMS与NMOSD进行鉴别;括号内为95%CI
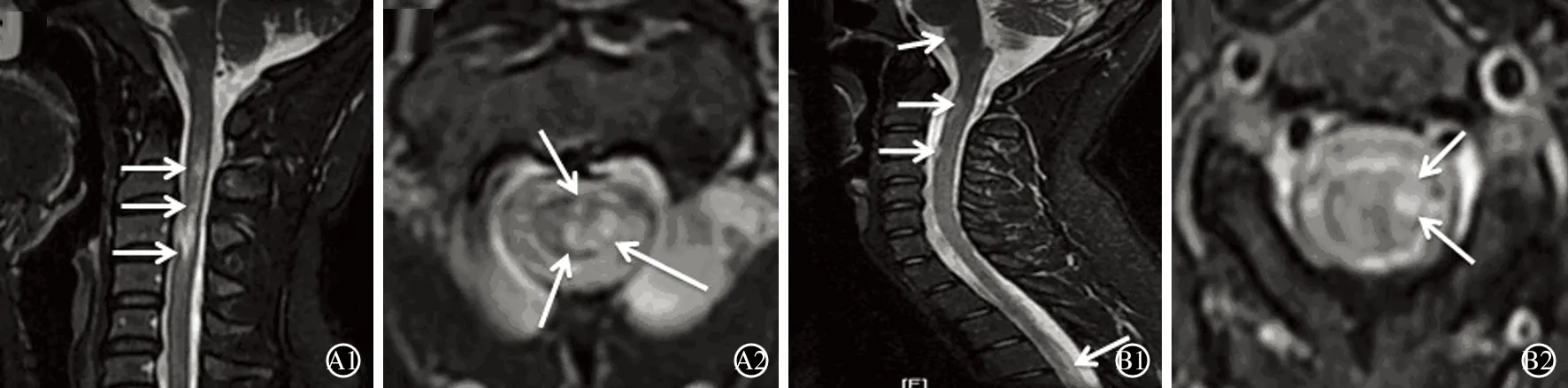
A:NMOSD患者脊髓矢状位显示长节段脱髓鞘改变,病灶长度>3个椎体(A1),脊髓横断面示病灶范围>1/2脊髓截面(A2);B:OSMS患者脊髓矢状位片示散在多发小病灶,成偏心分布(B1),脊髓横断面示病灶累及范围为1/4~1/2脊髓截面(B2)
图1 NMOSD与OSMS患者脊髓MRI检查比较
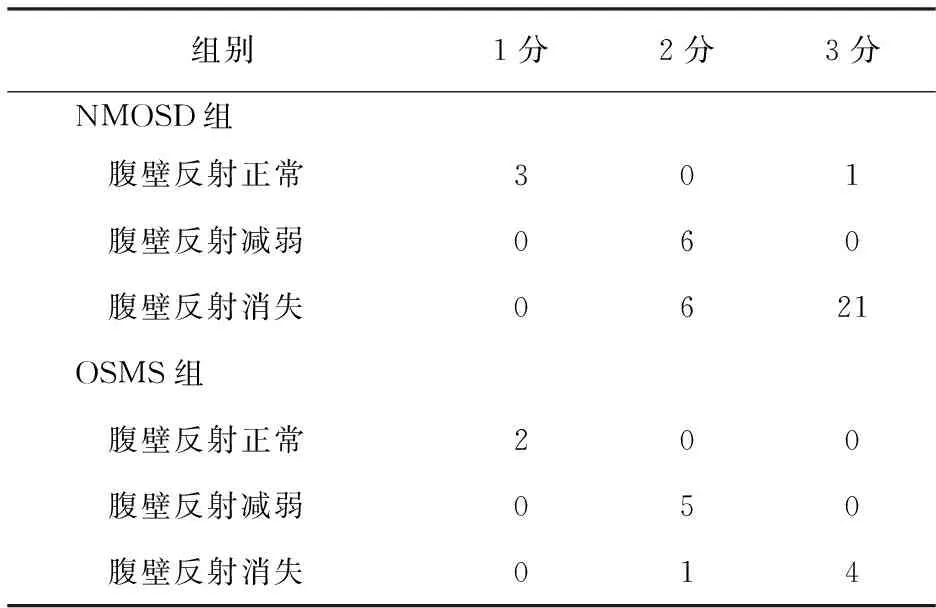
表 4 各组不同腹壁反射患者在脊髓MRI病灶横截面评分分布(例)
3 讨论
作者研究小组研究结果显示腹壁反射异常是MS常见体征之一[7]。本研究进一步探讨腹壁反射在MS与NMOSD鉴别中的意义。当首诊患者病史提示疾病病灶多部位受累且具有反复发作的特征时(即疾病在空间上、时间上多发),初步考虑为CNS脱髓鞘疾病。此时,腹壁反射有助于临床初步区分MS和NMOSD。该研究结果提示:腹壁反射消失提示NMOSD的可能,腹壁反射正常提示MS的可能;腹壁反射减弱在NMOSD与MS中发生的概率差异无统计学意义,但在OSMS患者中出现的概率明显高于NMOSD患者。
本研究结果显示,巴宾斯基征阴性用于MS鉴别诊断,其敏感度不高并且ROC曲线下面积<0.7,表明其在鉴别诊断方面准确性较差,因而不适用于单独鉴别NMOSD与MS。但是作为一种辅助检查手段,当CNS脱髓鞘疾病患者腹壁反射正常或减弱,同时巴宾斯基征阴性时,对于排除NMOSD诊断的可能性具有重要价值。
腹壁反射在NMOSD与MS患者中存在差异,究其原因可能与腹壁反射传导通路以及二者病灶的各自特点有关。相关研究结果表明,腹壁反射通路上任何一个环节受影响,均可导致腹壁反射异常[7, 13]。主要包括:(1)腹壁疾病或沿神经、神经根分布病变均能导致相应区域腹壁反射缺失;(2)运动皮层及其下行通路受损,可以导致对侧腹壁反射减弱或消失;(3)其他因素例如老年、肥胖、多产、腹部手术等也能影响腹壁反射。MS病灶主要累及双侧大脑半球,其脊髓病灶相对较轻,且常呈散在偏心分布[6],而NMOSD脊髓受累较为严重,常为纵向延伸并横向发展的脊髓炎,可伴病灶局部水肿[14]。MS和NMOSD的这种病灶特点可能导致了二者腹壁反射受影响的程度不一致。推测神经传导纤维在脊髓的集中程度较大脑密集,因此脊髓病变比大脑病变可能更容易影响腹壁反射相关传导通路, 并且其纵向走形的传导通路容易被横向发展的病灶切断。本研究对入组患者的头颅和脊髓MRI进行分析,证实了上述观点。通过MRI分析显示,除胸段脊髓受累外,颈段脊髓受累同样可以导致腹壁反射异常,而且脊髓横断面上损伤越彻底越容易影响腹壁反射。对于NMOSD患者,其脊髓损伤往往较为严重,并且可出现横贯性脊髓损伤,当病灶累及腹壁反射传导相关通路时,腹壁反射出现减弱或消失;对于OSMS患者,脊髓病灶往往呈散在偏心分布,但是其脊髓横断面损伤往往较NMOSD轻,因此这类患者腹壁反射往往不完全消失;对于脊髓不受累的MS患者,由于传导纤维在大脑较为弥散,因此腹壁反射通路很少完全受累,可能这是脊髓不受累MS患者腹壁反射往往存在(正常或减弱)的原因之一。考虑到MS本身病灶造成腹壁反射完全消失的比例较低,其他原因比如肥胖、年龄等因素对腹壁反射的影响则凸显出来。
综上所述,该研究结果显示腹壁反射消失提示NMOSD可能性大,腹壁反射正常提示MS可能性大,腹壁反射减弱为OSMS的可能性较NMOSD大。影响腹壁反射通路的情况复杂,国外Oishi等曾通过功能MRI技术研究跖反射在大脑皮质的精确定位[15],但该研究限于技术条件,仅结合腹壁反射传导通路的特点,通过简单影像学对比分析,来初步探讨可能影响腹壁反射病灶的某一个特点;此外,在脊髓MRI病灶横截面范围评分中,由于通过肉眼判断MRI病灶范围,因而人为主观因素造成的偏倚较大。因此,有关腹壁反射和巴宾斯基征检查在鉴别MS和NMOSD中的确切作用,尚需进一步研究。
[1]Noseworthy JH, Lucchinetti C, Rodriguez M, et al. Multiple sclerosis[J].N Engl J Med, 2000,343(13):938-952.
[2]Wingerchuk DM, Lennon VA, Pittock SJ, et al. Revised diagnostic criteria for neuromyelitis optica[J]. Neurology, 2006,66(10):1485-1489.
[3]Kira J. Neuromyelitis optica and opticospinal multiple sclerosis: Mechanisms and pathogenesis[J]. Pathophysiology, 2011,18(1):69-79.
[4]Eckstein C, Saidha S, Levy M. A differential diagnosis of central nervous system demyelination: beyond multiple sclerosis[J]. J Neurol, 2012,259(5):801-816.
[5]Rolak LA, Fleming JO.The differential diagnosis of multiple sclerosis[J]. Neurologist, 2007,13(2):57-72.
[6]Miller DH, Weinshenker BG, Filippi M, et al. Differential diagnosis of suspected multiple sclerosis: a consensus approach[J]. Mult Scler, 2008,14(9):1157-1174.
[7]胡学强, 张雷, 李静. 腹壁反射对多发性硬化的诊断意义[J]. 中国实用内科杂志, 2008(09):736-737,741.
[8]Gosavi TD, Lo YL. Images in clinical medicine. Superficial abdominal reflex[J]. N Engl J Med, 2014,370(18):e29.
[9]Polman CH, Reingold SC, Banwell B, et al. Diagnostic criteria for multiple sclerosis: 2010 revisions to the McDonald criteria[J]. Ann Neurol, 2011,69(2):292-302.
[10]Wingerchuk DM, Lennon VA, Lucchinetti CF, et al. The spectrum of neuromyelitis optica[J]. Lancet Neurol, 2007,6(9):805-815.
[11]Yngve D. Abdominal reflexes[J]. J Pediatr Orthop, 1997,17(1):105-108.
[12]Isaza Jaramillo SP, Uribe Uribe CS, Garcia Jimenez FA, et al. Accuracy of the Babinski sign in the identification of pyramidal tract dysfunction[J]. J Neurol Sci, 2014,343(1-2):66-68.
[13]Aminoff MJ, Greenberg DA, Simon RP. Chapter 5: Motor Deficits. Clinical Neurology[M]. 6th ed. New York: McGraw-Hill, 2005. 157-158.
[14]Trebst C, Jarius S, Berthele A, et al. Update on the diagnosis and treatment of neuromyelitis optica: recommendations of the Neuromyelitis Optica Study Group (NEMOS)[J]. J Neurol, 2014,261(1):1-16.
[15]Oishi K, Toma K, Matsuo K, et al. Cortical motor areas in plantar response: an event-related functional magnetic resonance imaging study in normal subjects[J]. Neurosci Lett, 2003,345(1):17-20.
(本文编辑:时秋宽)
Superficial abdominal reflex in multiple sclerosis and neuromyelitis optica spectrum disorders
YINJunjie,MAOZhifeng,QIUWei,WUAimin,LUZhengqi,HUXueqiang*.
*DepartmentofNeurology,TheThirdAffliatedHospitalofSun-Yat-SenUniversity,GuangzhouGuangdong510630,China
HU Xueqiang, Email: huxueqiangzssy@qq.com
Objective To investigate the clinical significance of the superficial abdominal reflex (SAR) in differentiating between multiple sclerosis (MS) and neuromyelitis optica spectrum disorders (NMOSD). Methods MS (n=30) and NMOSD (n=55) patients in the authors’ hospital were enrolled. SAR and Babinski sign were examined and evaluated.MRI data and the signs in these diseases were analyzed.Results Abdominal reflexes of MS patients were normal in 15 cases(50.0%), and disappeared in 7 cases(23.3%); Babinski sign was negative in 12 patients(40.0%). In NMOSD patients, abdominal reflexes were normal in 5 patients(9.1%), and disappeared in 44 patients (80.0%); Babinski sign was negative in 7 cases(12.7%), the differences between the two groups were statistically significant(P<0.01, respectively).Abdominal reflexes of optico spinal multiple sclerosis(OSMS) patients were weakened in 5 patients (41.7%), while NMOSD patients accounted for 6(10.9%), the difference between the two groups was statistically significant(P<0.05). The specificity of normal SAR to predict MS was 90.91%(95%CI:79.29-96.60). The specificity of weak SAR to predict OSMS was 87.67%(95%CI:77.39-93.86). The specificity of weak SAR to predict NMOSD was 76.67%(95%CI:57.30-89.37). The specificity of negative Babinski sign to predict MS was 87.27%(95%CI:74.91-94.31). MRI analysis indicated that the NMOSD more often involved spinal cord while the MS more often involved cerebral hemisphere, midbrain and pons. The spinal cord injury was more severe in the transverse section, the more likely to appear the SAR abnormality.Conclusions SAR could help us differentiate NMOSD from MS. Absence of SAR may indicate the NMOSD, and normal SAR shows MS probably. SAR weakness may indicate OSMS rather than NMOSD. SAR combining Babinski sign could help improve the differential diagnosis.
multiple sclerosis; neuromyelitis optica spectrum disorder; superficial abdominal reflex; Babinski sign; diagnosis, differential
10.3969/j.issn.1006-2963.2015.05.003
510630 中山大学附属第三医院神经内科
胡学强,Email:huxueqiangzssy@qq.com
R744.5
A
1006-2963 (2015)05-0315-05
2015-04-28)

