北京协和医院外科住院患者细菌耐药性监测
张小江,杨启文,孙宏莉,王 瑶,王 贺,赵 颖,朱任媛,窦红涛,张 辉,徐英春
中国医学科学院 北京协和医学院 北京协和医院检验科,北京100730
北京协和医院外科住院患者细菌耐药性监测
张小江,杨启文,孙宏莉,王 瑶,王 贺,赵 颖,朱任媛,窦红涛,张 辉,徐英春
中国医学科学院 北京协和医学院 北京协和医院检验科,北京100730
目的 了解北京协和医院外科住院患者临床分离细菌分布及对抗菌药物的耐药性。方法 收集2012年1月1日至2013年12月31日北京协和医院外科住院患者临床分离的3084株非重复细菌,采用纸片扩散法或自动化仪器法进行药敏试验,按美国临床实验室标准化协会2013年版标准判读药敏结果,采用WHONET 5.6软件进行数据分析。结果3084株非重复细菌中,10种最常见的细菌依次为鲍曼不动杆菌 (14.1%)、大肠埃希菌 (12.4%)、铜绿假单胞菌(12.4%)、肺炎克雷伯菌 (11.8%)、金黄色葡萄球菌 (8.9%)、粪肠球菌 (5.4%)、凝固酶阴性葡萄球菌 (5.3%)、阴沟肠杆菌 (3.7%)、嗜麦芽窄食单胞菌 (3.6%)和屎肠球菌 (3.2%),其中革兰阴性菌占71.6%(2208株),革兰阳性菌占28.4%(876株)。耐甲氧西林金黄色葡萄球菌 (methicillin-resistant Staphylococcus aureus,MRSA)和耐甲氧西林凝固酶阴性葡萄球菌 (methicillin-resistant coagulase-negative Staphylococcus,MRCNS)的检出率分别为42.7% (117/274)和77.3%(119/154)。MRSA和MRCNS对β-内酰胺类和其他抗菌药物的耐药率明显高于甲氧西林敏感金黄色葡萄球菌(methicillin-susceptible Staphylococcus aureus,MSSA)和甲氧西林敏感凝固酶阴性葡萄球菌 (methicillin-susceptible coagulasenegative Staphylococcus,MSCNS)。MRSA中80.3%菌株对磺胺甲噁唑-甲氧苄啶敏感,MRCNS中95.0%菌株对利福平敏感。未发现对万古霉素、替考拉宁和利奈唑胺耐药的葡萄球菌。粪肠球菌对大多数抗菌药物的耐药率明显低于屎肠球菌,但后者对氯霉素的耐药率较低,仅为4.3%。分别发现1株和5株万古霉素耐药的粪肠球菌和屎肠球菌。未发现对利奈唑胺耐药的肠球菌。产超广谱β-内酰胺酶 (extended spectrum β-lactamases,ESBLs)的大肠埃希菌、克雷伯菌属细菌 (肺炎克雷伯菌和产酸克雷伯菌)和奇异变形杆菌的检出率分别为56.7%(217/383)、23.8%(97/408)和22.8%(13/57)。产ESBLs菌株的耐药率明显高于非产ESBLs菌株。肠杆菌科细菌对碳青霉烯类抗菌药物仍高度敏感,总耐药率1.6% ~3.3%。泛耐药肺炎克雷伯菌的检出率为0.8%(3/363)。铜绿假单胞菌对亚胺培南和美罗培南的耐药率分别为19.5%和15.0%,对阿米卡星的耐药率最低 (8.6%);鲍曼不动杆菌对上述两种抗菌药物的耐药率分别为74.1%和74.0%,对米诺环素和头孢哌酮-舒巴坦的耐药率最低 (28.9%和51.5%)。泛耐药鲍曼不动杆菌和铜绿假单胞菌的检出率分别为44.3% (193/436)和0.8%(3/381)。结论 定期进行耐药性监测有助于了解细菌耐药性变迁,为临床经验用药提供依据。
细菌耐药性监测;抗菌药;泛耐药菌;药敏试验
Med J PUMCH,2015,6(3):179-185
为了解北京协和医院外科住院患者的细菌耐药性和菌种分布,给临床医生合理使用抗菌药物提供参考依据,本研究对2012至2013年北京协和医院外科住院患者临床分离的3084株非重复病原菌进行监测并分析。
材料和方法
菌株来源
收集2012年1月1日至2013年12月31日从北京协和医院外科住院患者分离的3084株细菌,剔除同一患者相同部位重复分离株。
培养基和抗菌药物纸片
药敏试验采用MH琼脂培养基,抗菌药物纸片为OXOID公司产品,包括氨苄西林、高浓度庆大霉素、环丙沙星、红霉素、万古霉素、利奈唑胺、替考拉宁、氯霉素、四环素、利福平、磷霉素、左氧氟沙星、磺胺甲噁唑-甲氧苄啶、克林霉素、哌拉西林、氨苄西林-舒巴坦、哌拉西林-他唑巴坦、头孢哌酮-舒巴坦、头孢呋辛、亚胺培南、美罗培南、厄他培南、头孢他啶、头孢噻肟、氨曲南、庆大霉素、阿米卡星、米诺环素、替卡西林-克拉维酸、头孢吡肟。
菌株鉴定和药敏试验
细菌鉴定采用法国生物梅里埃产品VITEK 2-compact,药敏试验采用美国临床实验室标准化协会(Clinical and Laboratory Standards Institute,CLSI)推荐的Kirby-Bauer纸片扩散法,葡萄球菌属细菌鉴定和药敏试验采用美国BD公司凤凰100仪器。质控菌株为金黄色葡萄球菌ATCC25923、大肠埃希菌ATCC25922和铜绿假单胞菌ATCC27853。
产超广谱β-内酰胺酶检测
按CLSI推荐的纸片筛选和酶抑制剂增效确证试验检测大肠埃希菌、肺炎克雷伯、产酸克雷伯菌和奇异变形杆菌中产超广谱β-内酰胺酶 (extended spectrum β-lactamases,ESBLs)菌株。
耐万古霉素肠球菌检测
采用万古霉素纸片法测定非敏感菌株,用万古霉素和替考拉宁Etest试验条测定最低抑菌浓度 (minimal inhibitory concentration,MIC)值确认。
药敏结果判读和数据分析
按CLSI 2013年版标准判读药敏结果[1],采用WHONET 5.6版统计软件分析数据。

表1 2012—2013年北京协和医院外科病房菌种分布
结果
菌种分布
3084株非重复临床分离菌中,10种最常见的细菌依次为鲍曼不动杆菌 (14.1%)、大肠埃希菌(12.4%)、铜绿假单胞菌 (12.4%)、肺炎克雷伯菌(11.8%)、金黄色葡萄球菌 (8.9%)、粪肠球菌(5.4%)、凝固酶阴性葡萄球菌 (5.3%)、阴沟肠杆菌 (3.7%)、嗜麦芽窄食单胞菌 (3.6%)和屎肠球菌 (3.2%),其中革兰阳性菌876株,占28.4%;革兰阴性菌2208株,占71.6%。肠杆菌科细菌占革兰阴性菌的52.5%,最多见细菌依次为大肠埃希菌、肺炎克雷伯菌、阴沟肠杆菌、奇异变形杆菌和产气肠杆菌;不发酵糖细菌占革兰阴性菌的45.8%,最多见细菌依次为鲍曼不动杆菌、铜绿假单胞菌、嗜麦芽窄食单胞菌。革兰阳性球菌中最多见的细菌依次为金黄色葡萄球菌、粪肠球菌、凝固酶阴性葡萄球菌 (coagulase-negative Staphylococcus,CNS;仅包括血液、脑脊液等无菌体液)和屎肠球菌 (表1)。
不同来源标本细菌分布
43.1%菌株分离自呼吸道,19.3%菌株分离自伤口脓液,15.1%菌株分离自尿液,10.6%菌株分离自血液,7.5%菌株分离自无菌体液,4.4%菌株分离自其他标本。
呼吸道标本主要分离细菌为鲍曼不动杆菌、铜绿假单胞菌和肺炎克雷伯菌;尿液标本主要分离细菌为大肠埃希菌、粪肠球菌和铜绿假单胞菌;血液标本主要分离细菌为大肠埃希菌、CNS和肺炎克雷伯菌;无菌体液标本主要分离细菌为CNS、大肠埃希菌和粪肠球菌;伤口脓液标本主要分离细菌为大肠埃希菌、铜绿假单胞菌和金黄色葡萄球菌。
外科ICU病房主要分离细菌是鲍曼不动杆菌、铜绿假单胞菌和肺炎克雷伯菌;泌尿外科病房主要分离细菌是大肠埃希菌、粪肠球菌和铜绿假单胞菌;基本外科病房主要分离细菌是大肠埃希菌、粪肠球菌和铜绿假单胞菌;胸外科病房主要分离细菌是肺炎克雷伯菌、铜绿假单胞菌和链球菌属细菌;骨科病房主要分离细菌是金黄色葡萄球菌、大肠埃希菌和CNS。
葡萄球菌耐药率
金黄色葡萄球菌中耐甲氧西林金黄色葡萄球菌(methicillin-resistant Staphylococcus aureus,MRSA)的检出率为42.7%(117/274),耐甲氧西林凝固酶阴性葡萄球菌 (methicillin-resistant coagulase-negative Staphylococcus,MRCNS)的检出率为77.3% (119/154)。MRSA和MRCNS对β-内酰胺类、大环内酯类、氨基糖苷类和喹诺酮类等抗菌药物的耐药率均显著高于甲氧西林敏感金黄色葡萄球菌 (methicillin-susceptible Staphylococcus aureus,MSSA)和甲氧西林敏感凝固酶阴性葡萄球菌 (methicillin-susceptible coagulase-negative Staphylococcus,MSCNS)。MRSA对上述抗菌药物的耐药率均高于MRCNS,但MRCNS对磺胺甲噁唑-甲氧苄啶的耐药率显著高于 MRSA(63.3%比19.7%)。MRSA中80.3%菌株仍对磺胺甲噁唑-甲氧苄啶敏感,MRCNS中95.0%菌株对利福平敏感。金黄色葡萄球菌和CNS中均未发现对万古霉素、替考拉宁和利奈唑胺耐药菌株 (表2)。
粪肠球菌和屎肠球菌耐药率
312株肠球菌属中粪肠球菌和屎肠球菌分别占53.2%(166株)和31.7%(99株)。166株粪肠球菌中发现1株万古霉素耐药株,耐药率为0.6%;未发现替考拉宁耐药株。99株屎肠球菌中发现5株万古霉素耐药株,耐药率为5.1%;发现3株替考拉宁耐药株,耐药率为3.0%。两种细菌对高浓度庆大霉素的耐药率分别为25.0%和52.7%。粪肠球菌对多数抗菌药物的耐药率均显著低于屎肠球菌,但对氯霉素和四环素的耐药率高于屎肠球菌 (分别为23.4%比4.3%和76.9%比54.6%)。粪肠球菌对氨苄西林敏感率较高,为88.5%;尿标本分离的粪肠球菌对磷霉素的敏感率更高,为97.6%。两种细菌均未发现利奈唑胺耐药株 (表3)。
肠杆菌科细菌耐药率
产ESBLs大肠埃希菌、克雷伯菌属 (肺炎克雷伯菌和产酸克雷伯菌)和奇异变形杆菌的检出率分别为56.7%(217/383)、23.8%(97/408)和22.8% (13/57)。泛耐药肺炎克雷伯菌的检出率为0.8% (3/363),其他肠杆菌科细菌中未检出泛耐药株。产ESBLs大肠埃希菌和克雷伯菌属对青霉素类、头孢菌素类、喹诺酮类和氨基糖苷类 (除外碳青霉烯类)等抗菌药物的耐药率均显著高于非产ESBLs菌株;且对哌拉西林、头孢呋辛和头孢噻肟耐药率均>94.7%。对哌拉西林-他唑巴坦、阿米卡星、头孢哌酮-舒巴坦和碳青霉烯类的耐药率均较低 (表4)。尿液标本分离的大肠埃希菌对磷霉素的敏感率为93.7%。阴沟肠杆菌、奇异变形杆菌、黏质沙雷菌和产气肠杆菌对哌拉西林-他唑巴坦、头孢哌酮-舒巴坦、头孢吡肟和阿米卡星的耐药率较低 (<13.3%)。肠杆菌科细菌对碳青霉烯类抗菌药物总耐药率为1.6%~3.3%(表4、5)。
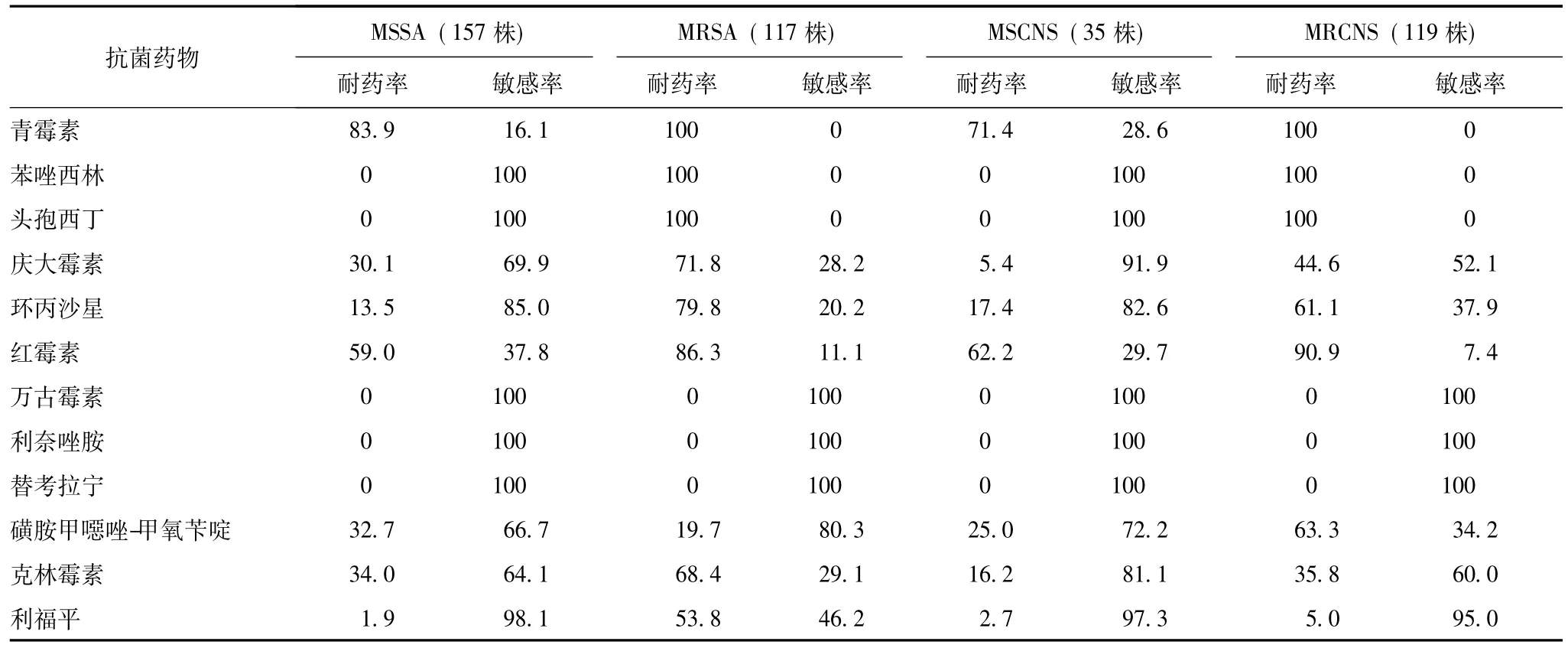
表2 2012—2013年北京协和医院外科病房分离的葡萄球菌属对抗菌药物的耐药率和敏感率 (%)
非发酵糖菌耐药率
鲍曼不动杆菌泛耐药株和铜绿假单胞菌泛耐药株检出率分别为44.3%(193/436)和0.8% (3/381)。鲍曼不动杆菌对米诺环素和头孢哌酮-舒巴坦的耐药率较低 (28.9%和51.5%),对其他抗菌药物的耐药率均在60.0%以上;铜绿假单胞菌对阿米卡星的耐药率最低 (8.6%)。嗜麦芽窄食单胞菌对所测试抗菌药物的敏感率均在90.0%以上 (表6)。
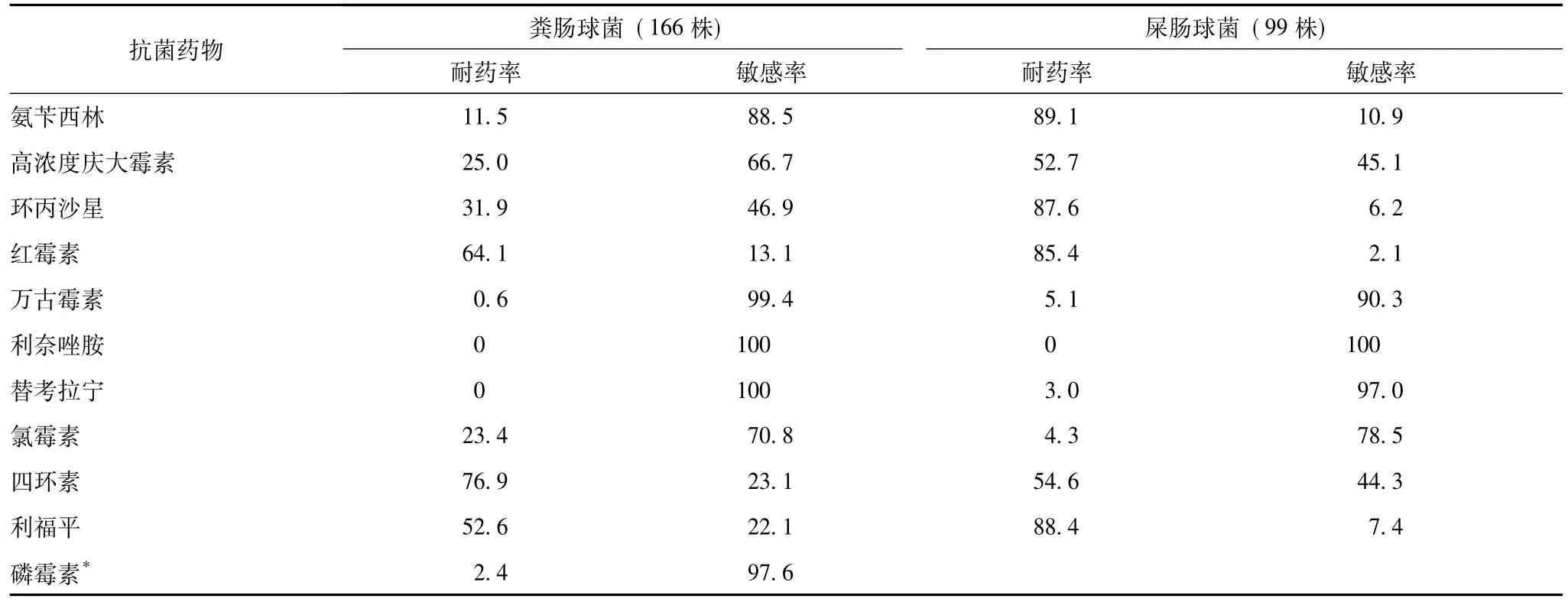
表3 2012—2013年北京协和医院外科病房分离的粪肠球菌和屎肠球菌对抗菌药物的耐药率和敏感率 (%)
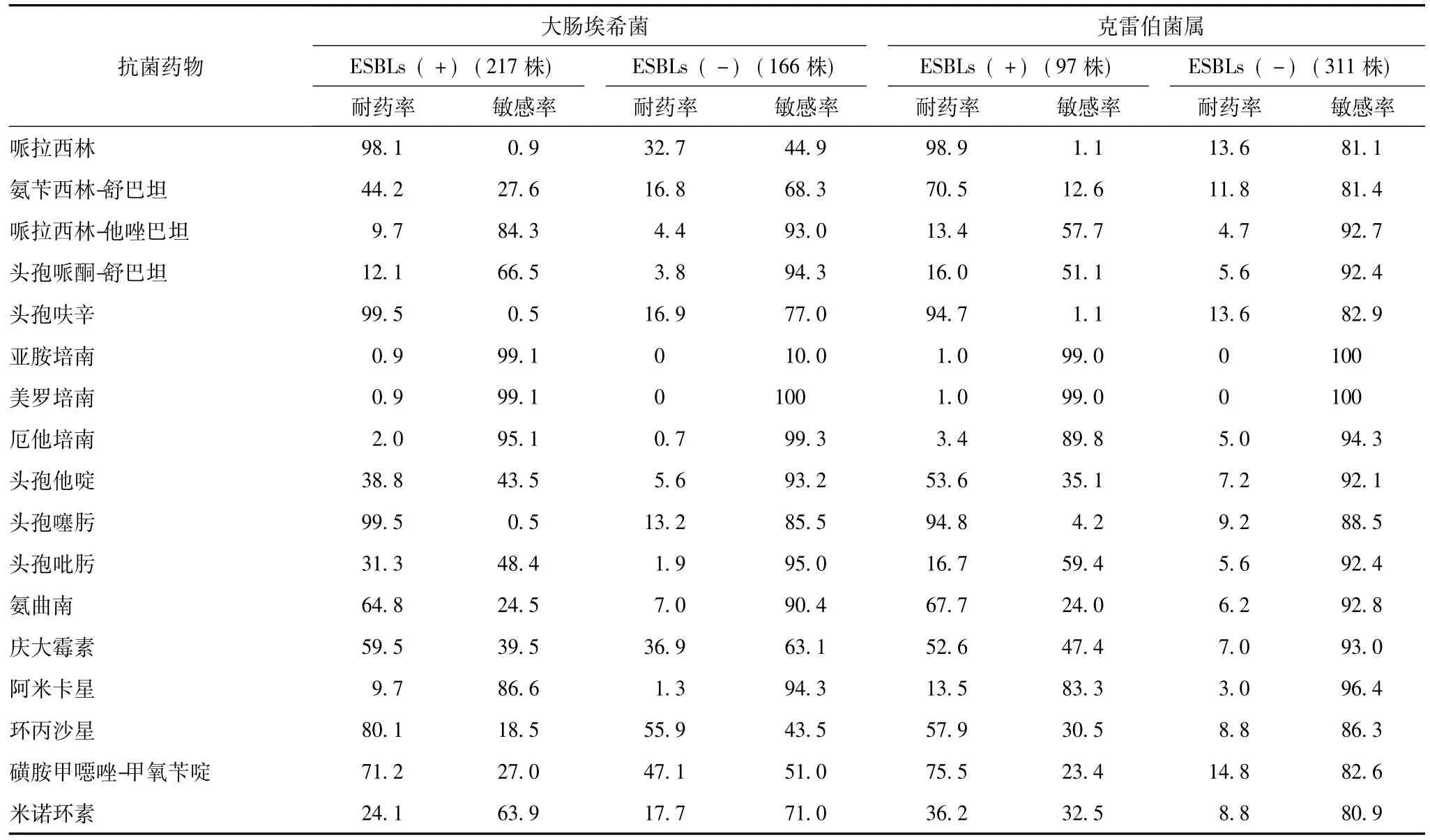
表4 2012—2013年北京协和医院外科病房分离的大肠埃希菌和克雷伯菌属对抗菌药物的耐药率和敏感率 (%)
讨论
本监测结果显示,2012—2013年从北京协和医院外科住院患者分离的3084株非重复细菌中,排在前10位的细菌分别是鲍曼不动杆菌、大肠埃希菌、铜绿假单胞菌、肺炎克雷伯菌、金黄色葡萄球菌、粪肠球菌、凝固酶阴性葡萄球菌、阴沟肠杆菌、嗜麦芽窄食单胞菌和屎肠球菌。分离菌株数排在前5位的病房分别是外科ICU病房、基本外科病房、泌尿外科病房、骨科病房和胸外科病房。
本监测结果显示,MRSA和MRCNS检出率分别为42.7%和77.3%;未发现万古霉素中介金黄色葡萄球菌(vancomycin-intermediate Staphylococcus aureus,VISA)和耐万古霉素金黄色葡萄球菌 (vancomycin-resistant Staphylococcus aureus,VRSA),但有报道异质性万古霉素中介和耐药金黄色葡萄球菌 (hVISA和 hVRSA)的出现[2-3],应引起临床医生对合理使用万古霉素的高度重视。屎肠球菌对氨苄西林的耐药率 (89.1%)显著高于粪肠球菌 (11.5%),粪肠球菌和屎肠球菌中有万古霉素耐药株 (0.6%和5.1%),屎肠球菌中有替考拉宁耐药株 (3.0%),未发现粪肠球菌和屎肠球菌对利奈唑胺耐药株,但2012年CHINET耐药监测中发现了少数对利奈唑胺耐药的粪肠球菌[4]。
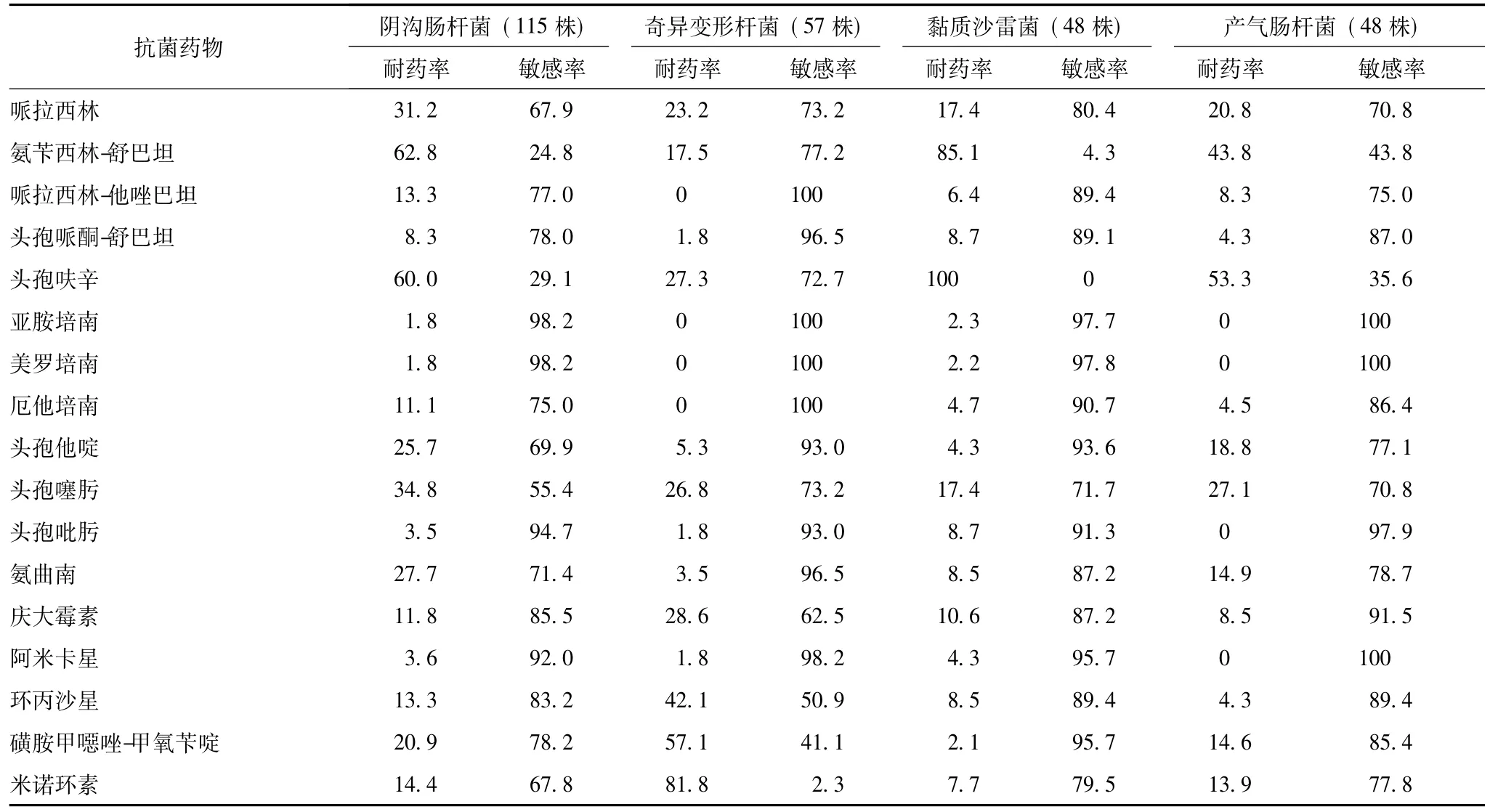
表5 2012—2013年北京协和医院外科病房分离的肠杆菌科细菌对抗菌药物的耐药率和敏感率 (%)
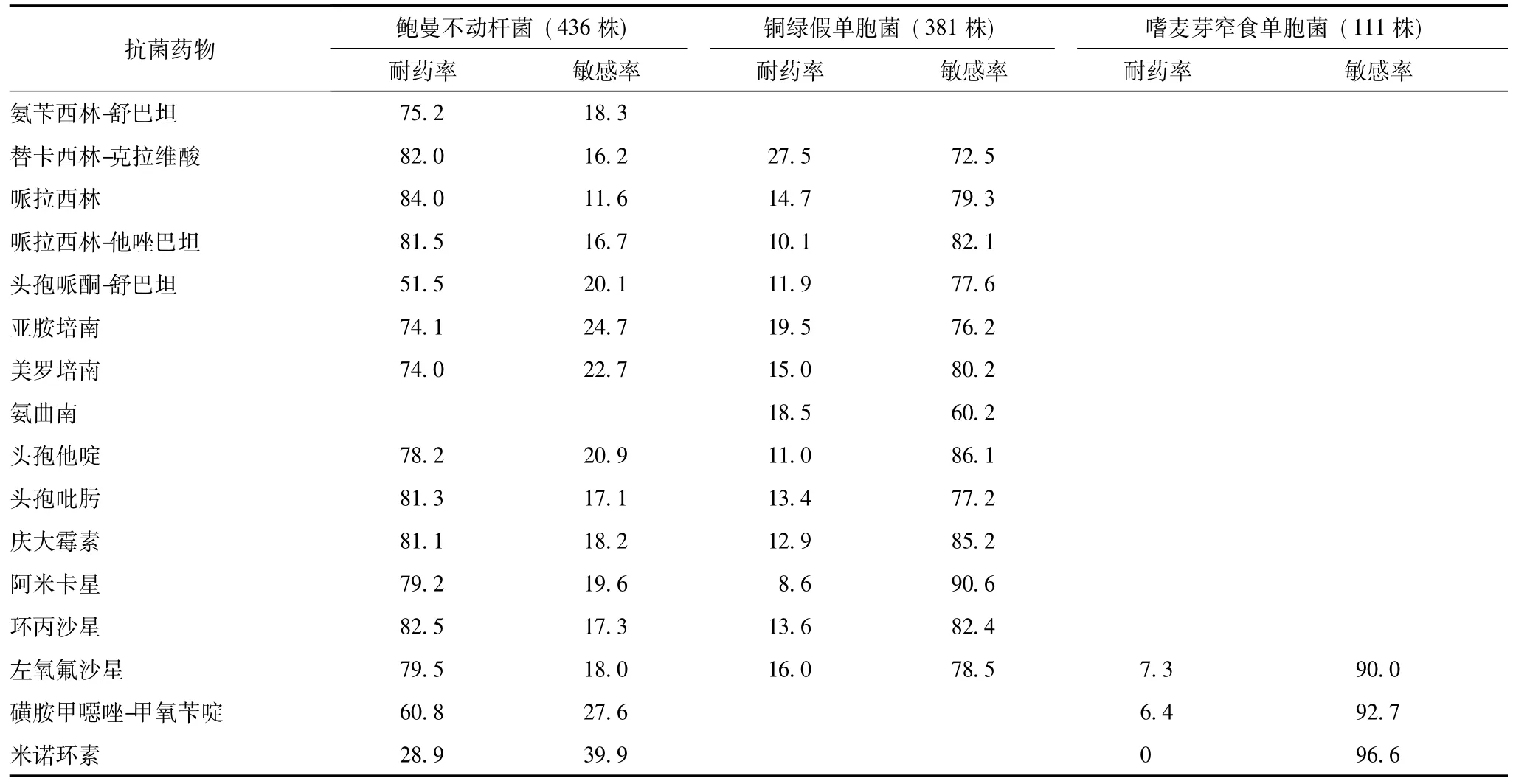
表6 2012—2013年北京协和医院外科病房分离的非发酵糖菌对抗菌药物的耐药率和敏感率 (%)
本监测结果显示,产ESBLs大肠埃希菌、克雷伯菌属 (肺炎克雷伯菌和产酸克雷伯菌)和奇异变形杆菌的检出率分别为56.7%、23.8%和22.8%。质粒介导的ESBLs常见基因型是TEM、SHV和CTX型,我国以CTX-M型最多见,从而导致对头孢噻肟水解能力强,对头孢他啶水解能力较弱。本研究结果也证明,产ESBLs大肠埃希菌、克雷伯菌属 (肺炎克雷伯菌和产酸克雷伯菌)对头孢他啶的耐药率较低 (38.8%和53.6%),而对头孢噻肟的耐药率很高 (99.5%和94.8%)。近年来耐碳青霉烯类抗菌药物的肠杆菌科细菌出现并逐年增加,虽然本次监测结果显示本院的检出率很低 (1.6%~3.3%),主要出现在ICU病房,但应引起高度重视。该类细菌常带有多种耐药基因,主要包括碳青霉烯酶的产生、AmpC β-内酰胺酶的产生,外膜孔蛋白低表达或缺失等。本监测结果显示,肺炎克雷伯菌泛耐药株检出率为0.8%(3/363),也出现在ICU病房;未发现大肠埃希菌泛耐药株。
鲍曼不动杆菌已成为院内感染的主要致病菌之一,本次监测结果显示,鲍曼不动杆菌居全部分离细菌的首位。它可引起医院获得性肺炎、菌血症、腹腔感染、尿道感染、脑膜炎和心内膜炎等。鲍曼不动杆菌是条件致病菌,广泛分布于医院环境中,易在住院患者皮肤、结膜、口腔、呼吸道、胃肠道及泌尿生殖道等部位定植[5]。本研究结果显示,鲍曼不动杆菌泛耐药株的检出率为44.3%(193/436),主要从ICU病房分离。手卫生、环境清洁、患者隔离仍是感染控制的基础。鲍曼不动杆菌对米诺环素和头孢哌酮-舒巴坦的耐药率为28.9%和51.5%,虽然新的抗生素如替加环素等已显示有一定的体外抗鲍曼不动杆菌活性作用,但其临床疗效仍有待继续观察。对广泛耐药鲍曼不动杆菌 (extensively-drug resistant Acinetobacter baumannii,XDRAB)感染的治疗常采用两药联合甚至三药联合方案,如用舒巴坦 (或含舒巴坦的复合制剂)为基础联合米诺环素、多黏菌素E、氨基糖苷类、碳青霉烯类等,用多黏菌素E为基础联合含舒巴坦的复合制剂 (或舒巴坦)、碳青霉烯类,用替加环素为基础联合含舒巴坦的复合制剂 (或舒巴坦)、碳青霉烯类、多黏菌素E、喹诺酮类、氨基糖苷类。三药联合方案用含舒巴坦的复合制剂 (或舒巴坦)+多西环素+碳青霉烯类、亚胺培南+利福平+多黏菌素或妥布霉素等[6]。鲍曼不动杆菌对亚胺培南和美罗培南的耐药率较高 (74.1%和74.0%),其对抗菌药物的耐药机制主要有:产生一些金属β-内酰胺酶 (IMP、VIM)、肺炎克雷伯菌碳青霉烯酶 (Klebsiella pneumoniae carbapenemase,KPC)等,外膜孔蛋白通透性下降及外排泵的过度表达。铜绿假单胞菌也是重要的导致医院感染的条件致病菌,其耐药机制主要与外膜通透性降低、外排泵表达、生物膜形成及产生灭活酶等有关,常对β-内酰胺类、碳青霉烯类、头孢菌素类、氨基糖苷类和喹诺酮类药物多重耐药。本监测结果显示,铜绿假单胞菌泛耐药株的检出率为0.8% (3/381),全部来自ICU病房。据报道,高产AmpCs酶和 (或) ESBLs,合并膜孔蛋白OprD缺失或主动外排泵的激活,是泛耐药铜绿假单胞菌对β-内酰胺类抗菌药物耐药的主要机制[7]。铜绿假单胞菌对阿米卡星的耐药率最低 (8.6%),对亚胺培南和美罗培南的耐药率分别为19.5%和15.0%。铜绿假单胞菌对所测试抗菌药物的敏感率均显著高于鲍曼不动杆菌。嗜麦芽窄食单胞菌对所测试抗菌药物均高度敏感 (>90.0%)。
[1]Clinical and Laboratory Standards Institute.Performance standards for antimicrobial susceptibility testing.M100-S23[S].Wayne,PA:CLSI,2013.
[2]Wootton M,Howe RA,Walsh TR,et al.In vitro activity of 21 antimicrobials against vancomycin-resistant Staphylococcus aureus(VRSA)and heteroVRSA(hVRSA)[J].J Antimicrob Chemother,2002,50:760-761.
[3]Hanaki H,Cui L,Ikeda-Dantsuji Y,et al.Antibiotic susceptibility survey of blood-borne MRSA isolates in Japan from 2008 through 2011[J].J Infect Chemother,2014,20:527-534.
[4]胡付品,朱德妹,汪复,等.2012年中国CHINET细菌耐药性监测 [J].中国感染与化疗杂志,2013,13: 321-330.
[5]Munoz-Price LS,Weinstein RA.Acinetobacter infection[J].N Engl J Med,2008,358:1271-1281.
[6]陈佰义,何礼贤,胡必杰,等.中国鲍曼不动杆菌感染诊治与防控专家共识 [J].中国医药科学杂志,2012,2: 3-8.
[7]杨菁菁,艾效曼,胡云建,等.泛耐药铜绿假单胞菌对β内酰胺类抗生素的耐药机制研究[J].中国感染与化疗杂志,2013,13:14-18.
Surveillance of Antimicrobial Resistance among Clinical Isolates from Surgery Wards in Peking Union Medical College Hospital
ZHANG Xiao-jiang,YANG Qi-wen,SUN Hong-li,WANG Yao,WANG He,ZHAO Ying,ZHU Ren-yuan,DOU Hong-tao,ZHANG Hui,XU Ying-chun
Department of Clinical Laboratory,Peking Union Medical College Hospital,Chinese Academy of Medical Sciences&Peking Union Medical College,Beijing 100730,China
ObjectiveTo investigate the distribution and antimicrobial resistance of clinical isolates fromsurgery wards in Peking Union Medical College Hospital(PUMCH).MethodsA total of 3084 non-duplicate clinical isolates were collected from PUMCH surgery wards during the period from January 1,2012 to December 31,2013.Disc diffusion test(Kirby-Bauer method)and automated systems were employed to detect the antimicrobial resistance of these isolates.The data were analyzed by WHONET 5.6 software according to Clinical and Laboratory Standards Institute 2013 breakpoints.ResultsOf the 3084 clinical isolates,the 10 most common bacteria isolated were:A.baumannii(14.1%),E.coli(12.4%),P.aeruginosa(12.4%),K.pneumonia(11.8%),S.aureus (8.9%),E.faecalis(5.4%),coagulase-negative staphylococcus(5.3%),E.cloacae(3.7%),S.maltophilia (3.6%)and E.faecium(3.2%),in which gram-negative bacteria accounted for 71.6%(2208 isolates)and gram-positive accounted for 28.4%(876 isolates).In S.aureus and coagulase-negative staphylococcus,methicillin-resistant strains(MRSA and MRCNS)accounted for 42.7%(117/274)and 77.3%(119/154),respectively.The resistance rates of methicillin-resistance strains to β-lactams and other antimicrobial agents were much higher than those of methicillin-susceptive strains including methicillin-susceptible Staphylococcus aureus(MSSA)and methicillin-susceptible coagulase-negative Staphylococcus(MSCNS).In addition,80.3%of MRSA strains were still susceptible to trimethoprim-sulfamethoxazole,while 95.0%of MRCNS strains were susceptible to rifampin.No staphylococcal strains were found resistant to vancomycin,teicoplanin,or linezolid.The drug resistance rates of E.faecalis strains to most antimicrobials tested were much lower than those of E.faecium,except for the resistance rate to chloramphenicol,which was only 4.3%in E.faecium.One strain of E.faecalis and 5 strains of E.faecium were found resistant to vancomycin.No linezolid-resistant strains were found in enterococcal isolates.Extended spectrum β-lactamases(ESBLs)-producing strains accounted for 56.7%(217/383),23.8%(97/408),and 22.8%(13/57)in E.coli,Klebsiella species(K.pneumoniae and K.oxytoca),and P.mirabilis,respectively.The drug resistance rates of ESBLs-producing strains were higher than the corresponding non-ESBLs-producing strains.Enterobacteriaceae strains were still highly susceptible to carbapenems,the overall resistance rates being 1.6% -3.3%.A few pan-resistant strains of K.pneumoniae(0.8%,3/363)were identified.The resistance rates of P.aeruginosa to imipenem and meropenem were 19.5%and 15.0%,respectively,while the resistance rate to amikacin was the lowest(8.6%).The resistance rates of A.baumannii to imipenem and meropenem were 74.1%and 74.0%,respectively,compared with the lowest resistance rates to cefoperazone-sulbactam(51.5%) and minocycline(28.9%).The prevalence of pan-resistant strains in A.baumannii and P.aeruginosa were 44.3% (193/436)and 0.8%(3/381),respectively.ConclusionRegular surveillance of bacterial resistance could provide practical guidance of rational selection of antimicrobial agents for clinicians.
bacterial resistance surveillances;antimicrobial agents;pan-resistant bacterial;antimicrobial susceptibility testing
XU Ying-chun Tel:010-69159766,E-mail:xycpumch@139.com
R446.5
A
1674-9081(2015)03-0179-07
10.3969/j.issn.1674-9081.2015.03.004
2014-05-08)
徐英春 电话:010-69159766,E-mail:xycpumch@139.com

