超空腹状态下调整胰岛素泵基础率快速控制难治性脆性糖尿病血糖的临床疗效
李全忠,尚 敬,王 琼,周 焰,于 路,鲁 平,文世林
(河南省人民医院,郑州450003)
研究表明,血糖波动引发的氧化应激,可损伤血管内皮,是导致糖尿病慢性并发症的高度危险因素[1]。脆性糖尿病以血糖的大幅波动为临床特征,胰岛β细胞的功能严重衰竭。临床上有部分难治脆性糖尿病患者以常规方法调整胰岛素剂量,即使用胰岛素泵也难以使血糖达到良好控制。为此,我们采用超空腹状态下调整胰岛素泵基础率,进食后根据餐后血糖调整餐前胰岛素量,可使这类患者的血糖快速地达到平稳控制,效果良好。现报告如下。
1 资料与方法
1.1 临床资料 2011年8月~2013年5月在本院住院的脆性糖尿病患者12例,男5例、女7例,年龄17~58(32.6±16.2)岁,病程 3~18年(5.2±8.7)年,其中1型糖尿病10例、2型糖尿病2例,均符合1999年WHO制定的糖尿病诊断标准。患者应用胰岛素泵(17.2±9.1)个月,规范饮食和运动,连续血糖监测日内最大血糖波动幅度>15 mmol/L,72 h内至少有一次低血糖。BMI(20.4±2.3)kg/m2,HbA1c(7.9 ±3.6)%,血糖极不稳定,频发低血糖,胰岛功能极差。
1.2 方法
1.2.1 检测方法 采用 MiniMed 508胰岛素泵(美国美敦力公司)调整胰岛素剂量,动态血糖监测仪(美国美敦力公司)连续监测治疗前72 h和治疗后72 h血糖,动态血糖监测系统(CGMS)血糖测定范围为2.2~22.2 mmol/L,目标血糖范围规定为4.0~10.0 mmol/L,平均血糖波动幅度(MAGE)的计算参考周健等[2]人的方法。血糖测定采用稳步血糖测定仪(美国强生公司),HbA1c采用HPLC方法(拜耳公司)。
1.2.2 胰岛素调整方法 患者入院后,经规范饮食,每天至少测9个时点的血糖(三餐前及三餐后2 h,睡前、午夜及凌晨),有低血糖时加测。根据血糖按常规方法调整胰岛素泵基础率和餐前量至少5 d。对血糖大幅度波动,频繁发生低血糖者,72 h连续血糖监测结束后开始禁食,至少24 h,每天进水量不少于2 L,尽量减少体力活动。取患者现用胰岛素泵的最低基础率,每2 h测1次血糖,使血糖维持在4.4~6.7 mmol/L,不超过7.8 mmol/L。若血糖8.0~11.0mmol/L,立即泵入 1 U 胰岛素;若血糖11.1~15.0 mmol/L,泵入 2 U;若血糖 >15 mmol/L,泵入3 U,追加胰岛素后1 h测血糖,2 h后规律检测。若血糖仍高,按上述方法追加胰岛素,测血糖方法同上。连续2次需追加胰岛素,则胰岛素泵基础率加0.1 U/h。若血糖 <4.0 mmol/L,进食 10~20 g碳水化合物。1 h后测血糖,2 h后规律检测。若连续两次测血糖<4.0 mmol/L,减少胰岛素基础率0.1 U/h。血糖稳定且不需调整基础率24 h后,定时定量进食。全天基础量的80%作为餐前量,平均分配至三餐。测血糖同上,胰岛素调整同上,最后确定基础量和餐前量。血糖平稳达标(4~10 mmol/L)且不需调整胰岛素量后,每天至少测9个时点的血糖(三餐前及三餐后2 h,睡前、午夜及凌晨)连续2 d,有低血糖时加测。然后进行连续血糖监测,对比各项指标。
1.2.3 统计学方法 采用 SSAS13.0统计软件,检测数据用±s表示,治疗前后检测指标比较采用配对t检验。P≤0.05为差异有统计学意义。
2 结果
2.1 一般情况 所有病例在禁食状态下经3~5次基础率的调整,48 h内血糖稳定在4.6~5.9 mmol/L,72 h内开始进食。6例病史较短(<5年)的1型糖尿病经过3 d餐前胰岛素量的调整,进食后无需再调整基础率,血糖平稳达标。6例病史较长者(>6年,包括2例2型糖尿病)进餐后血糖波动较大,调整胰岛素的时间延长,最长8 d后血糖才平稳达标。4例发现有胃轻瘫(包括2例2型糖尿病),其中2例进食后需要改动基础率。治疗前1周内共发生可测低血糖192次(血糖<4.0 mmol/L),最低血糖1.2 mmol/L,平均每人2.3次/d;治疗前4 d出现低血糖反应74次,平均每人1.54次/d。治疗后3 d发现可测低血糖118次,平均每人3.3次/d;血糖平稳且不需调整胰岛素量后,在1周内共发生可测低血糖5次,无低血糖反应。治疗前后低血糖发生率差异有统计学意义(P<0.01)。
2.2 治疗前后CGMS监测日内和日间血糖波动参数变化 治疗前后CGMS监测24 h平均血糖(MBG)、血糖标准差(SDBG)、最大血糖波动幅度(LAGE)、MAGE、血糖 <4.0 mmol/L 所占时间的百分比(PT1)、血糖4.0~10.0 mmol/L 所占时间的百分比(PT2)、血糖>10.0 mmol/L所占时间的百分比(PT3)、日间血糖平均绝对差(MODD)比较见表1。
2.3 治疗前后全天9个时点血糖谱变化 见表2。
表1 治疗前后CGMS监测日内和日间血糖波动参数比较(n=12,±s)
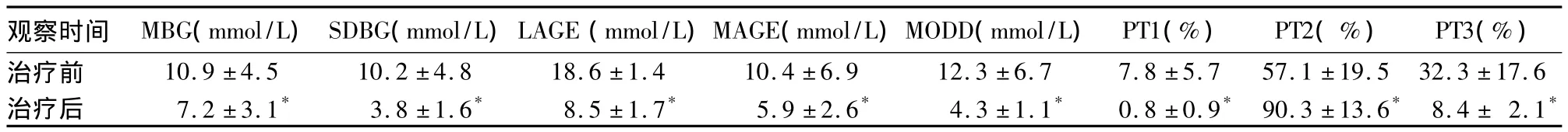
表1 治疗前后CGMS监测日内和日间血糖波动参数比较(n=12,±s)
注:与治疗前比较,*P <0.01
观察时间 MBG(mmol/L)SDBG(mmol/L)LAGE(mmol/L)MAGE(mmol/L)MODD(mmol/L)PT1(%) PT2(%) PT3(%)治疗前 10.9 ±4.5 10.2 ±4.8 18.6 ±1.4 10.4 ±6.9 12.3 ±6.7 7.8 ±5.7 57.1 ±19.5 32.3 ±17.6治疗后 7.2 ±3.1* 3.8 ±1.6* 8.5 ±1.7* 5.9 ±2.6* 4.3 ±1.1* 0.8 ±0.9* 90.3 ±13.6* 8.4 ± 2.1*
表2 治疗前后全天9个时点血糖谱比较(n=12,mmol/L,±s)
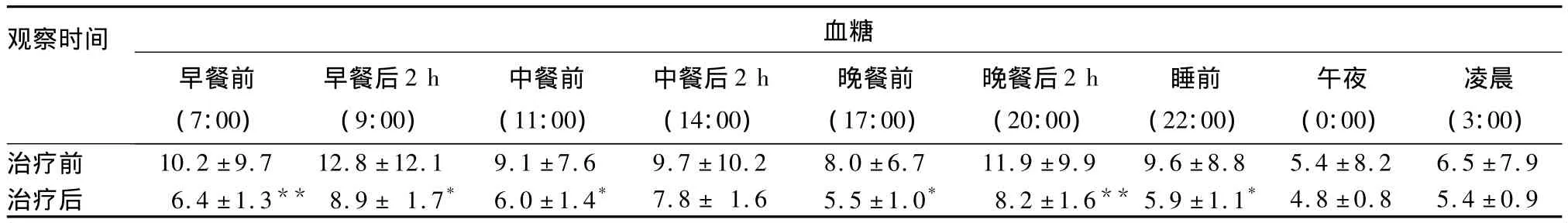
表2 治疗前后全天9个时点血糖谱比较(n=12,mmol/L,±s)
注:与治疗前比较,*P <0.05,** P <0.01
观察时间血糖早餐前(7:00)早餐后2 h(9:00)中餐前(11:00)中餐后2 h(14:00)晚餐前(17:00)晚餐后2 h(20:00)睡前(22:00)午夜(0:00)凌晨(3:00)治疗前 10.2 ±9.7 12.8 ±12.1 9.1 ±7.6 9.7 ±10.2 8.0 ±6.711.9 ±9.9 9.6 ±8.8 5.4 ±8.2 6.5 ±7.9治疗后 6.4 ±1.3** 8.9 ± 1.7* 6.0 ±1.4* 7.8 ± 1.6 5.5 ±1.0* 8.2 ±1.6** 5.9 ±1.1*4.8 ±0.8 5.4 ±0.9
2.4 治疗前后胰岛素用量 治疗前全天胰岛素用量为(48.6 ±5.7)U,24 h 胰岛素泵基础率为(24.4±4.7)U,早、中、晚三餐前胰岛素用量分别为(10.6±4.9)、(5.9 ±3.2)、(8.2 ±4.8)U。治疗后以上相应胰岛素用量分别为(44.2 ±3.9)、(22.7 ±3.6)、(8.6 ±2.1)、(6.5 ±2.4)、(7.7 ±3.3)U。治疗前后全天胰岛素用量比较差异有统计学意义(P<0.05)。
3 讨论
糖尿病控制和并发症试验(DCCT)和英国前瞻性糖尿病研究证实,严格控制血糖可以延缓或减轻糖尿病微血管并发症发生的风险[3,4],也可降低大血管并发症发生的风险[5,6]。但近期公布的控制糖尿病心血管危险行动研究结果证实,与标准治疗相比(HbA1c>7.5%),强化治疗(HbA1c<6.5%)心血管死亡和全因死亡均明显增加,强化治疗组的低血糖事件明显高于标准治疗组,强化治疗组心血管事件与低血糖高度相关[7,8],提示降糖治疗要适度、安全,避免低血糖发生。DCCT的后续研究结果显示,强化治疗组糖尿病视网膜病变的发病率低于常规治疗组,进一步分析显示,此与强化治疗组采用胰岛素每日多次皮下注射或胰岛素泵治疗,因而血糖波动幅度较小和频率较低有关[9]。一些研究证据表明,血糖波动引发的氧化应激,损伤血管内皮,是导致糖尿病慢性并发症的高度危险因素,甚至超过了单纯的持续高血糖[1]。
脆性糖尿病以血糖的大幅波动为临床特征,胰岛β细胞的功能严重衰竭,而又对胰岛素极度敏感。此类患者大多数为1型糖尿病,也有部分病程长、胰岛功能严重衰竭的2型糖尿病,目前国际上尚无统一的诊断标准。文献报道,采用胰岛素泵联合CGMS可快速平稳地控制1型糖尿病患者的血糖[10]。但临床上仍有一些难治的脆性糖尿患者以常规方法调整胰岛素剂量,胰岛素泵联合CGMS也难以使血糖达到良好控制。我们选取的全部病例均用胰岛素泵治疗1年以上,血糖极不稳定,频发低血糖,辗转数家医院血糖均不能良好控制。常规治疗方法在正常进食的情况下调整胰岛素量,由于血糖受胰岛素和饮食的双重影响,难以把握患者在不同时间段对胰岛素的不同需求。对于血糖的波动,很难确定是饮食的影响还是胰岛素的使用不当。禁食后,由于没有饮食的影响,用胰岛素泵根据血糖很容易确定胰岛素的基础量,48 h内血糖稳定在4.6~5.9 mmol/L。进食后再根据患者的血糖确定胰岛素的餐前量,基本不需要调整基础率,达到了快速平稳地控制血糖的目的。
本文患者采用禁食状态下调整胰岛素泵基础率,血糖平稳后进食,再根据餐后血糖调整餐前大剂量的两步法,患者的日内血糖波动参数和日间血糖波动参数均较前大有好转,几无低血糖发生,血糖平稳达标时间平均8.4 d。所有患者的基础率和餐前大剂量均有改变,有8例患者胰岛素泵基础率治疗后较治疗前减少,但4例治疗后较治疗前基础率增加,致使全部患者在治疗前后基础率无明显差别。同样,有5例患者治疗后较治疗前餐前大剂量增加,7例餐前大剂量减少,使全部的餐前大剂量无明显变化。但全天胰岛素用量较前明显减少,可能与之前胰岛素分配不适当,患者频发低血糖导致的过量进食以及预防性进食有关。本研究中也发现12例患者中4例有潜在的胃轻瘫,这也是患者血糖难以控制的原因。
[1]Ceriello A,Esposito K,Piconi L,et al.Oscillating glucose is more deleterious to endothelial function and oxidative stress than mean glucose in normal and type 2 diabetic patients[J].Diabetes,2008,57(5):1349-1354.
[2]周健,贾伟平,喻明,等.动态血糖参数正常参考值的建立及临床应用[J].中华内科杂志,2007,46(3):189-192.
[3]The Diabetes Control and Complications Trial Research Group.The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus[J].N Engl J Med,1993,329(14):977-986.
[4]UK Prospective Diabetes Study(UKPDS)Group.Intensive bloodglucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes(UKPDS 33)[J].Lancet,1998,352(9131):837-853.
[5]Nathan DM,Cleary PA,Backlund JY,et al.Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes[J].N Engl J Med,2005,353(25):2643-2653.
[6]Holman RR,Paul SK,Bethel MA,et al.10-year follow-up of intensive glucose control in type 2 diabetes[J].N Engl J Med,2008,359(15):1577-1589.
[7] Action to Control Cardiovascular Risk in Diabetes Study Group,Gerstein HC,Miller ME,et al.Effects of intensive glucose lowering in type 2 diabetes[J].N Engl J Med,2008,358(24):2545-2559.
[8]ADVANCE Collaborative Group,Patel A,MacMahon S,et al.Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes[J].N Engl J Med,2008,358(24):2560-2572.
[9]Hirsch IB,Brownlee M.Should minimal blood glucose variability become the gold standard of glycemic control[J].J Diabetes Complications,2005,19(3):178-181.
[10]Bergenstal RM,Tamborlane WV,Ahmann A,et al.STAR 3 Study Group.Effectiveness of sensor-augmented insulin-pump therapy in type 1 diabetes[J].N Engl J Med,2010,363(4):311-320.

