不同检测方法在宫颈病变诊断中的价值
孙咏梅,金海红,王慧芳
(河北省秦皇岛市第一医院妇科门诊,秦皇岛 066000)
高危型人乳头瘤病毒的持续感染,是引起宫颈上皮内瘤变和宫颈癌的原因。宫颈癌发生的过程是一个由宫颈上皮内瘤变(cervical intraepithelial noeplasia,CIN)到癌的渐进性病理过程,一系列的宫颈上皮内瘤变可持续存在大约10年[1],故早期发现及早期诊治可明显降低宫颈癌的发病率,改善妇女生活质量。宫颈液基细胞学检查(TCT)是目前进行宫颈癌筛查的主要方法,已在国内很多较发达地区广泛应用,HPV基因型检测基于成本较高,目前尚不能推广使用,本研究通过机会性筛查对妇科门诊的妇女进行HPV及液基细胞学检查联合筛查以探讨其筛查价值,以寻求最佳筛查方案。
1 资料与方法
1.1 研究对象
对2012-04~2013-04在我院妇科门诊就诊的女性共有7 850例进行了宫颈TCT检查,同时对TCT异常(判读为ASC及以上级别)679例进行HPV基因型检测和阴道镜定位活检(对于不满意阴道镜及TCT为HSIL的患者同时行宫颈管搔刮),患者年龄为26-65岁,平均为(36.8±3.4)岁,所有患者均除外生殖道严重感染,宫颈物理治疗和盆腔放化疗史。
1.2 研究方法
宫颈液基细胞学检查是使用专用采样刷在患者宫颈管鳞柱交界部位取材,采用膜式液基细胞学制片,由专业的细胞学医师阅片报告。宫颈液基细胞学诊断标准采用2001年修订的TBS诊断标准,报告结果分为:未见上皮内病变细胞和恶性细胞(NILM),不典型鳞状细胞(ASC),低度鳞状上皮内病变(LSIL),高度鳞状上皮内病变(HSIL),鳞状细胞癌(SCC)。TCT异常者(判读为ASC及以上级别)行HPV基因型检测,通过凯普医用核酸分子快速杂交仪为平台,利用导流杂交原理,在已经固定好核酸探针的低密度基因芯片膜上可一次快速检测。中国人群HPV感染的95%的21种HPV亚型的基因分型,分别为:高危型 16、18、31、33、35、39、45、51、52、53、56、58、59、66、68 和低危型 6、11、42、43、44、81;本文中针对的是高危型别的HPV的感染。阴道镜检查由专门的阴道镜医生进行操作,对于可疑部位行宫颈活组织检查,必要时行宫颈管搔刮,以组织病理学诊断作为最后诊断。组织病理学诊断低级别病变包括:CINⅠ级;高级别病变包括CINⅡ级和CINⅢ级。
1.3 统计学分析
所有资料用Excel建立数据库,采用SPSS11.5统计软件进行数据分析和处理,资料统计用t检验和χ2检验。
2 结果
2.1 TCT与宫颈组织病理学结果的比较
TCT判读ASC的患者共373例,其中宫颈组织病理学为:慢性宫颈炎患者为63.00%,CINⅠ级为23.86%,CINⅡ-Ⅲ级为 12.87%,宫颈癌为0.27%(见表1)。在TCT判读为LSIL和HSIL中与宫颈病理学诊断的符合率分别为 49.09%(CINⅠ)和79.41%(CINⅡ-Ⅲ),两者比较差异有统计学意义(P<0.05)。
2.2 HPV基因型检测与宫颈组织病理学结果比较
从表2可以看出,在高危型HPV阳性的患者中宫颈病理学诊断为宫颈上皮内瘤变Ⅰ级(CINⅠ级)的患者占85.23%,宫颈上皮内瘤变Ⅱ-Ⅲ级(CINⅡ-Ⅲ级)占98.18%,宫颈癌占92.86%。

表1 TCT与宫颈组织病理学结果比较 例(%)Table 1 Coincidence rate of TCT and pathology for cervical diseases cases(%)

表2 HPV与宫颈病理结果比较 例(%)Table 2 Coincidence rate of HPV-DNA typing and pathology for cervical diseases cases(%)
2.3 阴道镜检查与宫颈组织病理学结果的比较
从表3可以看出,阴道镜检查为正常阴道镜且宫颈组织病理学结果为慢性炎症的占86.32%,阴道镜诊断与宫颈组织病理学诊断为LSIL、HSIL及宫颈癌的符合率分别为 54.78% ,91.57% ,96.43% ,三者比较差异有统计学意义(P<0.05)。
2.4 不同宫颈TCT结果与HPV的比较
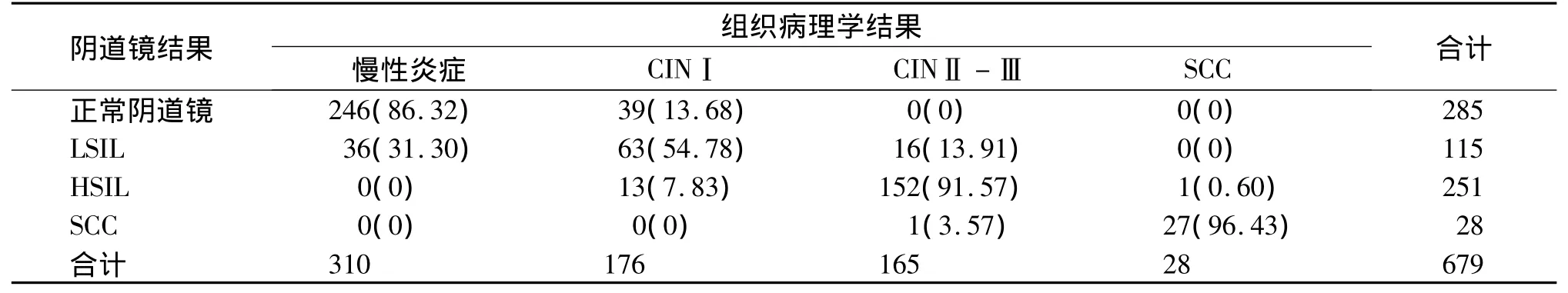
表3 阴道镜与宫颈组织病理学结果比较 例(%)Table 3 Coincidence rate of colposcope and pathology for cervical diseases cases(%)
TCT为ASC的373例患者中HPV感染率为44.50% ,LSIL为81.21% ,HSIL及SCC为93.62%(见表4)。随着细胞学诊断级别升高,HPV感染率呈上升趋势,经统计学检验差异有统计学意义(P<0.01,见表4)。
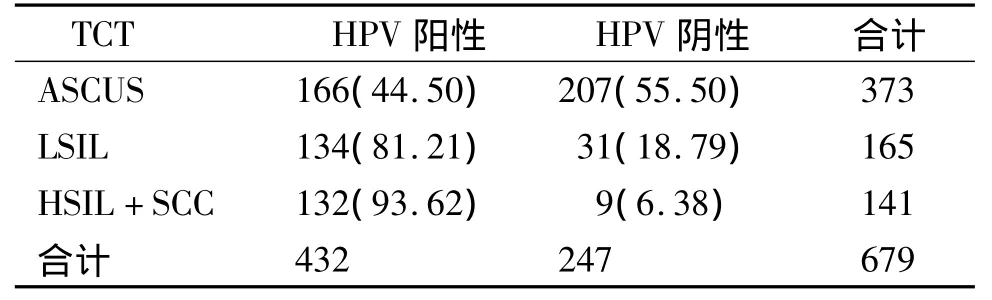
表4 宫颈TCT不同结果与HPV(高危型)的比较例(%)Table 4 Coincidence rate of TCT and HPV detection for cervical diseases cases(%)
3 讨论
宫颈病变是属于感染性疾病,是可以预防,也是可以治愈的疾病,目前病因已经清楚,持续的高危型别的人乳头瘤病毒感染是CIN及宫颈癌的发病原因,只有进行有效的筛查和诊断才可以更好地降低宫颈癌的发病率。目前宫颈规范性诊断流程为三阶梯诊断程序,细胞学和HPV检测是筛查,阴道镜是助诊,组织学是确诊。通过规范的宫颈癌的筛查,使宫颈癌的发病率和死亡率已经明显下降。
宫颈细胞学检查是以宫颈脱落细胞形态为基础,以宫颈组织病理学为指导的实验室检查,未明确意义的不典型鳞状细胞(ASCUS)组织学诊断的分类具有多样性,一部分为宫颈病变,包括宫颈低度上皮内瘤变和高度上皮内瘤变;另一部分可能与临床医生取材、实验室判读及阴道及宫颈炎症有关;宫颈低度上皮内瘤变(LSIL)为自限性的HPV感染,病变大多数可自行消退。TCT判读为宫颈高度上皮内瘤变(HSIL)与最终的病理诊断符合程度极高。1999年TCT首次在我国应用,潘秦镜等[2]报道,TCT能检出100%的 SCC、97%的 HSIL、61.4%的 LSIL,显示了高度的敏感性,假阴性率仅为2.3%,大大低于传统巴氏法的15%。在本研究中,宫颈TCT检出宫颈病变的级别越高,其与病理学诊断的符合率越高,在TCT为LSIL和HSIL中诊断的符合率分别为:49.09%(CINⅠ)和79.41%(CINⅡ-Ⅲ)。
目前公认持续性高危型人乳头瘤病毒感染是宫颈癌及其癌前病变发病的必要条件。2010年《NCCN宫颈癌筛查临床实践指南》中强调,对于HPV检测应针对高危型,对于低危型进行检测无意义,但其作为宫颈疾病初次筛查手段,敏感度高而特异度低。在一项研究中[3],比较HPV-DNA检测的敏感度是90%,明显高于细胞学检查,但是特异度稍低。但也有学者认为在宫颈癌的筛查中HPV优于细胞学涂片,检测HR-HPV是直接针对病因的检查,能够帮助医师对妇女进行不同危险类别的分层。通过本次研究可以看出,宫颈病变中至少有85%以上为HPV阳性,同时发现细胞学诊断级别越高,HPV感染率也就越高,与王晓黎等报道一致[4]。宫颈病变筛查结果与病检结果符合程度越高,说明其筛查方法越有效,目前临床上对于高危人群,很少采用单一筛查方法,多为细胞学与HPV检测联合筛查,对于至少有一项阳性者再行阴道镜及宫颈活检明确诊断[5]。故宫颈TCT与HPV联合筛查可以降低宫颈病变的漏诊率。但同时也不能忽视在宫颈癌的疾病中,HPV阴性仍占7.17%,可能与宫颈癌患者病变表面坏死或与HPV病毒表面的衣壳蛋白闭合有关;另外对于部分细胞学异常但是HPV阴性的患者,可能由于HPV感染造成细胞结构和形态异常,机体抵抗力增强后,HPV感染开始消退,其结构形态也逐渐恢复正常。大部分妇女会在病毒清除后3-4个月时间内细胞学转为正常,这种情况检查时就会出现上述结果,对于那些不能清除的患者,则病变则可能会进展。本研究中高危型HPV阳性的患者中宫颈病理学诊断为宫颈上皮内瘤变Ⅰ级(CINⅠ级)的患者占85.23%,宫颈上皮内瘤变Ⅱ-Ⅲ级(CINⅡ-Ⅲ级)占98.18%,宫颈癌占92.86%,可见高级别的病变中仍有HPV阴性的可能。与高娜等[6]报道高危型HPV DNA的阳性率随着宫颈病变程度的加重呈递增趋势不太一致。
阴道镜检查是对宫颈细胞学结果异常的患者观察其宫颈转化区的醋白上皮、血管、碘染色情况等,并在可疑的地方取宫颈活检并行组织病理学检查。阴道镜对于诊断宫颈病变有很高的阳性预测值,具有及早发现宫颈病变,临床应用价值高的的特点;但对阴道镜图像的解释带有一定的主观性,主要表现为敏感性太高,而特异性偏低,可影响诊断和活检部位的选择[7],故阴道镜检查的准确程度与阴道镜的医师的判断有很大关系。在发达国家,阴道镜检查往往不会常规进行,故发达国家首选的宫颈筛查方法为TCT及HPV。山西省襄垣县1 997例35-45岁妇女同时采用不同方法针对宫颈癌及癌前病变的筛查方法进行现场筛查,阴道镜的敏感度与特异度分别为 81.4%和 76.5%[8];在本研究中,阴道镜诊断低度上皮内病变与宫颈组织病理学诊断为CINⅠ级的符合率为:54.78%,高度上皮内病变及以上的符合率为95.14%,故阴道镜检查对于宫颈HSIL以上病变诊断的符合率比LSIL偏高。
宫颈癌是可以预防的疾病,早期干预是预防宫颈癌的关键环节,只有进行有效、合理、规范的筛查方法才能减少宫颈癌疾病的发生,提高妇女的生活质量。
[1]Bello BD,Spinillo A,Alberizzi P,etal.Cervical infections by mutiplehuman papillomavirus(HPV)genotypes:prevalence and impaction the risk of precancerous epithelial lesions[J].J Med Virol,2009,81(4):703-712.
[2]潘秦镜,李凌,乔友林,等.液基细胞学筛查宫颈癌的研究[J].中华肿瘤杂志,2001,23(4):309-312.
[3]Koliopoulos G,Arbyn M,Martin-Hirsch P,etal.Diagnostic accuracy of human papillomavirustestingin primary cervical screening:a systematic review and meta-analysis of non-randomized studies[J].Gynecol Oncol,2007,104(1):232-246.
[4]王晓黎,崔红梅,刘青,等.HR-HPV检测、宫颈液基细胞学检查对宫颈病变筛查的评价[J].实用妇产科杂志,2010,26(8):588-591.
[5]张龙华,陈京芳.宫颈病变高危因素分析及筛查方法[J].医学综述,2012,18(12):1886-1890.
[6]高娜,郑军,石红,等.高危型人乳头瘤病毒检测在宫颈病变筛查及诊断中的意义[J].中国医师进修杂志,2012,36(21):7-10.
[7]龙腾飞,代荫梅.宫颈病变筛查策略分析[J].医学综述,2011,17(14):2154-2158.
[8]乔友林,章文华,李凌,等.子宫颈癌筛查方法的横断面比较研究[J].中国医学科学院学报,2002,24(1):50-53.

