延续性护理干预对糖尿病患者居家胰岛素治疗安全性的影响
梁艳妮 陆 秀 苏刘福 杨静波
梁艳妮:女,大专,主管护师
糖尿病是一组由于胰岛素分泌缺陷及(或)其生物学作用障碍引起的以高血糖为特征的代谢性疾病[1],其患病率正随着人民生活水平提高和老龄化程度的加剧而迅速增加。据调查显示,我国20 岁以上糖尿病患病率已达9.7%[2]。糖尿病患者需要进行严格的血糖控制,胰岛素治疗是实现良好血糖控制的重要手段之一。我国接受并自我注射胰岛素的糖尿病患者也越来越多,患者单纯依靠住院期间的治疗和护理,是很难达到长期控制血糖及提高生活质量的目的,因此很多糖尿病患者都接受院外治疗,注射胰岛素的患者也根据医师的医嘱自行在家注射。但是,患者及家属并不是医务专业人员,对胰岛素治疗的相关专业知识了解都存在不同程度的不足,因此,患者能否做到胰岛素的安全注射关系到患者治疗的安全及血糖的稳定。为了提高糖尿病患者居家胰岛素治疗的安全性,我院对出院后的糖尿病患者实施了延续性护理干预,取得了较好的效果。现报道如下。
1 临床资料
选取2011年5月~2012年5月我院内分泌科出院的2型糖尿病患者78例为研究对象,男42例,女36例。年龄35~74 岁,年龄(54.30 ±5.20)岁。文化程度均初中及以上文化。纳入标准:(1)符合2 型糖尿病的诊断及使用胰岛素治疗指征。(2)住院时开始注射胰岛素,出院时继续应用。(3)患者意识清楚,具有良好的语言沟通能力,可以配合调查工作,无合并有严重心、脑、肾等疾病,能自行完成胰岛素注射。将患者随机等分为观察组和对照组,两组患者在性别、年龄、病情、文化程度等方面比较无统计学差异(P >0.05),具有可比性。
2 方 法
2.1 对照组 在住院期间按医嘱给予患者相关的药物治疗及常规的糖尿病专科健康教育指导,出院前接受胰岛素注射技术的学习培训,出院时给予活动、休息、饮食、服药、监测、复查等方面常规出院指导。建立患者护理档案,内容包括患者的一般情况(姓名、性别、年龄、文化程度、诊断、地址、联系电话),应用胰岛素的剂型、剂量及注射工具,病情及血糖控制情况、糖化血红蛋白值、随访时间和科室及延续护理人员的电话等。
2.2 观察组 在对照组基础上出院后给予延续性护理干预3 个月,具体如下:
2.2.1 胰岛素知识 胰岛素以作用时间的长短和起效的快慢可分为速效(超短效)、短效、中效和长效胰岛素;从氨基酸序列的不同可分为动物胰岛素、人胰岛素和胰岛素类似物;还有预混胰岛素(短效制剂和中效制剂进行不同比例的混合),指导患者及家属掌握所用胰岛素的名称、剂型及其特点[3]。如果使用中效或长效或预混胰岛素,注射前一定要摇匀,才能达到其胰岛素的效果。
2.2.2 注射时间 嘱患者及家属根据胰岛素的作用快慢,按医嘱严格执行注射时间。短效胰岛素(如诺和灵R、优泌林R、甘舒霖R 等)和预混胰岛素(如诺和灵30 R、50 R,优泌林70/30 等)应在餐前30 min 注射。超短效胰岛素(如诺和锐、优泌乐等)起效快、达峰早,可在餐时或餐后注射,此类胰岛素对于饮食不佳的患者,可等进食后根据进食量再决定注射胰岛素的量,避免胰岛素量过大,引起低血糖。虽然注射与进餐之间有时间要求,而实践中也允许有数分钟的差异,但进餐则只宜提前,不宜推后,以防发生低血糖。而中效胰岛素在睡前(21∶00~22∶00)注射,注射后不需进食。
2.2.3 注射部位的选择与轮换 胰岛素采用皮下注射法,常选上臂三角肌下缘、大腿中外侧、腹部(避开腹部正中线及脐周5 cm 内)等。对于不同种类的胰岛素,建议选择不同部位注射,短效与超短效类宜选腹部或上臂,中长效宜选大腿中外侧,但注射后需要运动,不宜注射于四肢,避免运动加速胰岛素的吸收。在注射时,患者应该遵循3 个原则:轮替、相对固定和回避原则,轮替原则是两个相邻注射点相隔一横指(2 cm),1 个月内不要在同一部位注射;相对固定原则:如早、中、晚注射固定于上臂、腹部或大腿,采用今天注射左侧,明天注射右侧的方试进行轮换。采用轮替、相对固定原则进行注射,可避免因为反复连续在同一部位注射导致局部脂肪组织增生或萎缩,而影响胰岛素的吸收,达不到治疗效果。回避原则就是皮肤出现皮疹、硬结或感染时应回避,应在5 cm 以外部位注射,以免影响药物的吸收。
2.2.4 皮肤消毒 以注射点为中心,用酒精棉球或棉签向外呈圆形擦拭,两圈之间不可有空隙,如捏皮注射,应消毒手指。但要注意一定要让酒精自然干后方可注射,防止注射时针尖将酒精带入皮下组织引起疼痛。注意无菌操作,操作前要洗手,打开的无菌棉签和消毒液在有效期内使用,以免造成污染,达不到消毒的目的,细菌从注射点侵入,造成局部感染[4]。不能使用含有碘的消毒剂,胰岛素中的氨基酸遇到碘会发生变形,影响胰岛素的剂量和效果。
2.2.5 进针角度 成人使用的注射针头长度5~6 mm,可呈直角刺入,如针头长度长于8 mm 或在四肢及皮下组织较少时,可捏皮后呈45°角进针,以免胰岛素注射到肌肉加快吸收,缩短胰岛素的半衰期引起低血糖的发生。推药后在原位停留10 s 以上方可拔针,以防药液外渗。
2.2.6 针头一次性使用 针头使用后,针尖就会受损,出现毛刺、倒钩等,重复使用会增加局部组织损伤,增加注射时的疼痛,导致皮下出血、感染、硬结,甚至针头折断;针头使用后针头内有胰岛素的结晶,导致针头堵塞[5];并且如果重用针头,针头留在胰岛素笔上,胰岛素直接与外界相通,造成空气或污染物进入到胰岛素内,导致胰岛素受污染。因此应指导患者为减少注射时的疼痛,避免皮肤感染、硬结及胰岛素受到污染,针头只能是一次性使用[6]。
2.2.7 胰岛素的存放 嘱患者正在使用中的胰岛素,不用放入冰箱内保存,在室温(<28 ℃)下能保存28 d(不超过保质期);而未开封的胰岛素必须放在冰箱冷藏室(4~8 ℃)内保存,建议放在冰箱门处,因此处温度相对稳定,忌放入冰冻室。避免过冷、过热、震荡或太阳直射,避免胰岛素蛋白变性,影响效果。如果刚从冰箱内取出的胰岛素,必须放在室温下30 min复温后使用,以免冷刺激造成注射部位疼痛。
2.2.8 饮食与运动 嘱患者出院后仍要坚持控制饮食,根据患者年龄、性别、饮食习惯、体重、职业等帮患者制定饮食处方,并指导患者掌握食物之间的换算。让患者及家属知道饮食治疗的重要性。告知患者适当的运动可减轻体重,提高胰岛素的敏感性,患者可根据自己的病情选择适宜的运动,如散步、慢跑、骑自行车、做体操、打太极等,忌做剧烈运动,运动时随身携带保健卡及糖果、饼干等食物,以防低血糖的发生。
2.2.9 自我监测 督导指导患者正确定期监测血糖并记录,如血糖波动过大,立即告知随访护理人员,护理人员立即为患者找原因及对策。3 个月左右到医院检测糖化血红蛋白,以了解近3 个月的血糖控制情况。
2.2.10 不良反应的处理 低血糖是胰岛素治疗最严重的不良反应,是由于胰岛素注射后未能及时进餐;注射胰岛素后在等餐时间内加大运动量;进食量不够;胰岛素注射到肌肉,加快胰岛素的吸收等引起。低血糖最早出现的症状有:心悸、手抖、出冷汗、饥饿感、面色苍白、四肢冰冷、麻木、无力等,严重者可出现头痛、头晕,意识障碍,甚至昏迷[7]。所以要指导患者及家属掌握低血糖反应的判断和应对,如胰岛素注射后应按时进餐,进餐量一定要足够,注意监测血糖、不做剧烈运动,外出活动时最好有亲人陪伴,必需随身携带糖果等食物,一旦出现低血糖早期症状马上进食糖水、含糖饮料、饼干等,重者昏迷时应立即送附近医院进行抢救,以防低血糖造成的危害。如注射部位出现红肿疼痛、硬结、表皮凹陷等,指导患者用土豆切薄片外敷或热敷等[8],并强调轮换注射部位的方法与注意事项,强调针头的一次性使用,强调皮肤消毒的注意事项等。如出现注射部位感染,及时到医院处理。
2.2.11 延续护理周期 (1)每周进行1 次电话跟踪随访,了解患者病情及遵医行为,发现问题立即给予纠正、指导。每次电话随访后做好记录。(2)每月开展1 次糖尿病相关知识健康讲座,并解决电话追踪随访发现的问题。3 个月后进行糖化血红蛋白的监测,查看最近3 个月的血糖控制情况。
2.3 效果评价 两组患者出院3 个月后回医院复诊:(1)采用问答卷调查对两组患者胰岛素注射依从性进行比较。问卷内容有:是否掌握自己使用胰岛素的剂型及注射时间、注射前是否洗手、皮肤消毒是否正确、是否正确选择或轮换注射部位、注射胰岛素后是否能按时进餐、是否出现低血糖及局部皮肤病变等。(2)对两组患者的空腹血糖、餐后2 h 血糖、糖化血红蛋白进行测定及比较。
2.4 统计学处理 采用PEMS 3.1 统计学软件,计量资料比较采用两独立样本的t 或t′检验,计数资料采用两独立样本的χ2或χ2c检验。检验水准α=0.05。
3 结 果
3.1 两组患者注射依从性比较(表1)
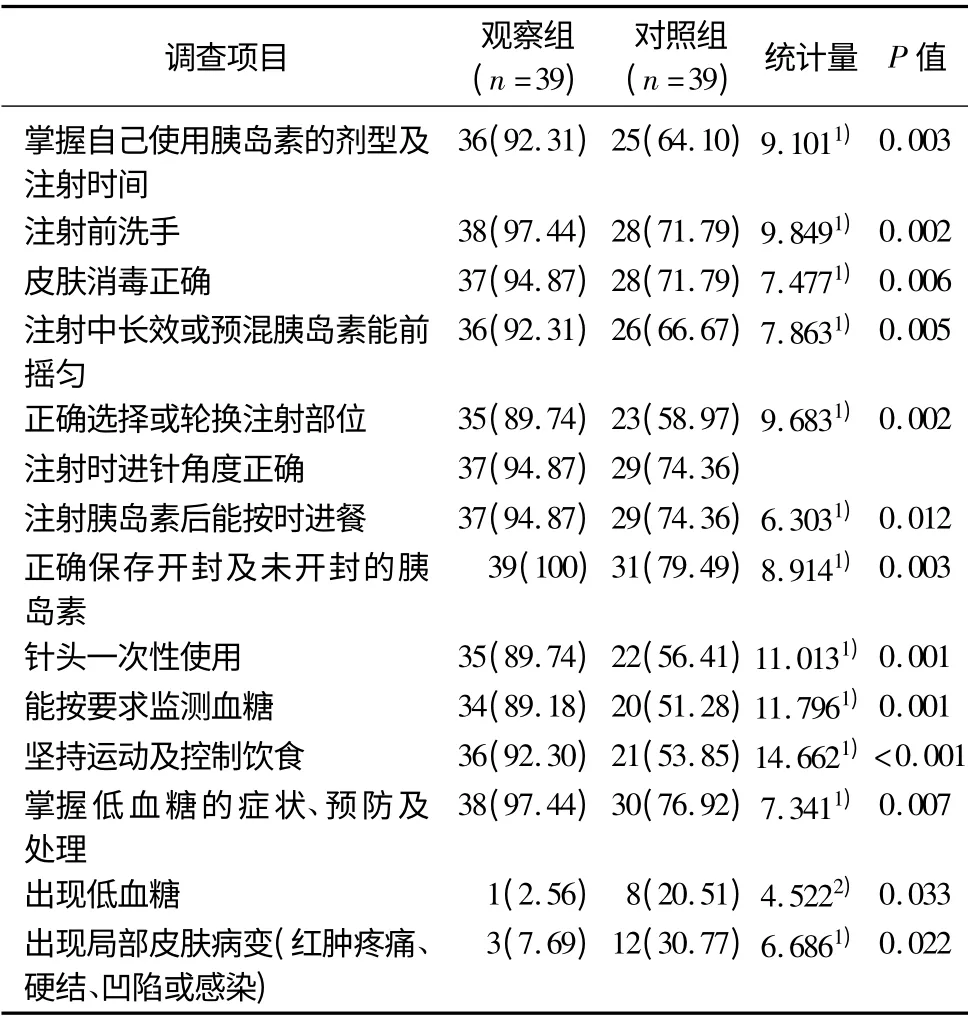
表1 两组患者注射依从性比较例(%)
3.2 两组患者空腹及餐后2 h 血糖和糖化血红蛋白比较(表2)
表2 两组患者空腹及餐后2 h 血糖和糖化血红蛋白比较(±s)

表2 两组患者空腹及餐后2 h 血糖和糖化血红蛋白比较(±s)
注:1)为t 值,2)为t′值
组别例数 空腹血糖(mmol/L)餐后2 h 血糖(mmol/L)糖化血红蛋白(%)观察组39 6.75 ±0.94 9.13 ±1.53 6.87 ±0.88对照组 39 7.87 ±0.86 11.18 ±1.68 8.17 ±0.91统计量 5.4901) 5.6341) 3.8612)P 值<0.001 0.001 <0.05
4 讨 论
许多糖尿病患者经口服药及饮食控制的效果较差,均需通过注射胰岛素来控制血糖,注射胰岛素成为其生活中必不可少的一部分。但是患者出院后由于对糖尿病相关知识认知不足(单靠在住院期间接受的健康宣教是有限的)、无菌观念差、经济负担重等原因,造成患者自我注射胰岛素操作不规范:注射及进餐时间不正确,注射部位不轮换、消毒方法不正确,使用过期的消毒液及棉签,进针方法不正确,针头重复使用等,导致注射疼痛、局部皮肤红肿、感染、硬结、皮下脂肪萎缩、低血糖等不良反应。并且部分患者心存侥幸、轻信广告或偏方等,不坚持饮食、运动治疗或中断药物治疗,造成血糖控制不理想,长久会加快并发症的发生。而延续性护理为出院后的糖尿病患者提供不间断的护理,使患者得到连续性和完整性的健康教育,可以巩固和提高患者对糖尿病相关知识的认识,提高无菌观念,能及时发现并解决患者的存在问题,使患者能正确自我注射胰岛素,提高胰岛素治疗的依从性,减少不良反应的发生。
本研究结果显示,采用延续性护理干预3 个月后,观察组患者的胰岛素注射依从性高于对照组相关并发症发生情况低于对照组,空腹血糖、餐后2 h 血糖及糖化血红蛋白均低于对照组(P <0.05)。
总之,通过延续性护理干预,提高了患者胰岛素注射的依从性,在控制空腹血糖、餐后2 h 血糖、糖化血红蛋白及胰岛素方面取得较好的效果,并且电话随访方式简单、经济、容易执行且及时有效。每月的健康讲座,能解决电话随访不能解决的问题,并能为患者们提供一个交流平台。
[1] 许曼音.糖尿病学[M].上海:上海科学技术出版社,2010:12.
[2] Yang W,Lu J,Weng J,et al.PrevaIence of diabetes among men and women in China[J].N Engl J Med,2010,362(12):1090-1101.
[3] 白玉玲,王小井,王 红,等.延续性护理干预在94例糖尿病患者居家注射胰岛素中的应用[J].中外医学研究,2013,11(21):120-121.
[4] 胡新林,逄文泉,徐毅君,等.糖尿病患者自我注射胰岛素消毒现状分析[J].中华护理杂志,2011,46(3):240-242.
[5] 王丽红,陆金英.糖尿病患者自我注射胰岛素存在的问题与对策[J].医院管理论坛,2013,30(3):17-18.
[6] 黄慧文,何 红,张晓义.胰岛素注射笔针头使用中存在问题及对策[J].现代临床护理,2012,11(8):26-28.
[7] 徐云生.低血糖的危害及防范[J].糖尿病文摘,2013(3):21-22.
[8] 李 华,李亚洁.延续性护理干预对提高中老年糖尿病病人对低血 糖 知 识 了 解 的 影 响[J].护 理 研 究,2010,24 (5):1363-1364.

