北京市样本医院DRGs实施效果评价
◆宋晓祥 马爱霞
北京市样本医院DRGs实施效果评价
◆宋晓祥 马爱霞*
目的 测量北京市样本医院DRGs实施效果。方法 采取随机抽样方法,提取2所DRGs试点医院数据,同时提取2所同样级别的非试点医院的数据。利用Excel软件处理,比较试点医院和非试点医院的经济性、效率性和效果性。结果 以人均费用作为经济性反映指标,DRGs试点医院人均费用下降速度比非试点医院快(_66.83VS 75.26);以出院总人次作为效率性反映指标,试点医院出院总人次上升速度比非试点医院快(38.13VS27.4);以住院病人药占比作为效果性反映指标,试点医院药占比下降速度比非试点医院快(_0.002 VS_0.000)。结论 实施DRGs后,试点医院的经济性、效率性和效果性指标均比非试点医院有优势。
DRGs;经济性;效率性;效果性S
First-author′s addressSchool ofInternational Business,China Pharmacy University,Nanjing,Jiangsu,211198,China
1 背景介绍
DRGs(Diagnosis Related Groups)系统是医学经济学混合的病种分类系统,是在医院将住院病人进行分类,并将临床资源消耗和治疗方式相近病种的分为一类,即为同一个DRGs[1]。1970年代,DRGs由耶鲁大学开发,并于1983年开始在美国应用于医疗付费,以后又陆续被其它国家引进[2]。研究显示,目前34个OECD国家中有31个使用DRGs,其中28个国家使用DRGs进行支付。各国引入DRGs后均进行了改良。比如澳大利亚引入美国的APDRGs变成ANDRGs,后来升级为ARDRGs。在调整主要诊断类别基础的同时,下一级分类也有所调整。澳大利亚采用ADDS模式,从代码就可以看出诊断的DRG属于哪个主分类、科组以及资源消耗强度[3]。北京市DRGs项目组在参考这2个国家的基础上,根据北京市某大学12家附属医院约70万份病历首页,开发出适合北京的分组器。项目组对北京市公共卫生信息中心采集的2008年北京市149家医院共计130万份病案首页数据进行分析,从基础精度ICD、分组器对当地数据环境的适应性以及组内差异在统计学上的差异等3个角度进行分析,并得出结论:在北京市的数据环境下,北京市试用的DRGs的分组效果良好[4]。
北京市人力资源和社会保障局等部门于2011年联合下发了《关于开展按病种分组(DRGs)付费试点工作的通知》,对于DRG试点作出了明确规定[5]。2011年8月,北京选择了6家三级甲等综合医院,实施付费制度改革,试点了108个DRGs组。费率的给付标准参照上一年度全市三级综合医院实际发生的次均费用,实行每月预付。这108个DRGs组都是常见病例,且组间差异非常小,大概占到目前住院病例的40%和费用的50%[6]。采用历史成本法定价,在不影响医院经济补偿的基础上,鼓励医院强化DRGs分组管理。对病人药品报销也不再分类,均以甲类报销,实现了多方共赢的效果[7]。
2011年10月,北京医保机构正式按照DRGs对试点医院进行医保支付。在北京市医疗保险协会的评价报告中,试点医院比非试点医院每一权重项目费用低14%,每一权重结算费用低5%,每一权重个人负担低11%,每一权重医疗保险支付低3%,难度系数高8%,平均住院日低30%,两周再住院率低12%[8]。本研究将主要从经济性、效率性和效果性3个角度选取指标来评价北京市DRGs的实施效果。
2 资料与方法
采取随机抽样方法,在北京市6所DRGs试点医院中提取2所医院的数据,同时提取2所同样级别的非试点医院的数据。由于2012年8月份之后,医院陆续开始实施“医药分开”制度。为了排除干扰,选取的数据时间范围为2011年7月份至2012年7月份。利用Excel软件处理数据,比较试点医院和非试点医院的效果差异。从经济性、效率性和效果性指标分析北京DRGs的实施效果。将经济性的反映指标设为月人均住院费用,将效率性的反映指标设为月出院总人次数,将效果性的反映指标设为住院费用药占比。
3 结果
3.1 经济性
经济性指标主要以月人均住院费用来评估。引入DRG支付方式的目的之一就是控费,这也是传统支付方式面临的严峻挑战。只有经济性指标达标了,“看病贵”问题才能得到缓解,DRG支付方式才有推广的前景。此处提取了3所医院人均费用的数据:一所DRG试点医院(A)和两所非试点医院(C、D)。共有4组数据,分别为医院A的医保部分数据,医院A的总部分(包括医保部分和非医保)数据A′,C的医保部分数据,D的总部分数据。因此也可以分两对比较:A的医保部分数据比较C的医保部分数据,医院A的总部分A′数据比较D的总部分数据。比较结果见图1。结果显示:从医保部分来看,DRG试点医院比非试点医院下降快(_66.83 VS 75.26);从总部分来看,DRGs试点医院也比非试点医院下降快(_30.92 VS_26.57)。括号里面的数字是趋势线的斜率,从图1中趋势线也可以看出各医院人均费用变化的幅度。
3.2 效率性
效率性指标主要以月出院总人次数来评估。“看病难”主要指的是医院床位紧张问题,而DRG支付带来的医院管理效率的提高,加快了床位周转率。评价试点医院月出院总人数的指标能反应DRG的实施效率。此处提取了3所医院月出院总人次的数据,一所DRGs试点医院(A)和两所非试点医院(C、D)。也可以分为4组数据,分别为:医院A的医保部分数据、医院A的总部分(包括医保部分和非医保)数据A′,C的医保部分数据,D的总部分数据。因此也可以两对比较:A的医保部分数据比较C的医保部分数据;医院A的总部分A′数据比较D的总部分数据,比较结果见图2。结果显示:从医保部分来看,DRGs试点医院的出院总人次增长比非试点医院上升快(38.13 VS 27.4);从总部分来看,DRGs试点医院也比非试点医院上升快(41.32 VS 23.72)。括号里面的数字是趋势线的斜率,从图2中趋势线也可以看出各医院出院总人次上升的幅度。
3.3 效果性
效果性指标,主要从住院费用药占比角度来评估。理论上,DRG效果也应该包括两周再入院率、死亡率、病人满意度、投诉率等,但考虑到统计的难度和可行性,本研究主要从住院费用药占比角度来讨论。在传统支付方式中,由于诱导需求的存在,医生给病人开具的药品往往远大于病人实际需要。DRG支付方式打破了这种诱导需求,从而在治疗中抑制了高价药的需求并降低了药占比。此处提取了4所医院住院治疗药占比数据,两所DRG试点医院(A、B)和两所同级别的非试点医院(C、D)。其中A、C的数据仅仅是医保部分数据,而B、D为医保和非医保的总数据,因此可以两对比较。比较结果见图3。结果显示:从医保部分来看,试点医院比非试点的医院住院药占比下降快(_0.002 VS_0.000);从总部分来看,试点医院也比非试点医院下降快(_0.001 VS 4E_ 05)。括号里面的数字就是趋势线的斜率,从图3中趋势线也可以看出各医院住院治疗药占比的变化幅度。

图1 2011年7月~2012年7月样本医院人均费用(元)
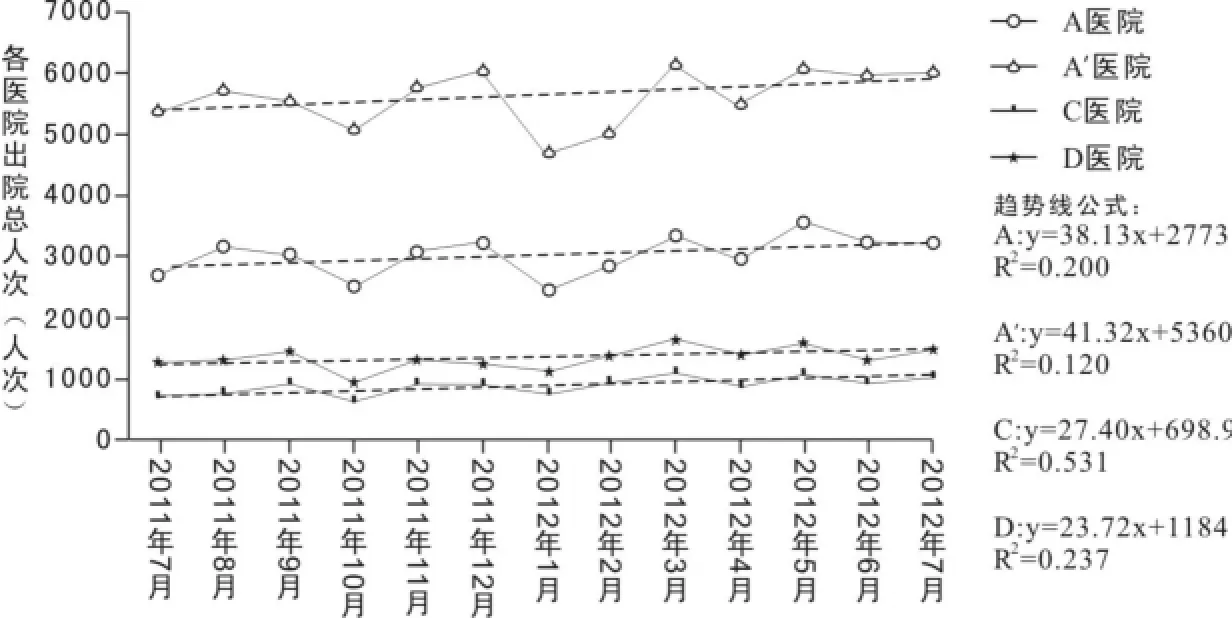
图2 2011年7月~2012年7月样本医院出院总人次
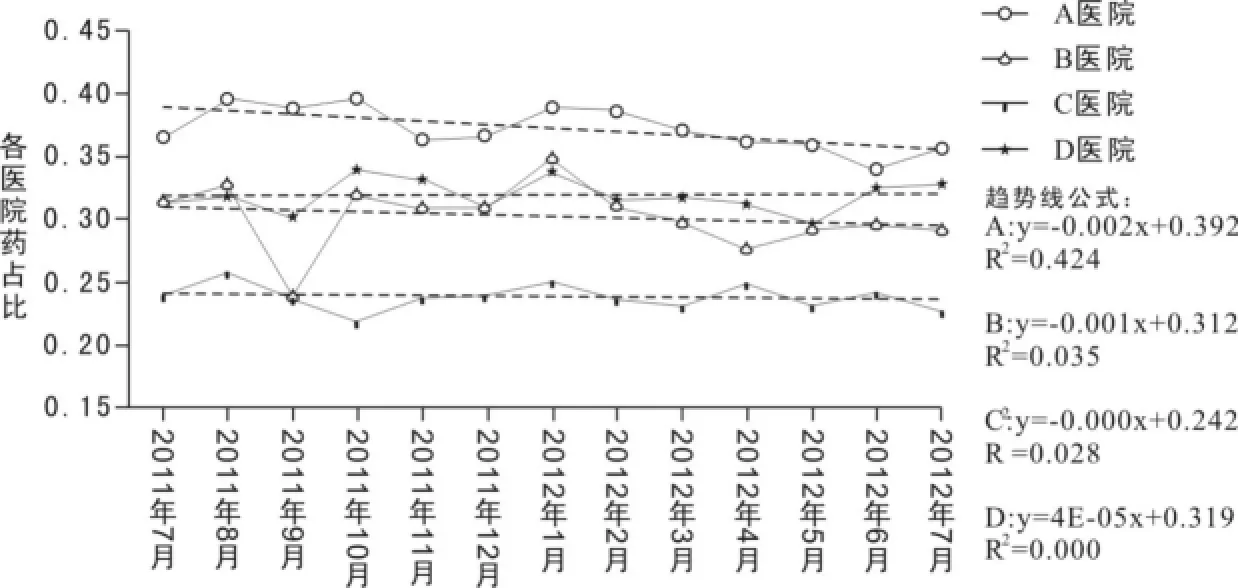
图3 2011年7月~2012年7月样本医院药占比变化
4 讨论
虽然北京市试行的DRGs只有108组,但是根据试点规划,这108组覆盖40%的疾病和50%的费用。根据测算,试点医院的DRGs入组率均达到90%以上,但按DRGs支付的病人只占出院病人总数的15%左右,其余仍采用按项目支付[9],这可能与医保的覆盖面有很大关系。但是利用试点医院的住院数据来测算,仍然可以从一定程度上反应DRGs对整个医疗结果的影响。样本数据时间范围为2011年7月~2012年7月,由于本结果采用对照研究,因此医院之间的比较排除了周期性变化的影响。结果中的配对比较分为医保部分数据比较和总部分(包括医保部分和非医保)数据比较,而DRGs试点目前只针对医保部分患者,因此医保部分数据的比较更能反映DRGs的实施效果。
在DRGs_PPS试点阶段,项目组考虑到可能会出现问题和争议,并没有完全公开编码器,医生在操作过程中也有抱怨,这也是借鉴了国外的经验,美国直到正式推行5年之后才对外公开[10],匈牙利也同样实施若干年后才向社会公开。目前,DRGs试点仍局限于6家医院以及医保参保人员,对于向全市推广以及向非参保患者推广,需要做的工作还很多[6]。北京市DRGs支付没有出现较大的质量问题,如推诿重症患者以及过度编码,可能也归功于没有全面铺开DRGs试点,医生对于选择DRGs付费和按项目付费有较大的主观性。如果两种支付方式同时在一个机构内运行,管理者会权衡利弊,选择获利较多[9],而要真正全面铺开DRGs试点,就需要借鉴国际上的经验来克服困难。
在DRGs的实施过程中,汲取国际经验固然重要,总结自己的经验也很重要。根据北京大学人民医院做的一项研究,DRGs入组数量与24小时病历归档数量呈正相关。因此要做好DRGs支付,及时进行病历归档很重要[11]。在以后评估医疗质量时,可以采用低风险DRGs死亡率来处理。可将DRGs进行风险分类,分为高风险的DRGs和低风险的DRGs。因为不同医院擅长的领域也不同,所以按照DRGs分类比较更准确。美国用低死亡风险在0.5以下的DRG死亡率来评估医疗质量。在北京市项目组做的测算中,DRGs死亡风险分级增加了病例的可比性,使得评价结果更为可靠[12]。也可以引入病例组合指数,以衡量医院各科室收治病人的技术难度,以防止推诿重症病人[9]。北京市DRGs项目组负责人胡牧对于进一步推进试点工作,也提出了几点建议:加强对试点医院的监督,通过调整费用结构调整权重,按价值调整权重是长期任务;统一权重和支付的计算标准;扩大全员全组的试点等[8]。
本研究结果表明,北京市实施DRGs制度后,试点医院的经济性、效率性和效果性指标均比非试点医院有优势。
[1] Fischer W.The DRG Family State of affairs:2007[EB/OL].[2013_10_8]http://wwwfischer_zimch/textk_pcs_en_ pdf/DRG_family_0801pdf,2008.
[2] Busse R,Schreyogg J,Smith PC. Hospital case payment systems in Europe[J]. Health Care Management Science,2006(9):211_213.
[3] 崔 涛,王洪源,胡 牧,等.澳大利亚DRGs在北京的实用研究[J].中华医院管理杂志,2011,27(11):849_53.
[4] 简伟研,卢 铭,胡 牧.北京诊断相关组(BJ_DRGs)分组效果的初步评价[J].中华医院管理杂志,2011,27(11):854 _856.
[5] 京人社医发〔2011〕207号.关于开展按病种分组(DRGs)付费试点工作的通知[EB/OL].(2011_07_18)[2013_10_ 8].http://www.bjld.gov.cn/LDJAPP/ search/fgdetail.jsp?no=12528.
[6] 邓小虹.北京为什么选择DRGs[J].中国社会保障,2012(8):73_74.
[7] 蒋继元,孙德尧,齐 齐,等.北京市基本医疗保险按DRG分组付费研究[J].中华医院管理杂志,2011,27(11):857_859.
[8] 曾耀莹,胡牧.北京DRGs付费试点实践[J].中国医院院长,2012,24:58.
[9] 胡 牧,杜圣普,陈剑铭.诊断相关组与预定额付费的应用条件和效果---以北京某医院DRGs_PPS试点为例[J].中国医疗保险,2013(5):32_34.
[10] 刘晓芳.病种付费:医改两难路径[J].IT经理世界,2011,16:36_39,10.
[11] 曾俊群,高 彤,鲍丽娅.24小时病历归档管理对DRGs的影响分析[J].中华医院管理杂志,2013,29(3):195_197.
[12] 简伟研,崔 涛,王洪源,等.诊断相关组死亡风险分级在医疗质量评估中的应用[J].北京大学学报(医学版),2007,39:145_148.
修回日期:2013_12_06
责任编辑:姚 涛
Effect Evaluation on Implementation of DRGs in Sample Hospitals in Beijing
ONG Xiaoxiang,MA Aixia.
Objective To investigate the implementation effect of DRGs in sample hospitals in Beijing.Method The data were extracted randomly from two DRGs pilot hospitals and two non_pilothospitalswith same level,and analyzed by using Excel software to compare the implementation effect of DRGs.Result As an economic indicator,cost per patient in pilot hospitals fell faster than that in non_pilothospitals(_66.83 VS75.26).As an efficiency index,the total number of discharge in pilothospitals increased faster than that in non_pilothospitals(38.13 VS 27.4).Furthermore,asan effectiveness index,the proportion of pharmacy in pilot hospitals declined faster than that in non_pilot hospitals(_0.002 VS_0.000).Conclusion After the implementation of DRGs,pilot hospitals displayed advantages in economy,efficiency and effectiveness than that of the other hospitals.
DRGs;Economy;Efficiency;Effectiveness
2013_10_27
宋晓祥 马爱霞*
通信作者:马爱霞
中国药科大学国际医药商学院 江苏 南京 211198
Chi-nese Health Quality M anagement,2014,21(3):25-27,34
马爱霞:中国药科大学国际医药商学院教授,博士生导师
E_mail:ma86128@sina.com

