胰岛素治疗口服降糖药失效的2型糖尿病的临床观察*
东广玲
(天津市红桥区铃铛阁街社区卫生服务中心,天津 300121)
2型糖尿病(T2DM)是一组以慢性血葡萄糖水平持续增高为特征的代谢疾病群,患者数量快速增长。WHO资料[1]显示,1994年世界T2DM患者为1.2亿,1997年为1.35亿,2000年为1.75亿,预测2030年可达3亿。
应用口服促胰岛素分泌类药物是T2DM的治疗措施之一。大约每年有 5 % ~1 0 %的口服促胰岛素分泌类药物患者发生继发性药物失效。本研究针对继发性口服药物失效的T2DM患者,应用预混人胰岛素类似物替代口服促胰岛素分泌类药物,且更换治疗方案前后均配合二甲双胍或(和)拜糖苹,进行了12周的观察,效果满意,现报道如下。
1 资料和方法
1.1一般资料选择来自本中心全科门诊2012年1月—2012年12月期间T2DM患者50例,符合WHO 1999年T2DM诊断标准,其中男性27例, 女性23例,年龄41~76岁, 病程平均5~16年。患者活动自如、认知完整并乐于承担自我糖尿病管理。所有患者口服降糖药物治疗继发失效,即口服药物6年以上,目前已用至最大剂量并持续3个月以上,空腹血糖(FBG)>10.0 mmol/L或餐后血糖>15.0 mmol/L、糖化血红蛋白(HbAlc)>8.5%。排除有糖尿病急性并发症、有严重胃肠道疾患不能正常进食、 合并严重的心肺肝肾功能不全者、急性并发症、手术等应急状态。
1.2治疗方法每位患者在治疗前及治疗12周后测量其身高、体重,计算BMI;血压测量采用标准汞柱式血压计测坐位上臂血压,包括收缩压(SBP)和舒张压(DBP);测定空腹血糖(FPG)、餐后2 h血糖(2 hPG)、血脂、尿酸(UA)、尿素氮(BUN)、肌酐(CR)。血脂包括:胆固醇(TC)、甘油三酯(TG)、低密度脂蛋白(LDL-C)、高密度脂蛋白(HDL-C)。所有患者在治疗开始前及治疗后的前两周内每2~3 d测1次血糖谱(空腹、三餐后2 h手指毛细血管血糖),以《中国2型糖尿病防治指南2010》[2]制定的T2DM血糖达标标准,按照0.2~0.6 IU/kg·d-1剂量,调整皮下注射预混人胰岛素类似物药物用量。血糖达标后,剂量保持不变,每周随访1次,至少有1 d 4个时点的血糖谱,有低血糖症状时立即测定当时血糖并做好记录。若血糖<3.0 mmol/L或者患者有心慌、饥饿、出冷汗等低血糖症状则考虑为低血糖事件。
2 结果
2.1治疗效果患者更换治疗方案前后FBG、2hPBG及HbA1c、TG、均得到良好控制,差异有统计学意义,见表1。
2.2不良反应治疗期间低血糖事件发生率,分别为8%(4/50)和6%(3/50),差异无统计学意义(P>0.05),见表2。
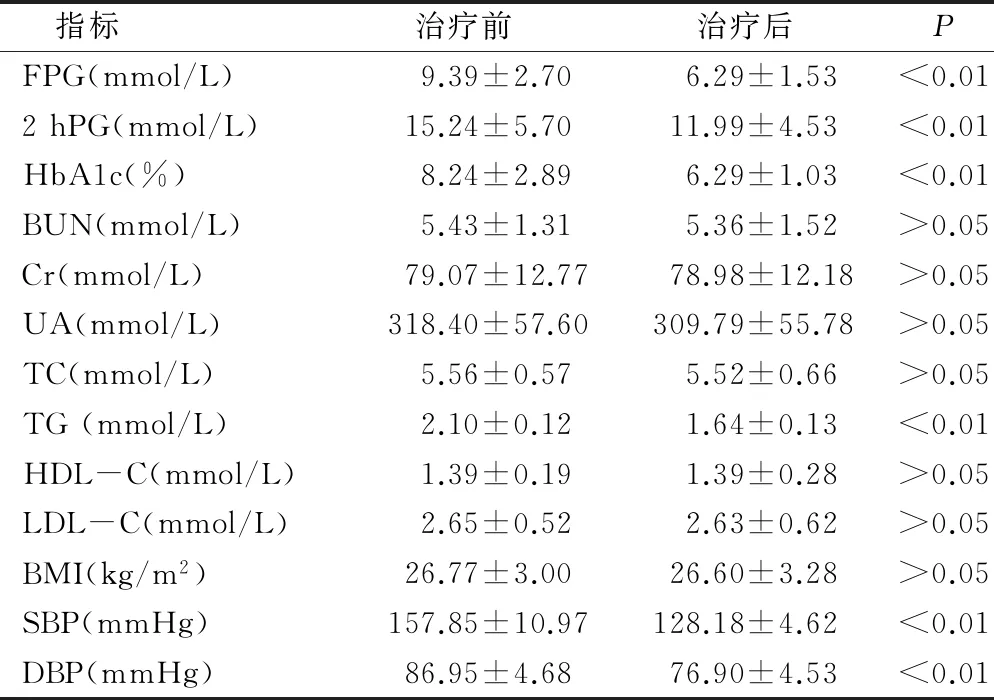
表1 更换治疗方案前后临床指标比较
3 讨 论
许多T2DM患者在诊断前已经患病5~10年,当糖尿病诊断明确时,已有半数胰岛β细胞处于衰竭状态。其治疗应使患者在一定时间内将血糖控制在理想范围内,消除糖毒性对靶细胞和β细胞的作用,达到恢复胰岛β细胞对葡萄糖的敏感性的目的,从而避免和延缓各种急性和慢性并发症。
应用口服促胰岛素分泌类药物是T2DM的治疗措施之一。通过作用于胰岛β细胞表面的受体而关闭ATP敏感的钾离子通道,从而导致细胞膜去极化、钙离子内流,刺激胰岛素分泌,这是胰岛素促泌剂降血糖作用的主要机理,适用于尚有一定残存胰岛β细胞功能的病人。大约每年有5%~10%的患者发生继发性药物失效,口服促胰岛素分泌类药物继发失效患者常用的起始胰岛素治疗方案包括中效或长效胰岛素及预混胰岛素,利用各种胰岛素作用的特性尽可能将血糖浓度控制到正常或接近正常。
研究表明,早期使用胰岛素保护和延长β细胞功能,逆转糖尿病的进展成为T2DM血糖控制的合理策略。胰岛素是最有效的降糖药物,无论多么严重的高血糖,胰岛素都能把血糖控制下来。只有尽早启动胰岛素治疗才能减轻胰岛β细胞的“工作负荷”,尽快控制高血糖,减少β细胞凋亡,恢复β细胞分泌功能。杨文英[3]研究发现,尽早的起始胰岛素治疗对尽快使血糖水平达标是有益的,使用最大剂量口服降糖药物但HbAlc>6.5%的患者,需要考虑使用胰岛素治疗。2009[4]年,美国糖尿病协会/欧洲糖尿病学会(ADA/EASD)发表共识[4]认为,对新诊断的T2DM患者正规药物治疗3个月后若HbA1c仍>7%,可以单独或联用胰岛素。预混人胰岛素类似物在提供基础胰岛素的基础上改善了餐时胰岛素的补充,可以更好地控制餐后血糖。 研究发现[5],降低餐后血糖对降低HbA1c的效果几乎是降低空腹血糖的2倍。
胰岛素治疗方案分为补充治疗和替代治疗两种。胰岛素的补充治疗口服降糖药物联合睡前中效胰岛素或长效胰岛素每日定时皮下注射1次,控制好空腹血糖,从而改善全天的血糖控制。这种方案适用于胰岛β细胞功能缺陷不严重的患者,如果患者β细胞功能比较差,可以停用胰岛素促分泌剂,改用胰岛素替代治疗。胰岛素替代治疗所需的胰岛素剂量一般为0.5 IU/kg·d-1。早餐和晚餐前2次预混人胰岛素类似物,同时补充基础和餐时胰岛素,控制基础血糖和餐后血糖,这是我国目前临床应用最为广泛的起始治疗方案。两次预混胰岛素的优点是操作简单,可以减少午餐前注射的不便,患者容易依从。如果仅用早餐前预混胰岛素的中效胰岛素控制午餐后血糖不满意,可以联合α-糖化酶抑制剂或双胍类药物等。
本组资料显示,患者治疗前后者FBG、2 hPBG及HbAIc、TG均得到良好控制,差异有统计学意义(P<0.01)。治疗期间低血糖事件发生率,分别为8%和6%,差异无统计学意义。
本组资料提示,在积累更多病例后,可将患者分组更细,如长效胰岛素加口服药物、中效胰岛素加口服药物、短效胰岛素加口服药物,或者根据患者BMI分组,或者根据患者口服不同促胰岛素分泌类药物分组,进行多角度比较,进一步充实社区医生的参考价值。T2DM患者的血糖控制达标率愈高说明防治措施和管理水平愈高。
还要注意,T2DM患者胰岛素治疗要个体化,所有开始胰岛素治疗的患者,应该始终受到糖尿病自我管理训练计划的指导,以帮助患者防止、认识和治疗其低血糖发作,同时还要把糖尿病防治知识和操作技能无保留的传授给患者及其家属或保护人。
1陈灏珠,林果为.实用内科学[M].第13版.北京:人民卫生出版社,2009:1018
2中华医学会糖尿病学分会.中国2型糖尿病防治指南2010[J].中华糖尿病杂志,2012,20(1):附录
3杨文英,高妍,刘国良,等.糖尿病患者接受双时相门冬胰岛素30治疗时的临床基线情况IMPROVETM研究中国亚组结果[J].中国糖尿病杂志,2009,17(8):附录
4钱荣立译.ADA与EASD对T2DM高血糖处理:治疗启动与评定的新共识方案[J]. 中国糖尿病杂志,2009,17(1):75
5高妍,郭晓蕙,段文若,等.双时相门冬胰岛素30联合二甲双胍治疗基础胰岛素控制不佳的2型糖尿病患者:疗效及安全性评价[J].中华内分泌代谢杂志,2010,26(12):1019

