肾上腺淋巴瘤的CT诊断
毛明香 朱希松
(衢州市人民医院,浙江 衢州 324000)
肾上腺淋巴瘤可分为原发性和继发性两类,原发性肾上腺淋巴瘤非常少见[1],继发性肾上腺淋巴瘤相对多见,文献报道在晚期NHL患者中约有25%可累及肾上腺,临床需要与肾上腺的转移瘤和其他原发病变进行鉴别。作者回顾性分析本院2002年7月~2011年5月经手术病理证实的8例肾上腺淋巴瘤患者的临床资料及多层螺旋CT(Multislice spiral CT,MSCT)表现,以提高对该疾病的认识,现报道如下。
1 资料与方法
1.1 一般资料 本组共 8例,男5例,女3例。年龄21~79岁,平均49.6岁。均经病理(手术或穿刺活检)证实,皆为B细胞来源非霍奇金淋巴瘤,6例为弥漫性大B细胞型。其中原发性2例(不伴有淋巴结肿大、无同细胞型白血病和结外器官的受侵),继发性6例。有发热症状6例,肾上腺功能减退3例,体质量下降5例,腹痛2例,全身乏力6例。
1.2 方法 成像设备为飞利浦Brilliance 16螺旋CT及西门子Somatom Sensation 16螺旋CT扫描机。管电压120kV,管电流250mA,层厚7mm,间隔7mm,视野(FOV)300mm×300mm~375mm×375mm。采用单筒高压注射器,以3~3.5mL/s的速率自肘静脉注入90~100mL非离子型碘对比剂(碘海醇300mg/mL)。4例行上腹部CT扫描,4例行全腹部CT扫描,扫描分平扫、动脉期(延迟时间20~30秒)、静脉期(延迟时间50~70秒)。
原始图像薄层(0.8mm)重建后传送至工作站行多平面重建,以观察肿瘤与周围组织的关系。所有病例影像资料均经2名高年资医师阅片分析,分别确定病变特征、软组织肿块的范围、病变的强化程度及强化方式、脾脏及腹部淋巴结受累情况等。
2 结 果
8例肾上腺淋巴瘤中,单侧2例(图1、图2),双侧6例,共14个病灶。肿瘤长径3.6~14.4cm,中位数6.5cm。
8例14个病灶CT平扫均表现为肾上腺区实质性软组织肿块,密度均匀9个,轻度不均匀5个,平扫CT值为22.8~36.4 HU,未见钙化病例。肿块较小者边界清晰,并保持肾上腺基本外形或呈三角形;肿块较大者多伴有与周围组织器官(肝、脾、肾)分界不清,病灶呈球形、类球形、不规则形。
增强后扫描,动脉期所有病灶轻度强化,CT值为29.8~41.5HU。静脉期肿块中度强化,均匀强化或呈轻度不均匀强化,CT值为39.3~65.4HU,其中强化均匀者3例(5个病灶),不均匀强化者5例(9个病灶),14个病灶治疗前均未见大片坏死囊变征象。3例伴有脾脏受累(图3、图4),表现为脾脏实质内单发或多发斑片状密度减低区,边界不清。6例有腹膜后多发淋巴结肿大(图5、图6),其中3例肿大淋巴结相互融合成团。4例肿块较大者见包绕周围血管征象。

图1 左侧肾上腺弥漫性大B细胞淋巴瘤。CT平扫见左侧肾上腺不规则肿块,密度欠均匀,肿块左后方斑片状低密度区(白箭)。

图3 两侧肾上腺弥漫性大B细胞淋巴瘤。CT平扫见两侧肾上腺区不规则肿块(白箭),脾脏内可见斑片状略低密度灶(黑箭)。

图5 两侧肾上腺弥漫性大B细胞淋巴瘤。CT平扫见两侧肾上腺区肿块(白箭),形态不规则,右侧肿块内见小片低密度区(黑箭)。
3 讨 论

图2 病例同图1,门静脉期,肿块轻中度强化。
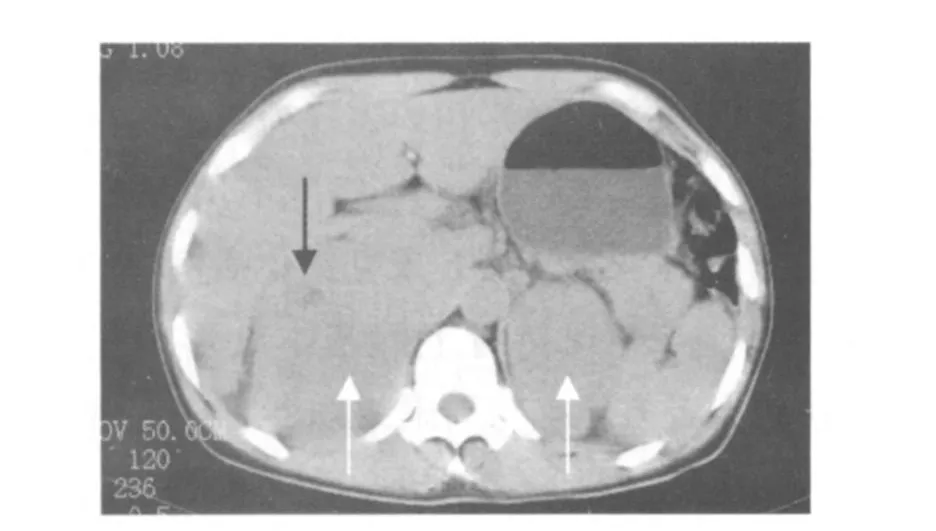
图4 病例同图3。门静脉期,两侧肾上腺区肿块(白箭)轻中度强化,脾脏低密度灶(黑箭)显示更清楚。

图6 病例同图5。动脉期,两侧肾上腺区肿块轻度强化,肝门、脾门区见肿大淋巴结(白箭)。
3.1 临床表现 肾上腺淋巴瘤少见,绝大多数为非何杰金氏淋巴瘤(Non-Hodgkin's lymphoma,NHL),以大B细胞型NHL为主。原发性肾上腺淋巴瘤(primary adrenal lymphoma,PAL)更为少见。PAL是指双侧或单侧肾上腺NHL,不伴有淋巴结肿大、无同细胞型白血病和结外器官的受侵[1]。本组2例诊断为PAL者均符合该诊断标准。继发性肾上腺淋巴瘤相对多见,文献报道在晚期NHL患者中约有25%可累及肾上腺。肾上腺淋巴瘤累及双侧者超过2/3,本组8例中6例累及双侧。但在实际工作中,部分肾上腺淋巴瘤是原发抑或继发难以鉴别。临床表现缺乏特异性,多表现为发热、盗汗、食欲减退、体质量下降、腹部或腰背部疼痛等非特异性症状[2]。少数可无任何临床症状和体征,而为超声或CT检查偶然发现。有研究认为,双侧肾上腺肿瘤伴肾上腺功能减退首先要怀疑原发性肾上腺淋巴瘤[3]。
3.2 CT表现 肾上腺淋巴瘤无论是原发抑或继发,多数为双侧发生。CT表现为单侧或双侧肾上腺区实质性软组织肿块,且发现时肿块多数较大。肿块较小者大都边界清楚,且基本保持肾上腺形态或呈三角形。肿瘤增大后则呈不规则形态、圆形或椭圆形且多与邻近肝、肾等器官分界不清。平扫密度基本均匀,未见明显低密度囊变区,罕见病灶内出血及钙化。增强后扫描动脉期,肿块常表现为轻度强化,静脉期大都见中度强化。增强后病灶密度可不均匀,但未经治疗的病灶坏死、囊变常不明显。病灶较大者常见肾上腺肿块包绕周围血管征象。继发性肾上腺淋巴瘤可见脾脏内单发及多发病灶,边界不清。原发性晚期,病灶可直接侵犯脾脏。常可伴有腹膜后、颈部、腹股沟等处淋巴结肿大,并可相互融合。非肾上腺引流区淋巴结肿大对淋巴瘤与其它肾上腺恶性肿瘤伴淋巴结转移更有鉴别诊断价值。本组3例发现脾脏内病灶,6例见腹膜后多发淋巴结肿大,4例见肾上腺肿块包绕周围血管征象。
3.3 鉴别诊断
3.3.1 肾上腺转移性肿瘤 肾上腺转移瘤可来源于肺癌、乳癌、甲状腺癌、肾癌、胃肠道癌、胰腺癌和黑色素瘤等,其中以肺癌来源最常见。转移瘤双侧发病率较高,最容易与淋巴瘤混淆。寿建忠等[4]报道在双侧肾上腺继发性肿瘤中淋巴瘤发病率仅次于肺癌肾上腺转移,故两者间鉴别非常重要。转移性肿瘤多有原发肿瘤病史外,CT平扫形态更不规则,密度不均匀,境界多不清楚。肿块较大者,增强扫描常见病灶中央坏死囊变区。对于淋巴瘤与原发灶隐匿而首先表现为肾上腺转移瘤的鉴别,目前的影像学检查对两者鉴别尚有一定困难。
3.3.2 双侧肾上腺腺瘤 腺瘤瘤体长径多<3cm,以无功能腺瘤多见。CT表现为边缘光滑的圆形或卵圆形较低密度肿物,平扫CT值接近0HU或更低。动态增强扫描表现为早期明显强化,其后对比剂迅速廓清,强化廓清率超过60%,使其与肾上腺淋巴瘤容易鉴别[5]。CT和超声引导下的穿刺活检是确诊该病最有效的方法。
3.3.3 肾上腺嗜铬细胞瘤 嗜铬细胞瘤大多为功能性,典型的临床表现为阵发性高血压或持续性高血压阵发性加剧。可单侧或双侧发病,就诊时肿瘤体积一般较大,可能与淋巴瘤混淆。但嗜铬细胞瘤容易发生出血、坏死,且增强扫描肿块的实性部分表现为快速、明显、持续的强化,与淋巴瘤的强化方式明显不同。两者通过临床表现、实验室检查和影像学表现不难鉴别。
3.3.4 肾上腺皮质腺癌 是源自肾上腺皮质的高度恶性肿瘤,多为单侧发生。影像学发现时肿瘤体积一般较大,坏死常见且显著,部分病灶内可见钙化。CT动态增强扫描各期强化程度较淋巴瘤显著且明显不均匀。肿瘤边界不清或者可出现局部侵犯征象(如下腔静脉侵犯)而非包绕周围血管,晚期可见肝转移和腹膜后淋巴结转移。
总之,肾上腺淋巴瘤大多数表现为双侧肾上腺肿块,CT平扫肿瘤大都密度均匀,增强扫描动脉期肿块轻度强化,静脉期中度强化,坏死、囊变少见,钙化罕见。继发性肾上腺淋巴瘤常见非引流区多发淋巴结肿大、脾脏内多发病灶。掌握其影像学特征有助于术前的正确诊断,但其确诊还要依靠组织病理学检查。
[1] Grigg A P,Connors J M.Primary adrenal lymphoma.Clin Lymphoma,2003,4(3):154
[2] Kumar R,Xiu Y,Mavi A,et al.FDG-PET imaging in primary bilateral adrenal lymphoma:a case report and review of the literature.Clin Nucl Med,2005,30(4):222
[3] Hamid Z A,Ahmad L B,Alam BK,et al.Adrenal insufficiency due to primary bilateral adrenal non-Hodgkins'lymphoma.ExpClin Endocrinol Diabetes,2004,112(8):462
[4] 寿建忠,李长岭,马建辉,等.双侧肾上腺继发性肿瘤的临床分析.中华泌尿外科杂志,2006,27(8):523
[5] Li Y,Sun H,Gao S,et al.Primary bilateral adrenal lymphoma:2 case reports.J Comput Assist Tomogr,2006,30(5):791

