不同侧支循环状态下直接取栓与桥接取栓治疗急性前循环大血管闭塞性脑卒中疗效及安全性比较
高 宇,李子昂,张 健,刘韩鹏,张 平,闫瑞芳,岳军艳,崔红凯
(1.新乡医学院第一附属医院神经介入科,河南 卫辉 453100;2.新乡医学院第一附属医院神经内科,河南 卫辉 453100;3.新乡医学院第一附属医院磁共振科,河南 卫辉 453100;4.新乡医学院第一附属医院放射科,河南 卫辉 453100)
急性前循环缺血性脑卒中是脑血管疾病中常见的类型,其发病率、致残率、病死率高[1-3]。目前,缺血性脑卒中的治疗手段非常有限,及时再通闭塞的血管仍是目前循证医学支持的唯一有效治疗方式[4];临床上常依据影像学检查并结合发病时间对急性缺血性卒中患者采取静脉溶栓、血管内直接取栓术或者桥接取栓治疗。研究证明,桥接取栓治疗(静脉溶栓联合机械取栓)对急性前循环缺血性脑卒中有较高的血管再通率并能有效降低术后脑出血的发生[5-6]。近年来多项研究表明,桥接治疗与直接取栓治疗有着相同的临床疗效,但桥接取栓可能会延误机械取栓的时间,从而增加出血的风险以及治疗费用[7]。脑侧支循环是在主要供血动脉严重狭窄或闭塞情况下,正常血流受损或受限时,补偿脑血流的辅助血管结构。研究表明,侧支循环影响脑缺血卒中的发展速度和严重程度[8-9]。在不同侧支循环状态下,采取不同干预措施对急性前循环缺血性脑卒中的预后是否有影响尚不清楚。因此,本研究分析不同侧支循环状态下采取不同干预措施的临床疗效及安全性,以期为急性前循环缺血性脑卒中个体化治疗提供一定临床参考价值。
1 资料与方法
1.1 一般资料
选择2020年9月至2023年3月新乡医学院第一附属医院收治的93例急性缺血性前循环卒中患者为研究对象。其中男67例,女26例;年龄 31~97 (62.1±12.1)岁,基线阿尔伯塔脑卒中计划早期诊断评分(Alberta Stroke Program Early CT Score,ASPECT)得分6~10(7.2±1.2)分,美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS)评分6~35(17.0±7.3)分;合并高血压68例,合并糖尿病26例,合并心房颤动36例;闭塞部位:颈内动脉末端40例,大脑中动脉53例;病因:心源性26例,大动脉粥样硬化46例,不明原因11例;侧支循环状态:侧支循环良好43例,侧支循环较差50例。病例纳入标准:(1)年龄>18岁;(2)符合《中国急性缺血性脑卒中诊治指南2018》急性缺血性脑卒中诊断标准[10],并伴有神经系统功能缺损;(3)计算机断层扫描血管造影(computed tomography angiography,CTA)检查证实为近端前循环缺血性卒中(颈内动脉或大脑中动脉M1、M2段);(4)发病6 h内接受血管内治疗或标准内科治疗;(5)首发病例或既往有卒中病史,但不影响本次发病后神经功能评分。排除标准:(1)患有严重肝肾功能不全者;(2)头颅计算机断层扫描(computed tomography,CT)或磁共振成像(magnetic resonance imaging,MRI)显示有与本次发病有关的脑出血、脑肿瘤、脑外伤等其他颅脑病变者;(3)本次发病前有严重神经功能缺损者,卒中改良Rankin量表(Modified Rankin Scale,mRS)评分>3分;(4)病历资料不完整者;(5)有CTA禁忌证及CTA检查有伪影者。将发病时间小于4.5 h符合静脉溶栓的患者纳入桥接取栓组(n=46),发病时间超过4.5 h或具有溶栓禁忌证患者纳入直接取栓组(n=47)。2组患者的年龄、性别、基线ASPECT评分、基线NIHSS评分、合并高血压占比、合并糖尿病占比、合并心房颤动占比、基线收缩压、肌酐、基线血糖、血小板计数、闭塞部位、脑卒中病因、侧支循环状态比较差异无统计学意义(P>0.05),具有可比性;结果见表1。本研究获得本院医学伦理委员会审核通过,患者或者患者家属知情同意并签署知情同意书。

表1 2组患者基线资料比较Tab.1 Comparison of baseline data of patients between the two groups
1.2 治疗方法
2组患者严格按照《中国急性缺血性脑卒中诊治指南2018》《急性大血管闭塞性缺血性卒中早期血管内介入诊疗指南2022》[11]要求进行治疗方法的选择及治疗。
直接取栓组:评估患者病情并结合实验室检查结果、既往史等情况选择合适的麻醉方式;麻醉完毕后,患者取仰卧位,头架固定并连接电生理监测,术区常规消毒、铺无菌巾;以改良的Seldinger技术穿刺右股总动脉,在短导丝指引下置入6F动脉鞘,在泥鳅导丝指引下将引导管至于颈内动脉,行全脑血管造影术,明确闭塞责任血管以及侧支循环代偿情况;随后,将6F导管置入责任血管中,使用Transend微导丝将Rebar27微导管送至责任血管闭塞部,明确血栓位置与范围;经微导管将Solitaire支架释放于血栓闭塞处,观察血流情况,5 min后收回装置,必要时进行多次取栓,1根导管取栓次数最多不超过3次;最后,行脑血管造影复查,由至少2位高年资主治医生对血流再通情况进行评估。术后进行颅脑CT复查是否有脑出血,严格观察患者生命体征,进行重症监护。
桥接取栓组:确定患者在发病4.5 h内静脉溶栓时间窗内且无溶栓禁忌证,结合CT、MRI平扫等影像学检查评估患者病情;使用阿替普酶(德国勃林格殷格翰大药厂,批准文号S20110052)静脉溶栓,剂量0.9 mg·kg-1,最大用量为90 mg,其中10%在最初1 min内静脉推注,剩余的90%在1 h内使用微量泵持续泵入;随后,行CT平扫评估是否出现脑出血,并进行CTA检测以明确是否有颅内大血管闭塞,如果患者病情持续不缓解,并伴随颅内血管持续闭塞,立即与患者家属沟通行机械取栓,方法同直接取栓组。
1.3 观察指标
1.3.1 影像学评估
(1)侧支循环血管状态评估[12]:采用改良Tan量表对CTA进行侧支循环评估,将闭塞的大脑中动脉远端区域有>50%血流灌注定义为侧支循环良好,≤50%的血流灌注定义为侧支循环较差。(2)血管再通:根据《急性大血管闭塞性缺血性卒中血管内治疗中国专家共识2022》使用改良脑梗死溶栓分级(modified thrombolysis grading for cerebral infarction,mTICI)进行评估。0级:无灌注;1级:仅有微量的血流通过闭塞段,极少或无灌注;2 a级:前向血流部分灌注小于一半下游缺血区;2b级:前向血流部分灌注大于一半下游缺血区;3级:前向血流完全灌注下游缺血区。分级≥2b被认为血管再通。
所有的影像学评估都应由专业的神经影像学小组(1名神经学专家,1名影像学专家以及1名影像学副高职称以上医生)在对干预以及临床措施不知情的情况下独立评估,结果如存异议,需3人进一步商议后确定出合理的结果。
1.3.2 取栓时间
记录入院至影像学检查时间(入院院前登记后至首次影像学检查的时间间隔)、入院至股动脉穿刺时间(入院院前登记后至动脉穿刺开始的时间间隔)、动脉穿刺至血管再通时间(实施股动脉穿刺开始计时,至取栓成功血管再通时间间隔)。
1.3.3 疗效及安全性评估
疗效以血管再通以及预后为观察指标;安全性以术后出血转化、症状性脑出血及死亡(术中或术后1周内死亡)为观察指标。
预后功能评估:术后90 d行mRS评分,mRS评分0~2分为预后良好,>2分为预后较差。
出血转化及自发非创伤性症状性脑出血(spontaneous intracerebral hemorrhage,SICH):术后24~48 h及时进行头颅平扫CT的复查,评估是否具有出血转化;SICH被定义为:有脑出血且24 h内出现神经功能恶化(NIHSS评分增加≥4分)。
1.4 统计学处理
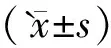
2 结果
2.1 2组患者的取栓时间、安全性以及疗效比较
直接取栓组与桥接取栓组患者入院后影像学检查时间、入院至股动脉穿刺时间、动脉穿刺至血管再通时间、血管再通率、预后良好率、病死率、SICH发生率比较差异无统计学意义(P>0.05);直接取栓组患者出血转化率显著低于桥接取栓组,差异有统计学意义(P<0.05)。结果见表2。

表2 2组患者取栓时间、安全性及疗效比较Tab.2 Comparison of thrombus removal time, safety, and efficacy of patients between the two groups
2.2 不同侧支循环状态下2组患者取栓时间、安全性及疗效比较
直接取栓组与桥接取栓组侧支循环良好患者入院后影像学检查时间、入院至股动脉穿刺时间、动脉穿刺至血管再通时间及血管成功再灌注率、预后良好率、病死率、SICH发生率比较差异无统计学意义(P>0.05);直接取栓组侧支循环良好患者出血转化率显著低于桥接取栓组,差异有统计学意义(P<0.05)。结果见表3。
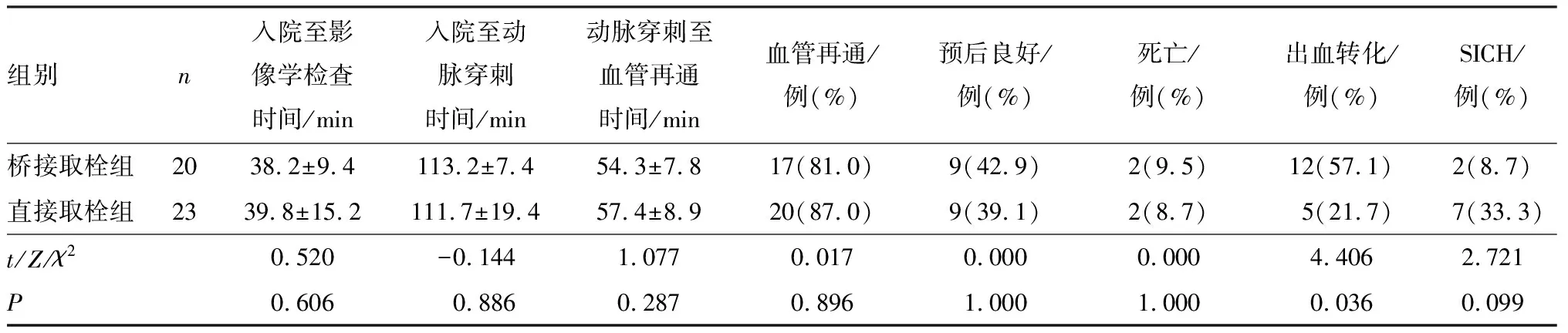
表3 2组侧支循环良好患者的取栓时间、安全性及疗效比较Tab.3 Comparison of thrombus removal time,safety,and efficacy of patients with good collateral circulation between the two groups
直接取栓组与桥接取栓组侧支循环较差患者入院后影像学检查时间、入院至股动脉穿刺时间、动脉穿刺至血管再通时间及血管成功再灌注率、预后良好率、病死率、SICH比较差异无统计学意义(P>0.05);直接取栓组侧支循环较差患者出血转化率显著低于桥接取栓组,差异有统计学意义(P<0.05)。结果见表4。
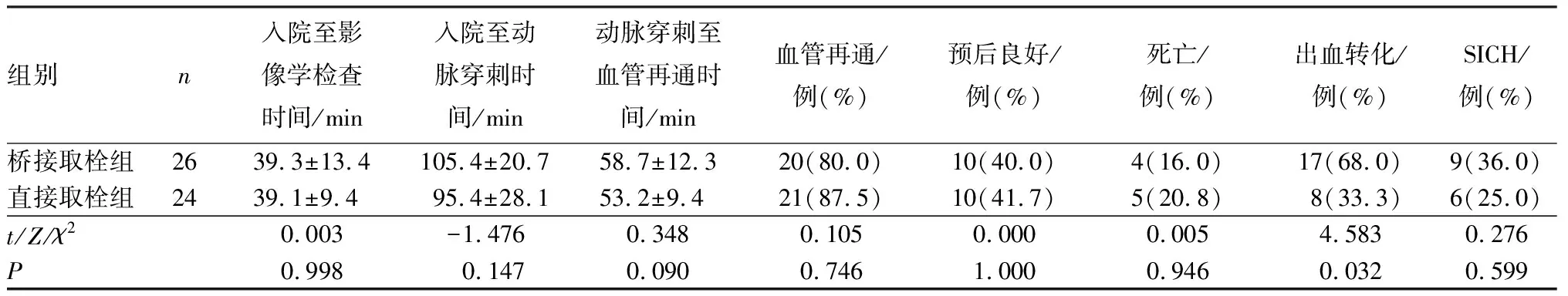
表4 2组侧支循环较差患者的取栓时间、安全性及疗效比较Tab.4 Comparison of thrombus removal time,safety,and efficacy of patients with poor collateral circulation between the two groups
2.3 不同侧支循环状态患者的术后安全性以及疗效比较
侧支循环良好与侧支循环较差患者的血管成功再灌注率、预后良好率、病死率、SICH以及出血转化率比较差异无统计学意义(P>0.05);结果见表5。
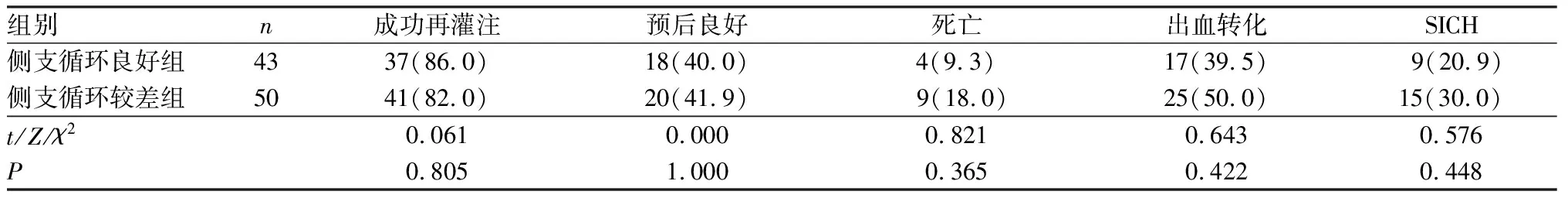
表5 不同侧支循环状态患者的术后安全性以及疗效比较Tab.5 Comparison of postoperative safety and efficacy of patients with different collateral circulation 例(%)
3 讨论
多个随机试验分析了急性前循环大血管闭塞性脑梗死进行血管内治疗的安全性与有效性。如:ALBERS等[13]研究表明,机械取栓+药物治疗组90 d的mRS评分优于单纯药物治疗组,这为后续研究不同时间窗与组织窗下机械取栓术的疗效奠定了基础。SUZUKI 等[7]研究报道,在急性缺血性大血管闭塞患者中,虽然与直接取栓相比,桥接取栓术有着明显增高的脑出血风险,但二者症状性脑出血风险相似。有可靠的证据表明,脑出血风险增高与使用阿替普酶具有较强的相关性,阿替普酶的使用使症状性脑出血的风险提高3~10倍[14]。有研究报道,直接取栓术可使脑出血概率减低49%,这其中最主要是无症状脑出血的发生[15]。对于急性缺血性大血管闭塞患者,“时间就是大脑”的观念一直被临床工作者所认可[16];但是,由于阿替普酶的注射以及给药需要一定时间,这可能使桥接取栓处于一个相对不利的地位。近年来,不同时间窗和组织窗下直接取栓与桥接取栓术治疗急性前循环大血管闭塞性脑梗死的优缺点仍存在争议。
本研究结果显示,直接取栓组与桥接取栓组患者在血管成功再灌注、预后良好率、病死率、症状性脑出血率等方面并无显著差异,而桥接取栓组患者术后出血转化率较直接取栓术高;说明,2种手术方法的有效性和安全性相似。另外,直接取栓组与桥接取栓组患者的入院至股动脉穿刺时间上并无明显差异;说明,在时间窗上桥接取栓中阿替普酶并没有带来明显劣势。此外,尽管接受直接取栓的患者时间窗较晚,症状相对较重,患者血管再通率高于桥接取栓,但取得90 d的临床预后与桥接取栓相似。MITCHELL等[17]研究报道,在4.5 h的时间窗内直接取栓术与桥接取栓术术后的疗效相似。然而,此项多中心研究中有50%的患者来自亚洲,在基于地区的亚洲组分析中显示,桥接取栓在亚洲人群有更加良好的效果。
有研究报道,侧支循环状态是比时间窗更加重要的影响卒中预后的因素,近年来急性缺血性脑卒中的诊疗从时间窗的观念开始向组织窗转变[18]。理论上,良好的侧支循环让卒中病情进展缓慢,从而有足够的时间进行治疗,并让患者获得良好的预后。较差的侧支循环与梗死核心的增加呈现明显的线性关系[8];GUENEGO等[19]研究表明,低灌注强度比较高灌注强度比患者的梗死核心增长速度更快,而低灌注强度比预示着较差的侧支循环。梗死核心增长率被认为是急性缺血性脑卒中预后的独立危险因素[20];与梗死核心增长率较慢的患者相比,梗死核心增长率较快的患者病死率较高,安全性较差[21-22]。侧支循环较好的患者可能因为梗死核心增长率较低,从而病情发展较慢。本研究从不同侧支循环状态方面对2种术式进行对比,结果显示,在不同的侧支循环状态下,直接取栓组与桥接取栓组患者入院后影像学检查时间、股动脉穿刺时间、手术取栓血管再通时间、血管成功再灌注率、预后良好率、病死率、SICH比较差异无统计学意义;说明,直接取栓与桥接取栓在不同的侧支循环状态下有相似的疗效及安全性;这与FELDMAN等[23]研究结果相似。但与OLIVOT等[21]、LIN等[22]报道不一致,推测可能是本研究样本量较少,从而造成差异无统计学意义。此外,本研究结果显示,桥接取栓组出血转化率高于直接取栓组,这可能与阿替普酶的使用有关。但有研究显示,与出血转化相比,症状性脑出血才是影响急性缺血性卒中临床预后的主要原因,血管内取栓术后,无症状出血转化与较差的临床功能结果在统计学上并无相关性[24-25]。甚至有学者提出,在成功再灌注患者中,无症状出血转化现象更为常见[26]。使用阿替普酶进行溶栓是被普遍认可的治疗手段,但阿替普酶更容易导致出血转化事件的发生。有研究显示,与非亚洲人群相比较,亚洲人群接受阿替普酶溶栓并进行血管内取栓后,更容易出现症状性脑出血[27-28]。
本研究存在着以下局限性:(1)样本量较小,是单中心临床试验,需要更大的样本量以及多中心研究去进一步验证研究结论。(2)对于侧支循环的评估,采用了单时相CTA的影像学手段,并采取了基于CTA的侧支循环Tan的评价模式,该种评价手段与多时相CTA以及CT灌注成像评估侧支循环的优缺点没有进行对比。
4 结论
不同侧支循环血管状态下直接取栓与桥接取栓治疗急性前循环大血管脑卒中患者的疗效以及安全性相似,但桥接取栓较直接取栓更易发生脑出血转化。但本研究为单中心研究,后续将进行多中心前瞻性研究。

