改良Frosch入路与传统前外侧入路治疗后外侧胫骨平台骨折的效果分析
于振,凌嵘,时强,程银树,桑树行,张栋
作者单位:安徽医科大学附属宿州医院(宿州市立医院)骨二科,安徽 宿州 234000
胫骨平台骨折属于关节内骨折,常因暴力导致胫骨平台骨质连续性中断,出现局部疼痛、畸形以及活动受限等表现,是临床中常见的膝关节骨折类型,常常采用手术的治疗方式。切开复位内固定术[1-2]是治疗胫骨平台骨折有效的手段之一,该治疗方式能够促进骨折的愈合,缩短膝关节功能恢复时间。目前临床上的主要手术入路是传统前外侧入路,该方法虽然具有操作简单,固定稳定的优点,但其对于后外侧胫骨平台骨折暴露难度大,手术失败的发生率高。近年来临床上出现的改良Frosch入路能够有效的解决骨折位置难以暴露的问题,增加手术的成功率,促进病人康复。本研究比较因后外侧胫骨平台骨折在我院行两种不同手术方法治疗的病人病例资料,分析改良Frosch 入路及传统前外侧入路在治疗后外侧胫骨平台骨折中的临床疗效。
1 资料与方法
1.1 一般资料选取2020 年1 月至2022 年6 月于安徽医科大学附属宿州医院住院治疗的后外侧胫骨平台骨折病人,共计56例,采用随机列表分组,随机排列表中任意选取几行数字,按照病人就诊顺序对应列表数字,奇数为观察组,偶数为对照组,分为观察组(改良Frosch 入路)和对照组(传统前外侧入路组)。其中观察组29 例,男21 例,女8 例,年龄范围为18~83 岁,年龄(42.66±3.36)岁。对照组27例,男19 例,女8 例,年龄范围为18~83 岁,年龄(42.81±3.52)岁。两组性别(χ2=0.03,P=0.866)、年龄(t=-0.03,P=0.974)比较,差异无统计学意义。本研究符合《世界医学协会赫尔辛基宣言》相关要求。
纳入标准:(1)病人及其近亲属愿意接受手术治疗,并且签署参与临床研究知情同意书;(2)Schatzker 分型为Ⅰ~Ⅲ型,合并外侧平台后柱损伤,无神经及血管损伤;(3)年龄>18 岁;(4)无基础病或有基础病能够耐受手术。
排除标准:(1)病人及其近亲属愿意不愿接受手术治疗,或愿接受手术治疗不愿签署参与临床研究知情同意书;(2)合并严重基础病不能耐受手术;(3)多发骨折或创伤较重;(4)原发性膝关节病或病理性骨折。
1.2 手术方式
1.2.1手术步骤 观察组: 病人腰麻或全身麻醉,侧卧位,置于可透视手术台上。患膝关节下方软垫垫起,伸直位,以S端上缘平行髌骨外缘,S端下缘于腓骨头后缘平行股二头肌肌腱,以Gerdy 结节为中心做约15 cm 长的 S 形切口。沿着皮肤切口切开皮下,沿深筋膜层向两侧分离,显露髂胫束、关节囊和小腿外侧群肌肉近端筋膜。沿Gerdy 结节的前方和后方行纵向锐性分离,在外侧半月板下显露关节腔,探查胫骨平台外侧髁骨折情况;定位股二头肌腱,辨认并分离腓总神经,向前外轻微牵拉保护,向内分离腓肠肌外侧头牵引腘肌腱,显露外侧平台后方关节囊及平台下骨质,再向后外侧平台骨质面剥离,在股二头肌腱止点与平台骨质间与前外侧窗贯通呼应,观察骨折情况后通过骨折窗将塌陷关节面抬起,用克氏针临时固定。使用胫骨平台外侧排钉钢板固定平台前侧、前外侧至Gerdy 结节,使用异形小“T”钢板固定平台后侧骨折块。螺钉平行关节面打入,起到支撑作用。受螺钉方向限制支撑不足时,可辅助空心钉或克氏针固定。
对照组: 病人腰麻或全身麻醉,侧卧位,膝关节处于伸直位,取侧中线偏前纵向切口,切口近端略弧向后侧,切开皮肤、皮下显露关节囊,纵向切开关节囊,沿骨面向两侧分离,保护外侧半月板,于半月板下方显露关节腔,通过骨折窗将塌陷关节面抬起,使用胫骨平台外侧排钉钢板固定平台。
1.2.2术后处理 术后常规放置引流24~48 h,抗生素预防感染24 h,并予止痛、抗凝等治疗。术后第l天开始进行被动关节功能活动,卧床2 周进行床上功能锻炼,4 周后在医生指导下逐步进行下肢部分负重功能训练。
1.3 观察内容①比较两种不同手术方式的手术时间长短、出血量多少。②采用视觉模拟(VAS)评分量表[3]比较病人术前及末次随访时的疼痛强度,其中轻度疼痛0~3 分,中度疼痛4~6 分,重度疼痛7~10 分。③采用美国纽约特种外科医院(HSS)[4]评分分别评估两组术后3、6个月的膝关节功能。评估术后3、6个月膝关节屈伸活动度(ROM)以及骨折愈合时间。④观察术后伤口感染、骨折愈合不良、关节强直等相关并发症的发生情况。
1.4 统计学方法数据采用SPSS 20.0 进行统计学分析,用±s表示计量资料,组间比较采用t检验。计数资料以例(%)表示,组间比较采用χ2检验,P<0.05表示差异有统计学意义。
2 结果
2.1 两组手术时间、术中出血量、骨折愈合时间、术前疼痛强度、末次随访时疼痛强度的比较观察组手术时间较对照组短,术中出血量较对照组少,差异有统计学意义(P<0.05)。两组骨折愈合时间、术前疼痛强度与末次随访时疼痛强度比较,差异无统计学意义(P>0.05)。见表1。
表1 后外侧胫骨平台骨折56例手术时间、出血量、骨折愈合时间、术前疼痛强度、末次随访时疼痛强度比较/± s
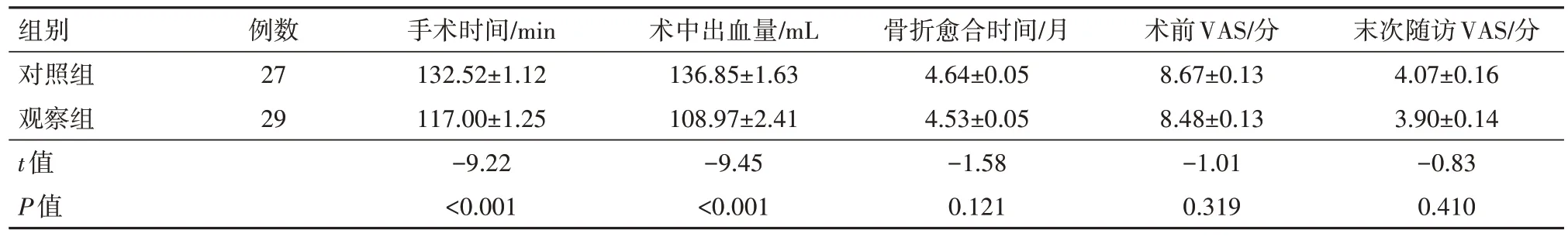
表1 后外侧胫骨平台骨折56例手术时间、出血量、骨折愈合时间、术前疼痛强度、末次随访时疼痛强度比较/± s
注:VAS为视觉模拟评分。
组别对照组观察组t值P值末次随访VAS/分4.07±0.16 3.90±0.14-0.83 0.410例数27 29手术时间/min 132.52±1.12 117.00±1.25-9.22<0.001术中出血量/mL 136.85±1.63 108.97±2.41-9.45<0.001骨折愈合时间/月4.64±0.05 4.53±0.05-1.58 0.121术前VAS/分8.67±0.13 8.48±0.13-1.01 0.319
2.2 两组术后3、6 个月膝关节功能、膝关节屈伸活动度比较两组术后3、6 个月膝关节功能评分、膝关节屈伸活动度比较,差异无统计学意义(P>0.05)。见表2。
表2 后外侧胫骨平台骨折56例术后3、6个月膝关节功能、膝关节屈伸活动度比较/± s
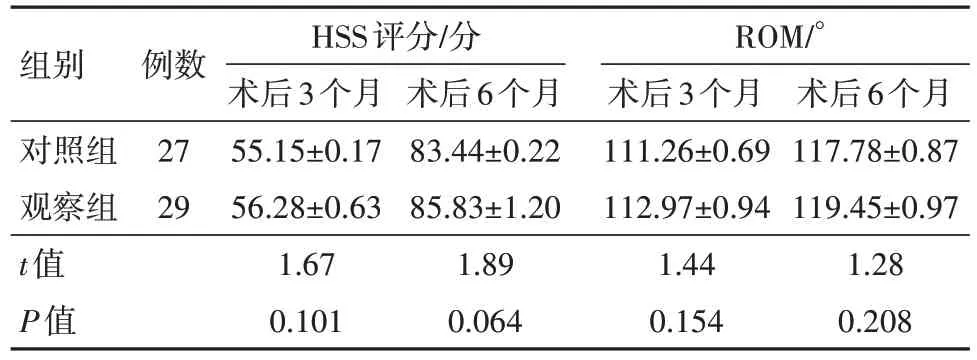
表2 后外侧胫骨平台骨折56例术后3、6个月膝关节功能、膝关节屈伸活动度比较/± s
注:HSS为美国纽约特种外科医院,ROM为关节屈伸活动度。
组别对照组观察组t值P值例数27 29 HSS评分/分术后3个月55.15±0.17 56.28±0.63 1.67 0.101术后6个月117.78±0.87 119.45±0.97 1.28 0.208术后6个月83.44±0.22 85.83±1.20 1.89 0.064 ROM/°术后3个月111.26±0.69 112.97±0.94 1.44 0.154
2.3 两组术后并发症比较两组均未发生切口感染,观察组骨折愈合不良1 例,关节强直1 例,对照组骨折愈合不良2 例,关节强直1 例,观察组与对照组术后并发症比较,差异无统计学意义(6.90%比10.34%,χ2=0.01,P=0.933)。
3 讨论
膝关节作为下肢重要的承重关节,其结构及功能较为复杂[5-6]。胫骨平台骨折是临床上常见的膝关节骨折类型[7],内侧踝因内侧平台大而凹较外侧踝更为坚固,因此更易发生外侧胫骨平台骨折,而外侧胫骨平台骨折更易导致关节面塌陷和碎裂。膝关节内外侧平台受力不均更易导致骨关节病,从而威胁病人的健康[8]。外侧胫骨平台骨折属于Schatzker Ⅰ、Ⅱ和Ⅲ型骨折,这其中约有50.4%涉及外侧平台的后外侧[9]。Luo 等[10]根据膝关节损伤机制结合CT 扫描成像将胫骨平台按照解剖形态分为内、外及后柱,本研究中胫骨平台后外侧骨折属外柱及后柱骨折。胫骨平台后外侧柱的解剖部位较为特殊,其与腘血管、腓总神经和后外侧复合体相邻,传统前外侧切口对于大部分胫骨平台骨折,能够绕开胫骨近端缺血区,减少手术创伤。有研究表明[11],外侧副韧带在屈膝60~70 °时最为松弛,后侧平台至外侧副韧带的横向距离由(6.7±1.1)mm 增加至(21.1±3.0)mm。此时经膝关节前外侧切口进入,在屈膝开窗撬拨复位后,沿胫骨平台外缘向后放置“L”形钢板固定也能起到满意的治疗效果。手术的目的就是恢复三棱圆柱的解剖结构,即希望从每个柱的方向通过内置物的支撑完成直接立体复位[12]。然而单纯通过开窗撬拨复位及人工骨填充等间接手法复位,不仅增加了复位难度,而且术后因后侧骨折块缺乏直接支撑固定,位置易丢失,从而诱发创伤性关节炎。
我们在行前外侧切口治疗后外侧胫骨平台骨折时,有3例病人因后柱骨折复位效果不佳,在术中沿腓骨头内缘内侧2 cm,腘窝皱褶以远1 cm 做长约8 cm 的纵向腓骨后缘切口,用以显露骨折端进行关节面复位,手术时间及术中出血量较单纯前外侧切口均明显增加,因样本量较少而未纳入对照组,未单独进行统计学分析。而且这种联合前后双切口的间隙较小,增大对皮瓣血运的影响。对于胫骨平台后外侧骨折,单纯前外切口难以有效的对手术部位进行暴露和操作,手术视野的不足可能导致骨折复位不佳、钢板不能有效植入、周围重要血管神经损伤[13-14],因此胫骨平台后外侧骨折的治疗难度较大[15]。
目前临床上关于胫骨平台后外侧骨折无明确的手术入路,现有的文献表明,改良Carlson 入路[16]、经腓骨颈截骨入路[17]、后外侧反弧形双肌间隙入路与倒L形入路[18]等均取得了一定的治疗效果。腓骨截骨的手术方式可能会损伤腓总神经,同时降低了外侧膝关节的稳定性[19]。后外侧倒L形入路虽能够显露胫骨平台后外侧,但这种手术方式在处理更偏外侧的骨折时,腓肠肌内侧头遮挡手术区域,给手术的显露、复位及固定带来困难,经常需要处理腓肠肌内侧头,甚至离断部分腓肠肌内侧头,对周围软组织造成的损伤较大。钢板的放置往往只能采用斜形复位,而无法保证螺钉在固定时的方位,从而丢失复位[20]。关节镜辅助下MIPPO 术[21]治疗胫骨平台骨折时,不适用于较大的开放骨折,且易增加筋膜间隙综合征发生风险。
我们采用的反S 形切口改良Frosch 入路,平行于髌骨外缘与股二头肌肌腱在易于暴露手术区域的同时,减少了对周围软组织的损伤,保护了周围重要肌肉组织,增加术后膝关节的稳定性。在腓骨头后方纵向切开筋膜能够清晰地分离腓总神经,加以保护,避免了腓总神经在手术过程中被误伤。腓肠肌外侧头牵引腘肌腱,能够充分地显露外侧平台后方关节囊及平台下骨质,更能够清楚地观察手术区域的损伤程度,便于制定后续的固定方案。在小“T”钢板固定支撑不足时也可加用空心钉或克氏针进行固定更有利于内固定的稳定。改良设计切口解剖结构显示更为清晰,对于后侧平台复杂骨折可直视下完成复位及内置物安装,效果确切。
本研究中两组均采应用了止血带,能够减少术中出血量,降低出血对于术野的影响,缩短手术时间,同时止血带的应用并不会导致下肢深静脉血栓的形成,能够一定程度上降低深静脉血栓的发生[22]。本研究结果发现,对照组相比,观察组手术时间更短,术中出血量更少(P<0.05)。反S 切口改良Frosch入路在胫骨平台后外侧骨折的手术中操作更简单,明显缩短了手术时间,减少了术中出血量,在利于暴露切口的同时,降低了周围组织损伤程度,更容易使骨折获得解剖复位,增加内固定的稳定性,利于病人康复。
综上所述,反S 切口改良Frosch 入路在治疗胫骨平台后外侧骨折中安全可靠,较前外侧切口在保证手术安全的同时,缩短了手术时间及术中出血量,复位满意,有着一定的优势,值得进一步推广。

