自拟疏肝化瘀汤辅助超声引导下穿刺抽液治疗非哺乳期乳腺炎的疗效观察及对炎症因子和泌乳素水平的影响
王丽燕,李 婕
(安吉县中医医院·浙江 湖州 313300)
非哺乳期乳腺炎是临床中常见的女性良性乳腺炎性疾病,以乳房隐痛、乳腺内炎性结节、乳管内炎性结节、乳房肿块等临床表现为主,部分患者可伴有乳头溢液、乳头凹陷、瘘管等症状,严重者可伴有腋下淋巴结肿大,影响患者生活质量[1-2]。本病多为非细菌性炎症所致,常有自限性与自愈过程[3],可发生于女性婴儿、青壮年、老年等各个时期,以20~40 岁时多见[4]。西医药对本病的治疗多采用抗生素、激素、局部封闭、手术等方式治疗,药物治疗周期较长,抗生素易产生耐药性且效果尚无定论,激素类用药副作用明显[5];手术有创伤性,患者接受度低。临床上根据患者的具体情况进行针对性治疗[6],超声引导下穿刺抽液是临床常用的治疗本病乳腺肿块区有液化的方法,临床疗效明显,但复发风险较高[7]。近年来,中医药治疗乳腺疾病的优势日渐突出,更注重整体阴阳气血平衡的调节,副作用小,患者乐于接受[8]。本研究采用自拟疏肝化瘀汤辅助超声引导下穿刺抽液治疗非哺乳期乳腺炎肝郁血瘀型患者,观察治疗效果和血清炎性因子、泌乳素水平的变化,现报道如下。
1 临床资料
1.1 一般资料 选取2021 年1 月—2022 年12 月本院诊治的非哺乳期乳腺炎患者80 例,按照随机数字表法分为对照组(40 例)和观察组(40 例)。观察组患者平均年龄(31.6±4.8)岁;平均病程(5.2±1.6)周。对照组患者平均年龄(32.6±5.1)岁;平均病程(5.7±1.9)周。两组患者一般资料差异无统计学意义(P>0.05)。
1.2 诊断标准 西医诊断参照《非哺乳期乳腺炎诊治专家共识》[9],经超声、检查确诊;中医诊断参照《现代中医乳房病学》[10]“乳痈”诊断,辨证符合肝郁血瘀证:心情抑郁、烦躁、胁肋部胀满、乳房肿块、伴胀痛或刺痛感,局部波动感,发热、面色晦暗;舌象:舌暗红有瘀点或瘀斑,苔薄黄,脉沉涩。
1.3 纳入及排除标准
纳入标准 1)符合上述中、西医诊断标准者;乳腺肿块区有液化;2)20周岁≤年龄≤50 周岁;3)非妊娠期或哺乳期;4)1 个月内无相关治疗史;5)患者及其家属签署知情同意书。
排除标准 1)过敏体质者;2)急性乳腺炎或特异性乳腺炎患者;3)合并其他乳腺疾病者;3)存在药物禁忌症者;4)伴认知障碍、精神疾病者;5)合并重要脏器功能障碍者。
2 方法
2.1 治疗方法 对照组给予超声引导下穿刺抽液治疗:采用飞利浦Q5超声诊断仪行超声引导下穿刺抽液治疗。取仰卧位,探头频率10 MHz,充分暴露腋窝、胸部,避开皮肤破损处及薄弱处,取液化最显著部位作穿刺点,皮肤消毒后,于超声引下多方位、角度进针穿刺抽液;抽吸结束后,必要时采用生理盐水冲洗,冲洗后观察超声图像,显示无回声区消失后,常规消毒包扎穿刺点;间隔1 周复查1 次,观察病灶变化情况,若超声显示有液化区域则需再次抽液,直至再次复查无液化区域为止;此外根据穿刺液药敏结果给予抗感染,加强营养饮食等对症治疗。观察组在对照组基础上给予自拟疏肝化瘀汤治疗,组方:柴胡 15 g,香附 12 g,木香 5 g,白芍 12 g,郁金 12 g,川芎 12 g,地龙 6 g,红花 6 g,夏枯草 6 g,海藻 12 g,牡蛎 12 g,益母草 10 g,王不留行 12 g,鹿角胶 6 g(烊化冲服),白芥子10 g,野菊花 9 g,紫花地丁 9 g,甘草 9 g,1 剂/日,上药水煎煮2 遍至400 mL,分早晚2 次服用,连续用药7 d为1 个疗程,共治疗2 个疗程。
2.2 疗效标准 根据《中药新药临床研究指导原则(试行)》[11]“乳痈”的疗效标准评价疗效。
2.3 观察指标 1)肿块大小:于治疗前后采用飞利浦Q5超声诊断仪检测肿块的最长径和最短径,肿块大小=(肿块最长径×最短径)/2(多个肿块以最大肿块计算)。2)疼痛评分:于治疗前后采用视觉模拟评分法(VAS)评价两组患者治疗前后的乳房疼痛程度,具体评价时给患者一标有0~10 cm的直尺,向患者说明评价的方法,患者根据自己的疼痛情况标出直尺上对应的刻度,即表示疼痛评分。 3)临床症状消失时间:治疗过程中记录两组患者乳房疼痛、肿块消失时间和脓液消退时间、体温恢复正常时间。4)炎症指标检测:免疫比浊法检测两组患者血清hs-CRP水平;采用酶联免疫吸附法测定血清IL-6、TNF-α水平,试剂盒购自武汉博士德。5)血清PRL水平检测:于治疗前后放射免疫分析法(RIA)检测血清PRL水平。
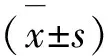
3 结果
3.1 两组患者疗效比较 见表1。

表1 两组患者疗效比较[例(%)]
3.2 两组患者治疗前后肿块大小及疼痛评分比较 见表2。
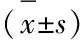
表2 两组患者治疗前后肿块大小及疼痛VAS评分比较
3.3 两组患者临床症状消失时间比较 见表3。
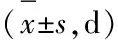
表3 两组患者临床症状消失时间比较
3.4 两组患者治疗前后血清炎性因子和PRL水平比较 见表4。
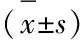
表4 两组患者治疗前后炎性因子、PRL水平比较
4 讨论
非哺乳期乳腺炎是临床常见的良性乳腺疾病,其发病机制较为复杂,普遍认为与内分泌失调、代谢紊乱及细菌感染等因素有关[12]。随着工作压力的增加,生活方式的改变其发病率逐年上升。该病易反复发作、迁延难愈,部分患者还会形成窦道,严重影响患者的生活质量[13]。本病起病急缓不一,临床症状不具有典型性,往往与乳腺癌等疾病易混淆,而导致误诊误治[14]。西医药针对非哺乳期乳腺炎患者多采用激素类药物治疗,虽有一定效果,但单一口服用药周期较长,患者长期用药副作用多,且复发风险较高[15-16]。在超声引导下穿刺抽液治疗非哺乳期乳腺炎肿块液化患者,可对患者乳腺病灶进行动态、实时观察,提升穿刺针进针准确性,避免误穿、漏穿,减少正常乳腺组织损伤[17],且具有重复性,病灶中脓液抽取更加彻底;但非哺乳期乳腺炎病情易反复,故采用超声引导下穿刺抽液治疗时应配合其他治疗方法以达到根治目的[18-19]。
在中医学中,非哺乳期乳腺炎属于“乳痈”“乳漏”等范畴,患者外感邪气、冲任失调、内伤七情、禀赋不足等导致肝气不疏,久则肝气郁结,气滞日久则影响血液运行,血瘀脉络,气血瘀滞乳络,局部肿硬,日久则肉腐成脓。该病病机关键为肝郁血瘀,治疗应以疏肝解郁、化瘀散结、活络通滞为主,兼以清热泻火。本研究所用自拟疏肝化瘀汤联合超声引导下穿刺抽液治疗治疗,方中柴胡疏散退热、疏肝解郁,香附疏肝解郁、理气止痛,木香行气止痛,白芍养血柔肝止痛,郁金活血止痛、行气解郁,川芎活血行气止痛,地龙清热活血通络,红花活血散瘀止痛,夏枯草清肝泻火、散结消肿,海藻软坚散结消肿,牡蛎化痰软坚,益母草活血消肿、清热解毒,王不留行活血消肿,鹿角胶益精养血、消肿散结,白芥子散结通络止痛,野菊花清热解毒泄肝火,紫花地丁清热解毒、凉血消肿,甘草清热解毒、缓急止痛、调和药性;诸药合用共起疏肝解郁、化瘀散结、通络止痛、解毒消痈之功效。
研究显示,PRL与乳腺炎症密切相关,PRL高水平表达能促进乳腺分泌物增加,同时部分非哺乳期乳腺炎患者会伴有不同程度的乳头凹陷,可导致乳腺分泌物无法及时排出体内,使其大量堆积于导管内,对导管壁产生刺激,引起局部炎性细胞浸润,加重患者病情[20-21]。本研究结果显示,与治疗前比较,治疗后两组炎性因子IL-6、TNF-α、hs-CRP及PRL水平均降低(P<0.05),观察组降低更明显(P<0.05),表明自拟疏肝化瘀汤联合超声引导下穿刺抽液可降低PRL分泌,减轻炎症反应。与治疗前比较,治疗后两组患者肿块大小及疼痛VAS评分均减小或降低(P<0.05),观察组两个指标改善更明显(P<0.05)。观察组乳房疼痛消失时间、体温恢复正常时间、乳房肿块消失时间和乳房脓液消退时间均短于对照组(P<0.05);观察组临床疗效优于对照组(P<0.05)。
综上所述,自拟疏肝化瘀汤联合超声引导下穿刺抽液治疗非哺乳期乳腺炎患者,可有效改善临床症状,减轻炎性反应及减少PRL分泌,有助于缓解临床症状,缩短病程,有助于提高临床疗效。

