2023 年《多囊卵巢综合征评估和管理建议的国际循证指南》解读*
范祖莉,Cholekho Sumita,谭惠文△
1.四川大学华西医院 内分泌代谢科(成都 610041);2.四川大学华西医院 垂体瘤及相关疾病诊疗中心(成都 610041)
多囊卵巢综合征(polycystic ovarian syndrome,PCOS)是育龄期女性常见的一种内分泌代谢疾病[1]。PCOS涵盖女性青春期到绝经后的整个生命周期,与女性健康密切相关,但目前 PCOS病因不清、发病机制复杂、临床异质性大,诊断标准还存在争议,治疗选择与管理策略不尽相同[2]。
既往关于PCOS的诊疗指南或共识部分缺乏严格的循证流程,或者没有涉及多学科专家的观点及患者意愿。为了加强PCOS的规范化诊疗管理,2023 年《PCOS评估和管理建议的国际循证指南》(以下简称《PCOS循证指南》)是由国际内分泌学会、美国生殖学会、欧洲内分泌学会、欧洲人类生殖胚胎医学学会等并联合其他32 个学术组织和实体共同修订。该指南除了考虑不同设置的资源可及性外,还考虑PCOS患者个人特征、偏好、文化和价值观,更新并完善循证证据,旨在为PCOS诊疗实践提供指导,受到全球医师的广泛关注[3]。《PCOS循证指南》是在2018 年《PCOS国际循证指南》的基础上更新并扩展了临床问题,根据现有最佳证据,为临床医师和患者提供更全面的临床实践建议。《PCOS循证指南》的制定进行了系统的文献检索,并严格遵循临床研究与评估指南Ⅱ(the appraisal of guidelines for research and evaluation,AGREEⅡ),符合循证指南制定的流程和标准,根据建议分级、评估、制定和评价系统对最佳实践证据进行分级(the grading of recommendations assessment,development and evaluation,GRADE),在证据质量、可行性、可接受性、成本、实施以及建议进行评估和相关推荐,并兼顾公平、文化与种族多样性和包容性。《PCOS循证指南》内容包括:1)PCOS的筛查、诊断和风险评估;2)PCOS的心理特征和护理模式;3)PCOS的生活方式和体重管理;4)PCOS非生育特征的管理;5)PCOS不孕的评估和治疗。该指南的目标受众包括多学科医疗保健专业人员、患者、医疗决策者和医学教育者。《PCOS循证指南》的制定纳入了儿科、妇科、内分泌、心理、营养、睡眠、初级保健、公共卫生、运动生理、肥胖/代谢外科、生殖内分泌学、项目管理、证据合成和翻译方面的专家。本文将基于我国国情,对《PCOS循证指南》进行分析、整理和解读,并同国内外有关PCOS的诊疗指南及专家共识进行比较,以期能为PCOS的临床诊疗工作提供参考。
1 指南更新的内容
《PCOS循证指南》 主要更新了以下内容:1)进一步完善个人诊断标准,简化诊断算法,并将抗缪勒管激素(anti-mullerian hormone,AMH)水平作为成人妇科超声的替代检测指标;2)对PCOS特征的认识更广泛,包括代谢风险因素、心血管疾病(cardiovascular diseases,CVD)、心理特征和妊娠风险等;3)强调未得到充分识别的、多样化的疾病负担,以及需要加强医疗保健专业教育、改进 PCOS护理模式和共享决策以改善患者体验;4)强调健康生活方式、情感福祉和生活质量,并考虑患者的体重羞耻感;5)强调PCOS循证医学治疗及更经济和安全的生育管理。
2 基于GRADE 分级框架的建议
《PCOS循证指南》 旨在支持妇女及其医疗保健专业人员优化PCOS的诊断、评估和管理,确保PCOS患者获得最佳的循证医疗和护理,以满足患者的就诊需求并改善其治疗结局。基于指南证据分级原则,《PCOS循证指南》 对PCOS诊疗相关的循证证据进行了质量评估和推荐程度分级(表1)。
表1 GRADE框架建议的等级
PCOS指南建议的类别分为3 类:1)基于证据的建议;2)临床共识建议;3)临床实践要点(clinical practice points,CPP)。CPP为不寻求证据,是经小组讨论基于循证建议或共识建议提出的实践观点。证据质量分类:⊕○○○表示证据质量非常低;⊕⊕○○表示证据质量低;⊕⊕⊕○表示证据质量中等;⊕⊕⊕⊕表示证据质量高。
3 PCOS 诊断标准
与2018 年《PCOS国际循证指南》 的诊断标准相比,《PCOS循证指南》 中PCOS诊断标准需要在排除其他病因后,至少具备以下指标中的两项:1)临床/生化高雄激素血症;2)排卵障碍;3)超声检查发现多囊卵巢(同一个切面的小卵泡数≥12个)。《PCOS循证指南》建议,AMH可替代超声检查,这将为PCOS患者提供一个经济、方便的检测选项[4]。如果患者存在月经周期不规律和雄激素过多的情况,PCOS诊断则会简化,不需要妇科超声检查,根据AMH检测指标就能确诊,但单一的血清AMH常规不能作为PCOS诊断标准。对于同时存在高雄激素和排卵功能障碍的青少年患者,由于其特异性较差,不建议使用妇科超声和AMH检查。在《鹿特丹诊断标准(2003)》 中指出,经阴道彩色超声比经腹部妇科彩色超声诊断患者卵巢形态学的改变更准确[5],但青春期女性实施经阴道彩色超声存在伦理或法律风险,而且性成熟过程中卵巢的多囊样改变和无排卵情况可为其自然阶段[5],故《PCOS循证指南》建议,不将卵巢多囊样形态改变(polycystic ovarian morphology,PCOM)作为青春期PCOS的诊断依据(表2)。
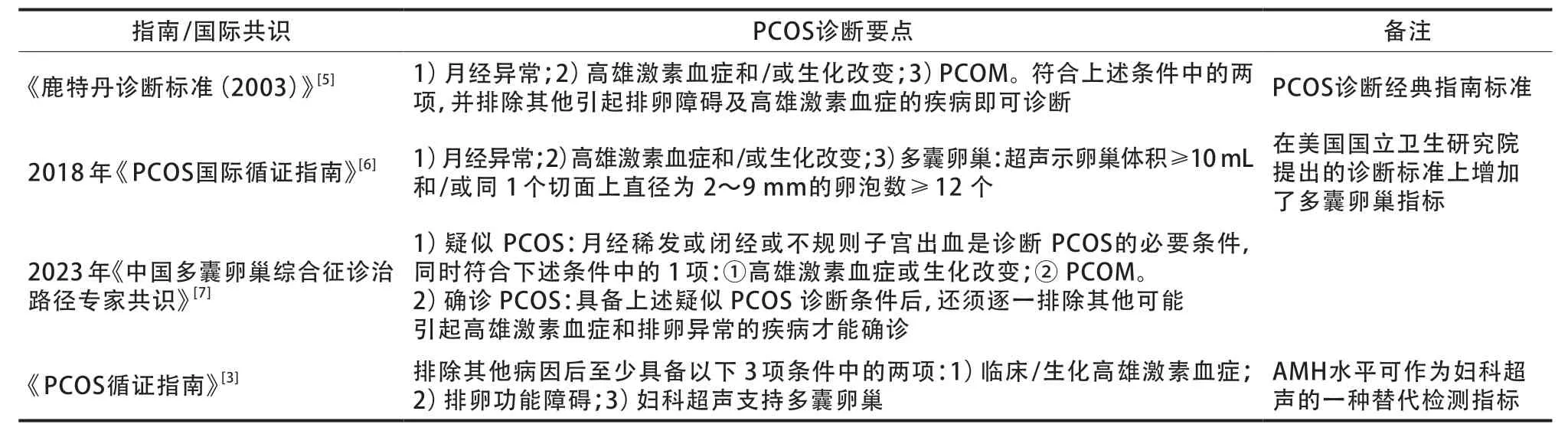
表2 《PCOS循证指南》与其他PCOS指南诊断标准比较
4 PCOS 临床特征与合并症评估
PCOS患者的临床特征主要表现为月经周期不规律、不孕症、子宫内膜癌和妊娠并发症,同时还存在胰岛素抵抗(insulin resistance,IR)、CVD增加等其他临床情况[3]。
4.1 IR
IR被认为是 PCOS患者主要的代谢特征,但常规的IR测量方法并不准确[8-9]。PCOS患者发生IR和2型糖尿病的风险增加,因此要加强 IR和 2 型糖尿病的筛查。《PCOS循证指南》 建议,针对 PCOS患者制定终身健康计划,包括注重健康的生活方式、防止肥胖、减少胰岛素分泌等[10]。PCOS患者2型糖尿病风险筛查流程: 1)征得患者同意后测量体重和体重指数;2)基线筛查空腹血糖或糖化血红蛋白,隔1~3年筛查糖尿病危险因素,孕24~28周查口服葡萄糖耐量试验;3)每年筛查血压,诊断为超重或肥胖时注意筛查血脂,并根据风险程度复查相关指标。
4.2 CVD
PCOS患者应评估CVD等级风险,若患者存在吸烟、肥胖、高血压、糖耐量受损、脂代谢紊乱等情况,提示患者发生CVD风险较高[8]。目前关于PCOS患者的CVD风险研究还较少,《PCOS循证指南》 指出,PCOS患者发生CVD风险较高,临床医师应有意识针对其CVD危险因素开展筛查(CPP)[11]。
4.3 抑郁与焦虑
抑郁和焦虑的症状在PCOS患者中会明显增加,《PCOS循证指南》推荐,PCOS患者应接受问卷调查,并根据情况进行心理评估[12-13]。PCOS患者如果存在中度或重度抑郁或焦虑症状,应进一步评估、检查,必要时需转诊或接受治疗。
5 生活方式和体重管理
在PCOS患者的整个生命周期中,支持健康的生活方式仍然至关重要,重点是整体健康,控制体重,防止体重增加[14-16]。《PCOS循证指南》 建议,医护人员应在征得PCOS患者同意后为其测量体重,并解释与体重相关的疾病风险。由于缺乏妊娠安全性数据,有生育力的PCOS患者在使用胰高血糖素样肽-1 受体激动剂(glucagonlike peptide-1 receptor agonists,GLP-1RA)时推荐进行有效避孕。
6 PCOS 治疗
《PCOS循证指南》 强调,PCOS患者应调整生活方式,注意戒烟酒、体重控制等健康管理,改善多毛、痤疮、肥胖以及月经紊乱等症状,减轻IR。治疗的总体原则需考虑PCOS患者的意愿及其生活质量的影响,若经生活方式调整效果不佳应考虑药物治疗甚至手术干预:1)复方口服避孕药(combined oral contraceptives,COC)单一疗法;2)二甲双胍与COC联合治疗;3)抗高雄激素药物治疗;4)减重药物和减重手术;5)脱毛治疗[1,17]。
6.1 胰岛素抵抗治疗
当PCOS患者存在IR时,《PCOS循证指南》 推荐使用二甲双胍,其疗效优于肌醇,目前证据显示肌醇对PCOS的临床疗效有限,但二甲双胍不推荐PCOS孕妇患者使用[18]。
6.2 高雄激素血症治疗
激素类避孕药(hormonal contraceptives,HCs)是治疗月经不调和高雄激素血症的一线药物,没有特别推荐的制剂,但首选炔雌醇剂量较低和不良反应较小的制剂[19]。避孕药首选达英-35(复方醋酸环丙孕酮),作用机制为抑制下丘脑-垂体-卵巢轴黄体生成素(luteinizing hormone,LH)的生成,进一步抑制卵泡膜细胞分泌雄激素。育龄期PCOS患者进行HCs治疗将有助于降低其子宫内膜癌的发生风险。HCs的疗程尚无明确标准,医护人员有义务告知可能怀孕的PCOS患者及其家属在使用抗雄激素治疗时,如果怀孕可能出现男性胎儿外生殖器结构发育不全的风险。为防止出现这种情况,《PCOS循证指南》建议可能怀孕的PCOS患者应使用有效的避孕措施,如宫内节育器或COC等。COC是PCOS一线治疗药物,应选择最低有效雌激素剂量( ⊕○○○);仅含孕激素的口服避孕药可考虑用于子宫内膜的保护;除COC外,其他避孕药不能抑制肝脏性激素结合球蛋白的产生,对高雄激素血症的疗效有限[20]。
6.3 促排卵治疗
来曲唑是首选的不孕症一线药物( ⊕⊕⊕⊕),可作为单纯无排卵性的PCOS患者诱导排卵。目前临床证据[21]表明,来曲唑相比其他诱导排卵药物,不增加致畸性,另外与克罗米芬(clomiphene citrate,CC)相比,来曲唑的多胎妊娠风险较低(CPP)。《PCOS循证指南》 指出,若某些国家或地区不允许使用来曲唑,可采用其他诱导排卵药物,如CC与二甲双胍联合使用。单纯无排卵性的PCOS患者采用二甲双胍联合CC治疗,可提高临床活产率,其疗效优于二甲双胍或CC单独使用[22]。
促性腺激素或卵巢手术主要作为PCOS的二线疗法( ⊕⊕○○)。《PCOS循证指南》 建议,通过体外受精(in vitro fertilisation,IVF)或人工辅助受精(intracytoplasmic sperm injection,ICSI)来提高临床妊娠或活产率的PCOS患者,对GnRH拮抗剂方案的使用不应优先于GnRH激动剂方案(CPP)[23]。接受IVF/ICSI的PCOS患者使用GnRH拮抗剂方案,因为该方案可使用激动剂触发器及冷冻其产生的所有合适的胚胎( ),在不影响累计活产率的情况下,可明显降低重度卵巢过度刺激综合征的发生风险。对于无排卵性PCOS患者使用IVF是有效的,如果选择单个胚胎移植,可减少多胎妊娠风险。由于PCOS存在潜在的妊娠并发症风险,应首选单胚胎移植。《PCOS循证指南》强调,对CC抵抗的单纯无排卵性PCOS患者,可选择二线治疗方案:腹腔镜下卵巢手术。若单纯无排卵性PCOS患者有其他的腹腔镜手术指征,腹腔镜下卵巢手术可作为一线治疗方案[6],但腹腔镜下卵巢手术面临以下问题:1)手术费用较高;2)存在子宫及附件黏连的潜在风险;3)潜在卵巢的储备功能降低,甚至卵巢功能丧失。
6.4 减重药物与手术
PCOS患者促排卵的第一步为体重控制,至少减重 5%。减重代谢手术可用于改善PCOS患者的体重、高血压、糖尿病、多毛症、月经周期不规律、排卵和妊娠机率[24-25]。除积极的生活方式干预外还可考虑使用奥利司他或GLP-1RA,如利拉鲁肽、度拉唐肽和司美格鲁肽等药物来减轻BMI较高的成年PCOS患者体重[26]。针对使用GLP-1RA的PCOS患者,目前缺乏妊娠安全性数据,因此在患者有可能怀孕的情况下,需要采取有效避孕措施。
6.5 多毛症治疗
当使用COCP或美容治疗6 个月后,未能充分改善PCOS患者多毛症状时,可考虑将有效避孕和抗雄激素结合治疗。如果选用HCs治疗还不能改善PCOS患者的多毛症状,则建议选择醛固酮拮抗剂螺内酯治疗。激光和光疗可减少PCOS患者的多毛症状,与特发性多毛症相比,PCOS患者的治疗疗程更多。
6.6 其他治疗药物
PCOS患者还存在血脂紊乱且处于慢性炎症的状态。《PCOS循证指南》并不推荐他汀类药物用于无排卵性PCOS患者及高雄激素血症患者,对于有指征口服他汀类药物的PCOS患者仍推荐使用[27]。《PCOS循证指南》 未推荐二肽基肽酶-4 抑制剂治疗PCOS患者,其获益与否目前尚缺乏足够的循证依据。
7 小结
《PCOS循证指南》 根据现有最佳证据、临床专业知识和患者偏好,对PCOS的诊断评估、治疗管理和特殊情况的诊疗提供了建议与指导,强调终身健康管理的理念。该指南从基于共识的诊断标准过渡到基于证据的诊断标准,提高了PCOS诊断的准确性及治疗的规范化。
致谢:感谢四川大学华西医院临床医学院沙雷皓博士在文献检索和论文撰写方面给予的帮助!

