妊娠期糖尿病妇女产后血糖管理的最佳证据总结
马晓霞,钱舒华,孙 岩,周天纯,林宇萍,王 娜
(复旦大学附属妇产科医院,上海 200090)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是由于妊娠后母体糖代谢异常而首次发生的糖尿病[1],是妊娠期最常见的合并症之一。据国际糖尿病联盟(International Diabetes Federation,IDF)发布的第十版《全球糖尿病地图》[2]显示,到2021年,每年大约有2 110万女性在妊娠期间患有不同程度的高血糖,其中GDM 占80.3%,且其发病率在全球范围呈上升趋势。GDM 可增加妊娠期高血压、羊水过多、早产、巨大儿和新生儿低血糖等围产期并发症发生率[3]。尽管产后短期内大部分产妇的糖代谢异常会消失,但从长远看,GDM 患者产后发生代谢综合征、2 型糖尿病(type 2 diabetes mellitus,T2DM)、肥胖、脂代谢紊乱、高血压甚至心血管疾病等的风险会增加[4],且其子代发生上述代谢相关疾病的风险亦增加[5]。同时,证据显示,有GDM病史的妇女再次妊娠时GDM 发生风险增加10 倍以上[6],且再发的GDM 相关大于胎龄儿及巨大儿发生率更高;于GDM 妇女而言,反复暴露于高血糖环境将显著增加其今后T2DM 患病风险[7]。因此,在我国生育政策调整的背景下,应对有GDM 病史的妇女进行产后血糖相关管理,以预防T2DM 和/或再次妊娠时发生GDM。目前,国内学者对有GDM 病史的妇女开展的相关干预研究仅集中于强化生活方式改变、促进糖代谢筛查等[8-9],且大多为单项干预措施,尚未形成系统的集束化综合管理策略和方案。本研究旨在通过系统的证据检索,运用循证的方法综合目前关于GDM 妇女产后血糖管理的最佳证据,为有GDM 病史的妇女预防产后糖尿病发生和构建血糖管理具体方案提供参考依据。
1 资料与方法
1.1 确立问题采用复旦大学循证护理中心的问题开发工具PIPOST 模式[10]构建循证问题,P(Population):有GDM 病史的妇女;I(Intervention):产后血糖管理的各项措施;P(Professional):医务保健者;O(Outcome):主要结局指标为产后T2DM 或糖尿病前期的发生率、下次妊娠时GDM 的再发率,次要结局指标包括体质量、BMI、腰围等的变化;S(Setting):产科病房、门诊、社区医院及家庭等;T(Type of evidence):临床实践指南、最佳实践信息册、临床决策、证据总结、专家共识及系统评价等。
1.2 检索策略按照证据资源“6S”模型[11],采用自上而下的检索原则,以“糖尿病,妊娠/妊娠期糖尿病/妊娠糖尿病/妊娠合并糖尿病/妊娠期高血糖”“产后/孕前”为中文关键词,以“diabetes,gestational/gestational diabetes/gestational diabetes mellitus/GDM/diabetes in pregnancy/hyperglycemia in pregnancy”“postnatal/postpartum/interconception/preconception”为英文关键词,在中国知网(China national knowledge infrastructure,CNKI)、万方数据服务平台、中国生物医学文献数据库(China biology medicine disc,CBM)、PubMed、Embase、美国糖尿病协会(American Diabetes Association,ADA)网站、BMJ Best Practice、Up To Date 临床顾问、JBI 循证卫生保健中心数据库、Cochrane Library、加拿大安大略省注册护士协会网(registered nurses’association of Ontario,RNAO)、苏格兰学院间指南网(scottish intercollegiate guidelines network,SIGN)、英国国家卫生与临床优化研究所(National institute for Health and Care Excellence,NICE)指南网、国际指南网(guidelines international network,GIN)、美国妇产科医师协会(American College of Obstetricians and Gynecologists,ACOG)、医脉通等资源数据库进行检索。检索时限为2000 年1 月1日至2022年5月20日。
1.3 文献纳入与排除标准纳入标准:①研究对象为有GDM 病史的妇女;②研究内容为预防产后高血糖和再次妊娠时GDM 再发的各项干预措施;③研究结局为产后T2DM 及糖尿病前期的发生率、再次妊娠时GDM的再发率;④研究类型为临床实践指南、最佳实践信息册、临床决策、证据总结、专家共识、系统评价;⑤指南如有更新,选择最新版本;⑥语种为中文或英文。排除标准:①研究内容、数据等信息不完整的文献;②重复发表的文献;③无法获得全文的文献。
1.4 文献质量评价标准指南采用临床指南研究和评价系统Ⅱ(appraisal of guidelines for research and evaluation Ⅱ,AGREE Ⅱ)[12]进行评价;系统评价采用JBI循证卫生保健中心的真实性评价工具[12]进行评价;专家共识采用JBI 循证卫生保健中心对意见和共识类文章的真实性评价工具[12]进行评价;临床决策、证据总结追溯到所依据的原始文献,根据原始研究的类型选择相应的工具进行质量评价。
1.5 文献质量评价过程由2名经过系统循证护理课程学习的研究人员对纳入的文献进行质量评价,意见出现分歧时,由第3 名研究人员参与协商决定。当证据存在争议时,遵循循证证据、高质量证据、最新发表的文献优先的原则。
1.6 证据分级和推荐级别采用JBI证据预分级系统(2014 版)[13]对所提取的证据进行分级与评价,根据研究纳入文献的研究类型,将证据等级分为Level 1~5。对来源于临床决策、证据总结的证据,追溯其参考的原始文献进行证据的等级划分。
2 结果
2.1 纳入文献的基本信息初步检索共获得文献665篇,去除重复文献后剩余523 篇;初步阅读文题和摘要后排除443篇;对剩余80篇文献阅读全文复筛,剔除不符合纳排标准的文献后剩余23 篇;通过阅读参考文献等其他方式补充1 篇,最终纳入24 篇文献。其中指南12 篇[14-25],专家共识1 篇[26],系统评价8 篇[27-34],临床决策3篇[35-37]。纳入文献的基本特征见表1。
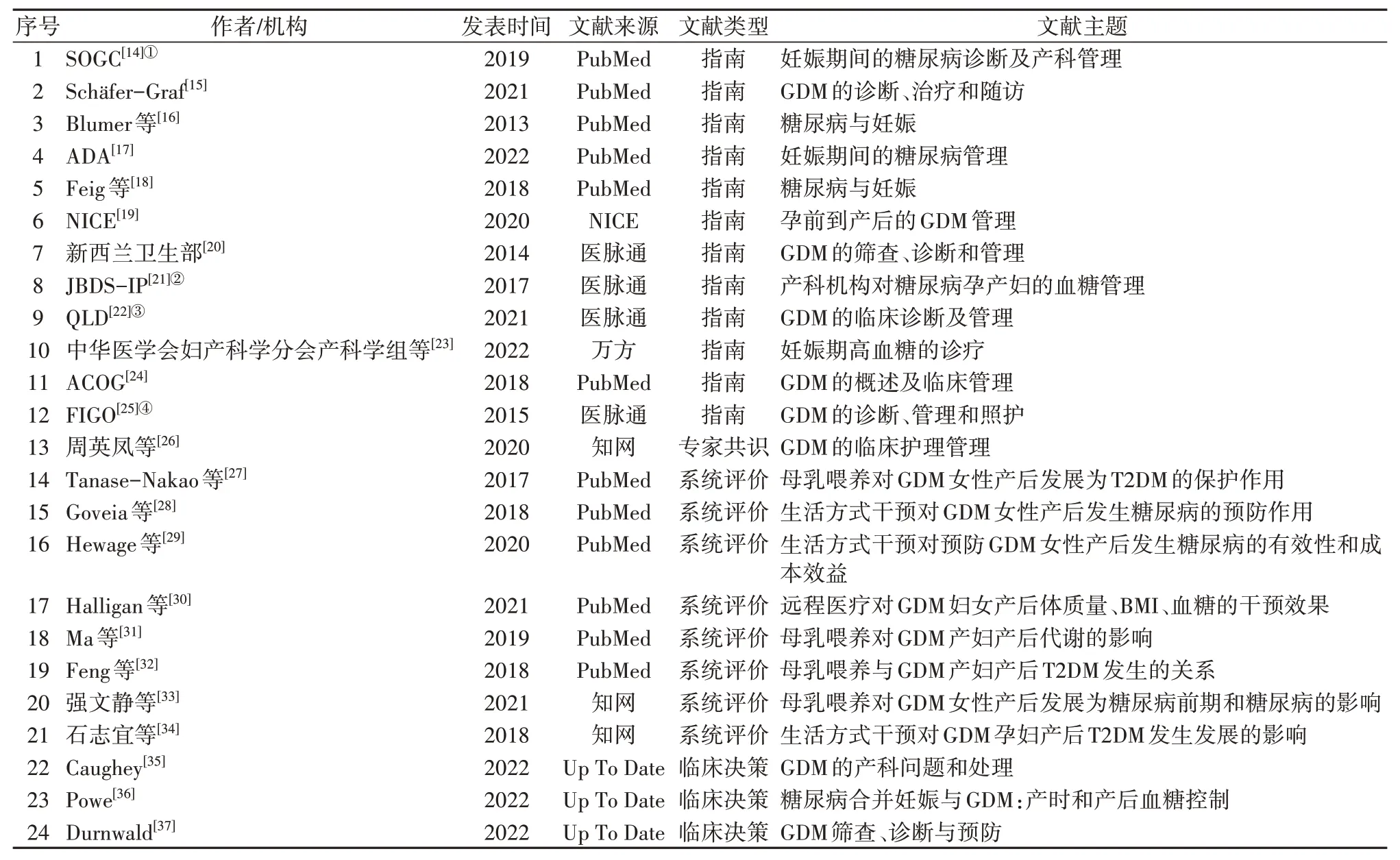
表1 纳入文献的基本信息
2.2 纳入文献质量评价结果
2.2.1 指南质量评价结果共纳入12篇指南[20-22,25],6篇[14-18,24]来自PubMed,4 篇[20-22,25]来自医脉通,1 篇[19]来自NICE指南网,1篇[23]来自万方,各领域标准化百分比及各指南总体评价均符合纳入标准,见表2。
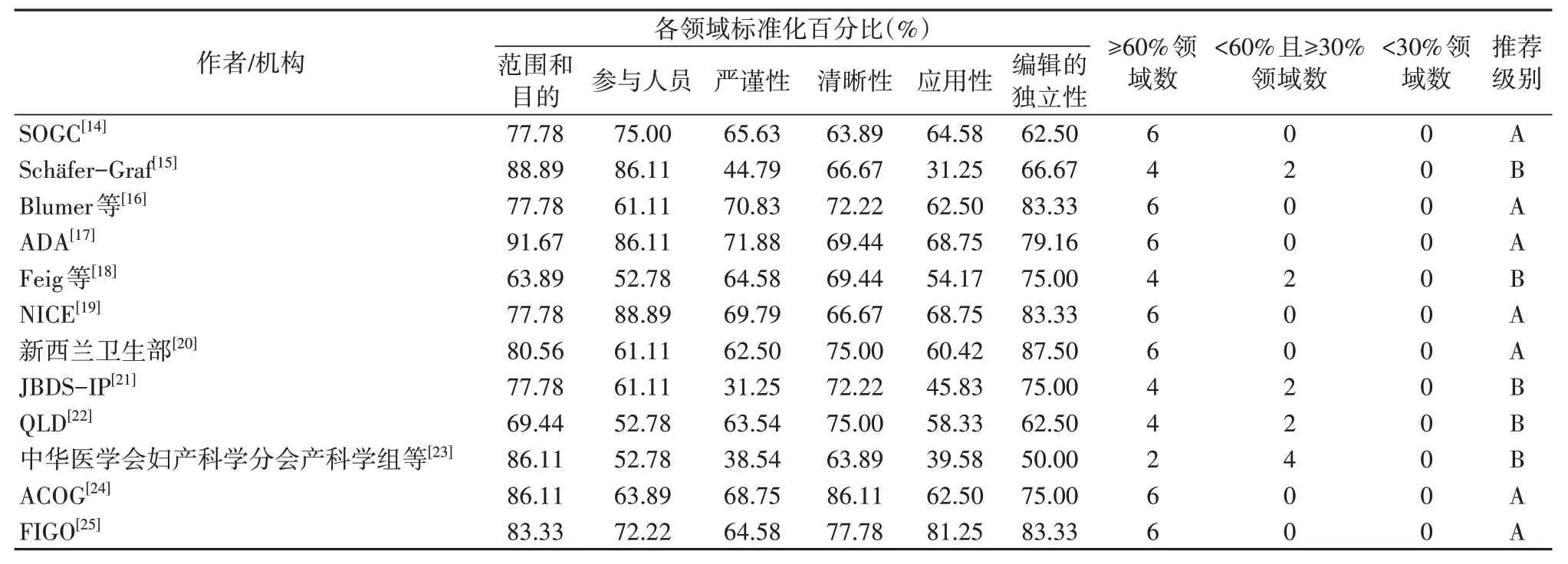
表2 指南质量评价结果
2.2.2 专家共识质量评价结果本研究共纳入1 篇[26]来自中国知网的专家共识,所有条目的评价结果均为“是”,研究设计完整、质量较高,予以纳入。
2.2.3 系统评价质量评价结果本研究共纳入8 篇系统评价[27-34],6 篇[27-32]来自PubMed,2 篇[33-34]来自知网。除条目4“数据库或资源库是否充足”,强文静等[33]评价结果为“否”,条目8“是否评估发表偏倚”,Tanase-Nakao等[27]、Halligan等[30]的评价结果为“否”,其他条目的评价结果均为“是”,研究设计完整,质量较高,均予以纳入。
2.2.4 临床决策的质量评价结果本研究共纳入3 篇临床决策[35-37],来源于Up To Date 数据库,其引用的证据均基于本研究已纳入的指南[16-17],为高质量文献,故予以纳入。另外还包括1 篇系统评价[38],但其研究对象包括易患T2DM 的成人及儿童,与本文的研究对象不符,故该系统评价未被纳入。
2.3 证据描述与汇总经证据提取及整合,最终在产后血糖筛查、药物管理、生活方式干预、母乳喂养和避孕及计划妊娠管理这5 个方面形成20 条证据。详见表3。

表3 妊娠期糖尿病妇女产后血糖管理的最佳证据总结
3 讨论
3.1 促进产后血糖筛查产后血糖筛查是对GDM 妇女进行早期干预或预防性干预的基础。然而,目前数据显示GDM 妇女产后血糖筛查率普遍较低。英国的一项大型回顾性队列研究结果显示,仅不到60%的GDM 妇女在产后第1 年接受了T2DM 初级保健筛查,且筛查比例在1 年后迅速下降[39]。在进行筛查的妇女中,约2.8%的妇女被诊断为T2DM,21.6%的妇女在分娩后6~13 周出现持续性血糖异常[40],未进行筛查的原因包括医务人员未给予足够的随访教育、因工作和照护婴幼儿而缺少时间、经济因素、孕期进行OGTT 的不适体验、筛查不便等[41-42]。对于产后血糖筛查的时间和方式,各指南规范也未形成统一意见。其中筛查时间多推荐为产后4~12 周,而加拿大糖尿病协会[18]建议在产后6 个月内至少进行一次。对于筛查方式,大部分指南推荐使用OGTT,但英国糖尿病协会联合住院治疗组[21]建议进行空腹血糖和糖化血红蛋白检测,英国国家卫生与临床优化研究所[19]也不推荐常规行OGTT 检查。与美国糖尿病协会[17]意见一致,我国[23]推荐产后4~12周通过OGTT 进行血糖筛查,结果正常者推荐之后每1~3 年进行一次筛查。医护人员应当强化血糖筛查的随访教育,可通过电话、邮件、网络等方式,充分利用信息技术的便利性和高效性,延续GDM 妇女产后血糖管理,进行个体化健康指导,从而提高其自我管理能力和产后血糖筛查率[43]。
3.2 加强药物管理,优化生活方式干预对于血糖筛查异常者,可通过二甲双胍和(或)生活方式干预来预防糖尿病发生的效果已被肯定,但对于后者的干预形式、时间、频率却尚未形成统一建议。GDM 妇女作为T2DM的高危人群,英国国家卫生与临床优化研究所[19]中推荐采用糖尿病高危人群的预防措施,如进行体育锻炼,鼓励超重和肥胖的妇女通过减少卡路里摄入来逐步减重,增加高纤维食物的摄入,选择煮或蒸的烹调方式;新西兰卫生部指南[20]推荐,患T2DM 的高危人群应每天进行30~60 min 的体育锻炼,增加膳食纤维的摄入量、减少脂肪的摄入量以及减轻体质量5%~7%等以预防或延缓高危人群和糖尿病前期人群中T2DM的发生;昆士兰卫生组织[22]提出应当在产后通过健康的生活方式进行体质量管理,如体育锻炼,使产后体质量保持在合理范围内,活动强度以心率或自我感知运动强度评分为标准。大部分指南中未对“生活方式干预”作出明确的规定和要求,且存在地域、习俗的差异。因此,寻求预防产后血糖异常的最佳生活方式仍需要开展本土大样本的高质量随机对照研究来验证。
3.3 加强母乳喂养指导已有研究发现,母乳喂养可降低有GDM 病史妇女产后高血糖的发生风险[44],这可能是因为在进行母乳喂养时,会增加母亲自身能量消耗,产生大量催乳素,而催乳素与糖化血红蛋白、C 肽含量在一定范围内呈负相关[45]。同时增加母乳喂养的时间还可以改善糖脂代谢[46],从而降低T2DM 的发生率。但目前我国6 个月内婴儿纯母乳喂养率仅为29.2%,远低于世界平均水平(43%)和中低收入国家平均水平(37%)[47],而对于GDM 产妇来说,由于泌乳延迟的发生率增加、母乳喂养自我效能低、新生儿并发症的发生率高等因素,其纯母乳喂养率更不容乐观[48]。因此,要大力开展母乳喂养宣传教育,加强母乳喂养咨询指导,完善政策制度,打造母乳喂养支持环境。
3.4 加强避孕指导,做好生育间期保健服务为了预防出生缺陷、提高出生人口素质,国家大力推广孕前保健服务,做好两胎之间的避孕、孕前保健及保证夫妇双方以最好状态进入下一个妊娠周期的重要性逐渐被认识和强调,成为产后健康管理的重要内容。有研究指出,单纯孕激素类避孕药可能会使外周细胞对胰岛素的敏感性降低,诱发胰岛素抵抗,增加糖尿病发生的风险,复方激素类避孕药也可能增加心血管疾病和代谢综合征发生的风险[49],而长效、可逆性避孕方式具有高度的可靠性和有效性[22],但要和产妇及其伴侣讨论每种避孕方法的风险和益处,根据具体情况采用安全有效的避孕措施,并且在每一次的随访过程中,都要强化生活方式干预。此外,有生育意愿且有GDM 病史的妇女是再发GDM 的重点高危人群,应对其进行及时有效的孕前预防性干预,做好高危人群的孕前保健工作。
4 小结
本研究总结了目前关于GDM 产妇产后血糖相关管理的最佳证据,可为制订预防产后高血糖和GDM 再发干预措施提供参考依据。医务人员应当强化GDM病史妇女产后血糖筛查意识,充分利用电话、网络等信息技术进行监管和干预支持,继续加强母乳喂养的宣教,综合社会支持系统提供个体化生活方式指导。然而,截至目前,对于GDM 妇女产后血糖管理,多数研究聚焦在GDM 妇女产后血糖筛查和T2DM 预防,缺乏针对再次妊娠时预防GDM 再发的随机对照试验研究,我国尚未见对有GDM 病史的妇女再次妊娠前进行生活方式综合干预来预防GDM 再发的研究证据。随着我国二胎政策的全面开放和三胎政策的出台,未来研究可关注有再次妊娠意愿的GDM 妇女,进一步开展相关的高质量随机对照试验验证其是否可从产后血糖相关管理中获益,尤其为是否可降低再次妊娠GDM 再发发生率提供更优、更丰富的证据。

