肾移植受者新型冠状病毒感染致急性肾功能损伤的单中心分析
胡潇威,唐莉,谢振华,陈亮亮,魏军军,张曙伟
新型冠状病毒感染(COVID-19)是21 世纪公共卫生面临的最大威胁之一,其中老年人和免疫低下者占比相对较高[1]。肾移植受者由于需要接受长期的免疫抑制治疗,成为COVID-19 易感人群,且出现相关并发症的概率更高,住院死亡率更是高达20%~39%[2]。然而,由于肾移植受者的免疫状态各不相同,其COVID-19 后对肾功能在内的机体变化情况尚未明确。本研究是一项针对COVID-19 肾移植受者的单中心回顾性研究,旨在观察肾移植受者感染后的肾功能变化,为临床治疗肾移植受者COVID-19及其相关并发症提供一定的依据,现报道如下。
1 资料与方法
1.1 一般资料 本研究为单中心回顾性研究,所有研究对象均选取自宁波市鄞州区第二医院移植科。纳入标准:(1)患者在2022 年12 月至2023 年2 月期间,口/鼻咽拭子抗原或核酸检测提示COVID-19阳性;(2)接受同种异体肾移植的受者;(3)既往无艾滋病、肿瘤、严重感染病史;(4)受者术后接受规律随访;(5)均完成COVID-19 疫苗接种。排除标准:(1)临床资料及随访资料不完整者;(2)因外院转至本院而无法获取患者初期资料者。本研究经宁波市鄞州区第二医院伦理委员会审批通过。
1.2 方法 对于COVID-19 轻型的肾移植受者,建议维持原有的免疫抑制方案;对于COVID-19 中型的肾移植受者,建议减少或停用霉酚酸类药物,综合评估病情后个体化调整钙调磷酸酶抑制剂(CNI)或哺乳动物雷帕霉素靶蛋白抑制剂(mTOR抑制剂)方案;对于COVID-19 重型或危重型的肾移植受者,应停用所有非激素类免疫抑制剂。在使用奈玛特韦/利托那韦或先诺特韦/利托那韦时应注意其与免疫抑制剂的相互作用,注意调整CNI、mTOR 抑制剂和糖皮质激素的剂量,密切监测药物浓度[3]。患者出院后均随访1 个月。
1.3 观察指标 收集患者年龄、性别、COVID-19 前后的血清肌酐和肾小球滤过率。根据采用KDIGO指南推荐的分期与标准,确定急性肾损伤的诊断标准,即符合以下情况之一即可诊断:(1)48 h以内血清肌酐水平增高≥26.5mol/L;(2)确认或者推测7 d以内血清肌酐水平增高值为基础值的1.5 倍;(3)尿量小于0.5 ml·kg-1·h-1,且时间持续6 h 以上。
1.4 统计方法 采用SPSS 25.0 统计软件进行分析,符合正态分布的计量资料以均数±标准差表示,采用配对样本t检验;不符合正态分布的数据以M(Q)表示,采用非参数检验。P <0.05 表示差异有统计学意义。
2 结果
2.1 纳入患者的基线资料 137 例肾移植受者年龄为51.9(17,76)岁,其中男86 例,女51 例。右侧肾移植受者129 例,左侧肾移植受者8 例。137 例肾移植受者平均接受移植肾年限为9.75(0.083,29)年。
2.2 感染前后血清肌酐变化情况 肾移植受者感染前血清肌酐126.61(82,137)mol/L。感染后,75%(103/137)的患者在感染早期便出现血清肌酐上升,其中34.31%(47/137)的患者达到了急性肾损伤的诊断标准。患者入院时、出院时及出院1 个月血清肌酐分别为153.68(91,174.5)、129.04(83,143.5)、126.02(79.5,138.5)mol/L。肾移植受者感染前血清肌酐与入院时、出院时差异均有统计学意义(Z=7.119、2.054,均P<0.05),感染前与出院后1 个月差异无统计学意义(Z=0.525,P >0.05),见图1。
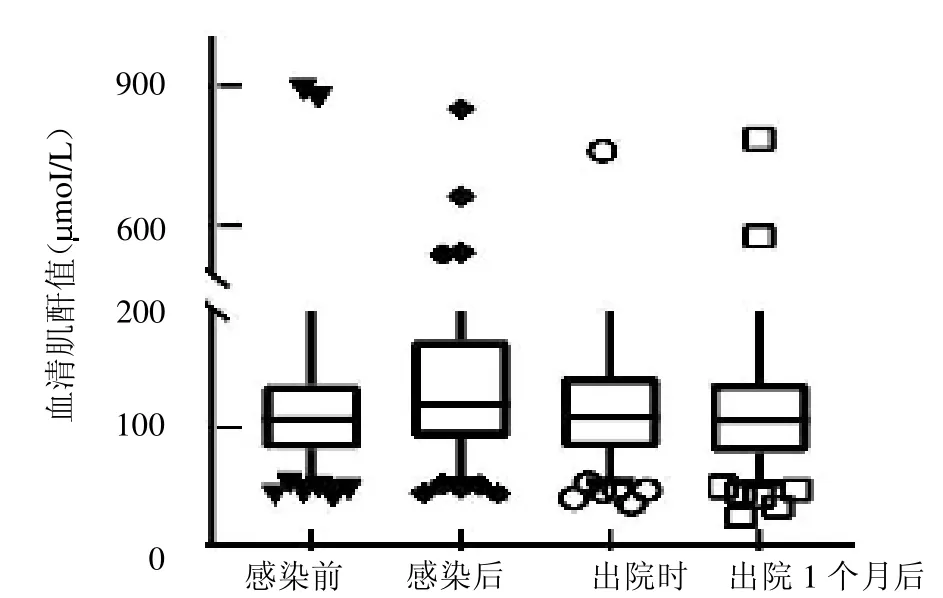
图1 肾移植受者感染前后血清肌酐比较
2.3 感染前后肾小球滤过率的变化情况 患者入院时、出院时及出院1 个月肾小球滤过率分别为(57.74±28.51)、(64±28.41)及(66.45±27.75)ml·min-1·1.73m-2。入院时肾小球滤过率与出院时、出院1 个月差异均有统计学意义(t=4.531、5.220,均P <0.05),见图2。
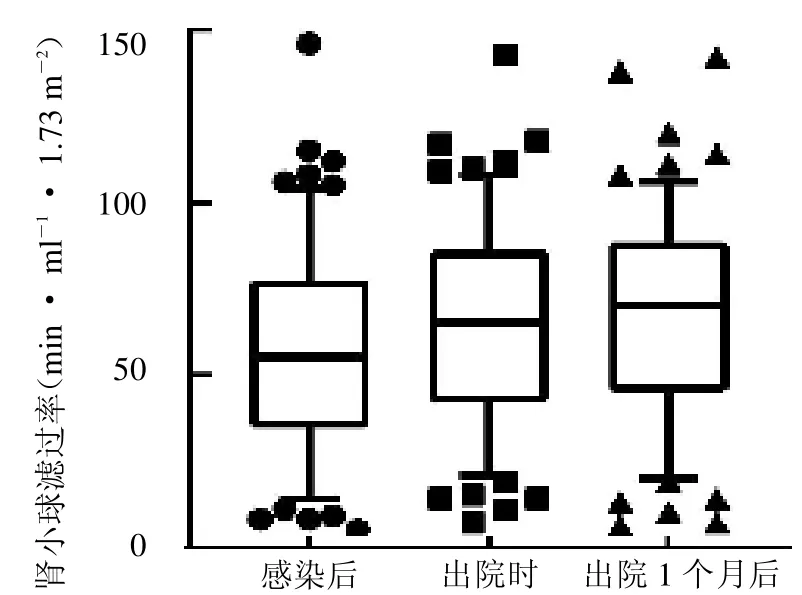
图2 肾移植受者感染前后肾小球滤过率的比较
3 讨论
肾移植是终末期肾病的首选治疗方法,与长期透析治疗相比,可以显著降低医疗成本,并在较长时间内大幅度提高患者生活质量[4]。然而,COVID-19对肾移植受者这一特殊的免疫受损群体造成了巨大冲击。COVID-19 不仅累及呼吸系统,而且也会影响泌尿系统、消化系统和心血管系统等多个器官系统[5-7]。2019 年以来关于COVID-19 及其相关并发症的研究不断,然而,因为当时流行毒株与当下流行毒株不同,且当时欧美国家多数都未接种疫苗,所以本研究立足于我国特定情况下,对理解和指导我国的肾移植受者COVID-19 后出现急性肾损伤的认识和相关研究有较大的价值。
急性肾损伤是肾移植受者术后及长期随访中发病率较高的并发症之一[8]。肾移植受者COVID-19亦会增加急性肾损伤的风险,甚至导致部分肾移植受者出现移植肾丧失功能[9]。目前认为肾移植受者COVID-19 而引起急性肾损伤的机制是多因素的,包括病毒对细胞的直接损伤作用、缺血/缺氧损伤(缺血性急性肾小管损伤)、细胞因子介导的炎症损伤以及免疫系统失调等机制[10-11]。因此,对于肾移植受者感染新冠后的管理和治疗,应更为全面和细致,动态监测患者肾功能变化,尽量减少感染风险,并注意免疫抑制剂的调整[12]。
血清肌酐的上升是移植肾发生排斥反应的非特异性监测指标。然而,本院在对于COVID-19 的肾移植受者会酌情减量或停药免疫抑制剂,因此无法排除是否存在排斥反应而引起的血清肌酐值上升。目前学者认为,2 周或更短时间内免疫抑制剂的减量或停药不会引起排斥反应[13]。此外,乳头状多瘤病毒(BK)的感染、存在肾毒性的药物、COVID-19 毒株的毒力、高血压、糖尿病、慢性肾病和心血管疾病等因素也构成了影响肾功能的要素[14-15]。
本研究结果显示75%(103/137)的患者在COVID-19 冠早期便出现血清肌酐上升,34.31%(47/137)的患者达到了急性肾损伤,COVID-19 前肾功能较差的患者在感染后移植肾功能受损程度更为严重。笔者推测COVID-19 对基础条件相对较差的移植肾危害更大,与Yende 等[16]观点一致。虽然CNI类药物具有一定肾毒性,但是患者在长期服用此类药物时,并未出现明显的肾功能变化,且这些肾功能损伤的患者集中出现在COVID-19 后,因此,笔者更加怀疑是COVID-19 导致了肾移植受者的肾功能损伤。当患者出院和出院后1 个月时,分别有90.51%(124/137)和83.21%(114/137)的患者肾功能可以恢复至感染前的水平。虽然大部分患者血清肌酐在急性肾损伤后恢复到正常水平,但肾脏可能无法完全恢复,临床研究已经证实缺血性肾损伤后功能障碍、肾纤维化、炎症可以持续存在[16]。
本研究存在不足,笔者曾试图收集COVID-19正常人群的肾功能数据,然而,此类患者几乎没有感染前及痊愈1 个月后的肾功能数据;并且患者入院与出院时的肾功能均在正常范围且无明显变化,因此,无法对本文形成有力的支持。此外,由于COVID-19 疫苗的批次及类型较为繁多,因此,未对肾移植受者对接种COVID-19疫苗情况进行详尽统计。同时,由于未对所有COVID-19 的肾移植受者进行全面的BK 病毒筛查,无法彻底排除BK 病毒是否对本次研究所收集的患者有所影响。
综上所述,COVID-19 对肾移植受者造成了巨大的影响。肾移植受者COVID-19 后肾功能受损明显,且大多集中在原本肾功能就部分不全的患者,严重者可出现移植肾功能丧失。而当移植肾受者COVID-19 痊愈后,肾功能大多可恢复至感染前的水平。值得一提的是,对于肾移植受者COVID-19,早期短时间的减量或停用CNI等免疫抑制剂可以加快COVID-19 痊愈,同时也不会引起严重的排斥反应。

