高血压肾病患者尿液水通道蛋白1、P53和P21水平分析*
吕武洋,梁蕾,薛龙格,金英玉(哈尔滨医科大学附属第一医院检验科,哈尔滨 150001)
高血压肾病是一种常见的临床综合疾病,长期血压升高使肾脏小动脉硬化,引发肾小球及肾小管功能损伤,其发病率和死亡率呈逐年上升趋势[1]。然而,高血压肾病的主要诱因高血压在疾病的早期是一种沉默表现,当发现并确诊后肾脏已经发生不可逆的损伤[2]。此外,高血压肾病的诊断需要经过金标准肾组织活检来确诊[2],这一过程耗时久且有创伤。水通道蛋白1(aquaporin 1,AQP1)是主要转运水分子的跨膜通道蛋白[3]。AQP1主要分布于肾脏近端小管上皮细胞顶端膜和基底外侧膜,促进尿液浓缩和维持机体水平衡[4]。P53, 一种肿瘤抑制蛋白,与癌症的发病机制密切相关。P21,P53的下游因子,也作为P53活化的标志物之一。2010年,Yang等[5]基础研究证明P53通过上调P21介导近端小管上皮细胞G2/M期阻滞,加重肾脏纤维化并促进肾损伤后向慢性肾脏病(CKD)进展。因此,本研究旨在探讨尿液中AQP1、P53、P21作为高血压肾病的评价肾脏损伤水平指标的可能性。
1 对象与方法
1.1研究对象 选取2021年3月至2022年9月哈尔滨医科大学附属第一医院高血压肾病患者126例和高血压无明显肾脏损害患者109例作为研究对象,分别纳入高血压肾病组和高血压组,选择同期82例体检健康者作为对照组。纳入标准:(1)高血压肾病组及高血压组均符合2020年国际高血压学会(ISH)国际高血压实践指南[6]以及《中国高血压防治指南(2018年修订版)》[1]中定义高血压为多次重复测量后诊室收缩压≥140 mmHg和/或舒张压≥90 mmHg的标准;若患者既往有高血压史,或正在用抗高血压药,即使目前血压低于140 mmHg/90 mmHg,亦诊断为高血压。(2)高血压肾病诊断依据高血压病史≥5年,有微量清蛋白尿或轻中度的蛋白尿,或出现肾功能损害等临床表现[6];肾穿刺活检病理符合高血压引起的肾小动脉硬化[7];(3)年龄≥18周岁;(4)病历资料完整;(5)近3年居住于本地的常驻人口。排除标准:(1)继发性高血压:肾性高血压、原发性醛固酮增多症、肾动脉狭窄、库欣综合征、嗜铬细胞瘤、甲状腺疾病等疾病继发高血压;(2)原发性肾脏疾病、慢性肾小球肾炎、肾病综合征、狼疮性肾病、糖尿病肾病;(3)妊娠或肾移植受者;(4)合并心、肝、肾器质性疾病以及恶行肿瘤等;(5)入组前一年内有大型心血管手术史和抢救病史。
高血压肾病属于CKD的类型之一。因此,根据研究目的又将符合研究条件的126例高血压肾病患者按照CKD的诊断标准分为5期,分别为CKD1、2、3、4、5期。慢性肾脏病分期:采用2012年全球肾病改善预后工作组(Kidney Disease: Improving Global Outcomes,KDIGO)制定的CKD诊断标准:存在肾损伤(包括肾脏病理学检查异常,血或尿成分异常或影像学检查异常)或肾小球滤过率(GFR)小于60 mL/(min·1.73 m2)≥3 个月。GFR计算公式:男性GFR=(140-年龄)×体重(kg)×1.23/血肌酐(μmol/L);女性GFR=(140-年龄)体重(kg)1.03/血肌酐(μmol/L)。将CKD分为5期,见表1。

表1 根据KDIGO指南将CKD分为5期
1.2临床资料收集 收集研究对象人口学特征、基础疾病以及实验室检测指标,人口学特征包括年龄、性别、血压、身体质量指数(BMI)、基础疾病史、用药史、高血压家族史;入院48 h内的实验室指标包括血液肌酐(Cr)、尿素(Urea)、尿酸(UA)、半胱氨酸蛋白酶抑制剂C(CysC)、β2-微球蛋白(β2-MG)以及尿液微量清蛋白(m-Alb)、转铁蛋白(Tf)、α1-微球蛋白(α1-MG)、24 h尿蛋白定量(24 h U-Pro)。
1.3检测方法 健康者、高血压患者和高血压肾病患者于清晨空腹状态下采集中段尿液5 mL。用室温离心机(德国Thermo公司)在2 h内离心尿液标本,1 980×g离心5 min后,取上清液分装于无菌EP管中,-80 ℃保存。待标本收集完后,将-80 ℃冻存尿液取出,室温解冻30 min,400×g离心30 s后,用ELISA试剂盒(上海江莱生物公司)和MULTISKAN FC酶标仪(德国Thermo公司)检测尿液中AQP1、P53和P21蛋白表达。

2 结果
2.1一般资料 见表2。健康组、高血压组和高血压肾病组的年龄、性别、BMI比较差异无统计学意义(P>0.05)。高血压和高血压肾病组的收缩压和舒张压较健康组上升(P<0.01)。

表2 健康组、高血压组和高血压肾病组的一般资料比较
2.2实验室检查指标比较 见表3。健康组和高血压组尿液Cr、Urea、β2-MG、CysC水平比较差异无统计学意义(P>0.05)。与高血压组比较,高血压肾病(CKD3、4、5期)组尿液Cr、Urea、β2-MG、CysC水平呈递增趋势(P<0.01)。
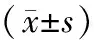
表3 3组研究对象的实验室检查指标比较
2.3尿液m-Alb、Tf、α1-MG、24 h U-Pro的比较 见表4。健康组和高血压组尿液m-Alb、Tf、α1-MG、24 h U-Pro水平比较差异无统计学意义(P>0.05)。与高血压组比较,高血压肾病(CKD1~5期)组尿液m-Alb、Tf、α1-MG、24 h U-Pro水平呈递增趋势(P<0.01)。
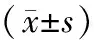
表4 3组研究对象m-Alb、Tf、α1-MG、24 h U-Pro的比较
2.4尿液AQP1、P53和P21水平的比较 见表5。分别比较3组研究对象尿液AQP1、P53、P21水平,差异均有统计学意义(P均<0.01)。高血压组AQP1、P53和P21水平较健康组升高(P<0.05)。高血压肾病组的P53、P21水平较高血压组进一步升高,而AQP1水平明显降低。在高血压肾病分期(CKD1~5期)中,AQP1呈递减趋势,P53、P21水平差异无统计学意义(P>0.05)。
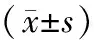
表5 3组研究对象尿液中AQP1、P53和P21的水平比较
2.5AQP1、P53和P21与实验室检查指标的相关性 Pearson相关分析显示,高血压肾病组尿液AQP1表达与血液Cr、Urea、β2-MG、CysC以及尿液m-Alb、Tf、α1-MG、24 h U-Pro水平呈负相关(r分别为-0.720、-0.720、-0.706、-0.767、-0.868、-0.879、-0.844、-0.860,P均<0.01),而与GFR呈正相关(r=0.852,P<0.01)。P53和P21与以上指标均无相关性(P>0.05)。
2.6AQP1、P53、P21对高血压肾病的诊断效能评估 AQP1、P53、P21诊断高血压肾病的ROC曲线下面积(AUCROC)分别为0.921(95%CI:0.886~0.955)、0.996(95%CI:0.992~1.000)、0.983(95%CI:0.961~1.000),最佳临界值分别为0.933 ng/L、280.17 ng/L、1 002.7 ng/L时,敏感性分别为76.4%、98.4%、99.2%,特异性分别为95.1%、96.3%、96.3%。
3 讨论
本课题组前期研究表明脂多糖诱导播散性血管内凝血急性非少尿型肾损伤(4、6、8 h)大鼠的尿液中AQP1表达逐渐升高并且其升高程度大于尿液中性粒细胞明胶酶相关脂质运载蛋白,提示尿液AQP1可能作为AKI的早期诊断标志物[8]。类似的,研究表明尿液中P21表达上升可能作为AKI早期诊断标志物[9]。上述研究结果均表明,尿液中AQP1和P21的表达水平上升可提示早期肾脏损伤。然而,本研究表明高血压肾病患者尿液中AQP1水平下降,P53和P21表达水平升高。一方面,与疾病的种类不同。研究表明,脓毒症AKI时,AQP1通过调节免疫反应发挥肾脏保护作用[10]。高血压肾病属于慢性肾脏病,患者发生蛋白质能量消耗[11]。因此,在高血压肾病过程中,AQP1通过发挥肾脏保护作用被长期消耗,导致尿液中表达下降。另一方面,AQP1表达降低可能与P53和P21的表达升高有关。有研究表明顺铂诱导肾损伤时,大鼠肾脏P53乙酰化激活,加重肾小管上皮细胞衰老和肾间质纤维化,促进AKI向CKD进展[12]。在高血压肾病的进展中,AQP1被长期消耗而降低的同时,肾脏中P53和P21表达上升促进肾脏损伤,进而进一步加重AQP1表达下降。
有趣的是,尿液中P53和P21表达在高血压肾病分期(CKD1~5期)中无差异。P53能被各种应激条件激活发挥功能,例如缺氧、血压改变等[13]。高血压条件下,肾脏P53被诱导激活升高介导其下游P21表达上调,当高血压肾病时,损伤和刺激因素多重叠加,导致肾脏中P53和P21表达进一步升高,加重肾脏损伤。此时,肾脏已经发生了损伤,即使随着CKD分期增加,刺激因素并未改变。因此,尿液中P53和P21在高血压肾病分期(CKD1~5期)中并未改变。
综上所述,本研究表明高血压肾病患尿液中AQP1水平下降以及P53、P21表达上升,可作为肾脏损伤指标。但本研究样本量较小,且缺乏高血压肾病患者治疗过程中尿液AQP1、P53和P21的动态监测,存在一定的局限性。在今后的研究中,本课题组会考虑设计大样本、多中心的深入研究方案来进一步探索和验证。

