急性脑梗死患者动脉僵硬度相关参数变化与神经功能改善的关系
宋登花?邓增山?杨晓娟
【摘要】目的 探讨急性脑梗死患者动脉僵硬度参数变化与神经功能改善的关系。方法 根据转归情况将107例急性脑梗死患者分为出院组(90例)和住院死亡组(17例),再按神经功能改善情况将出院组进一步分为功能改善组(51例)和无功能改善组(39例)。在入院第1日和第7日监测24 h血压并测量动脉僵硬度参数——动脉僵硬度指数(ASI)和脉搏波速度(PWV)。采用美国国立卫生研究院卒中量表(NIHSS)评估脑梗死严重程度,采用改良Rankin量表(mRS)评估神经功能恢复情况。采用逻辑回归分析确定住院死亡和神经功能改善的独立预测因子。结果 住院死亡组患者入院时的NIHSS评分、PWV和ASI较出院组患者差(P均< 0.05)。在Logistic回归分析中,入院时NIHSS评分以及ASI是住院死亡的独立预测因子。功能改善组患者入院第7日的PWV低于第1日(P < 0.05)。功能改善組与无功能改善组患者入院第1日和第7日的PWV比较差异均有统计学意义(P均< 0.05)。PWV和中心舒张压降低能独立预测神经功能改善(P均< 0.05)。结论 急性脑梗死患者ASI增高与较高住院病死率有关。急性脑梗死患者住院期间PWV降低与神经功能改善有关。
【关键词】脑梗死;脉搏波速度;动脉僵硬度指数;功能改善
Correlation between changes of arterial stiffness parameters and neurological functional improvement in patients with acute cerebral infarctionSong Denghua, Deng Zengshan, Yang Xiaojuan. Department of Neurology, Sinopharm Tongmei General Hospital, Datong 037000, China
【Abstract】Objective To investigate the relationship between the changes of arterial stiffness parameters and neurological functional improvement in patients with acute cerebral infarction. Methods According to clinical prognosis, 107 patients with acute cerebral infarction were divided into the discharge group (n = 90) and in-hospital mortality group (n = 17). Patients in the discharge group were further divided into functional improvement group (n = 51) and non-functional improvement group (n = 39). On the 1st and 7th d after admission, 24-h non-invasive blood pressure was monitored and arterial stiffness parameters including arterial stiffness index (ASI) and pulse wave velocity (PWV) were measured. The severity of cerebral infarction was determined by National Institutes of Health Stroke Scale (NIHSS). The recovery of neurological function was evaluated by modified Rankin scale (mRS). The independent predictors of in-hospital mortality and neurological functional improvement were identified by Logistic regression analysis. Results NIHSS score, ASI and PWV upon admission of patients in the in-hospital mortality group were significantly higher than those in the discharge group (all P < 0.05). Logistic regression analysis found that NIHSS score upon admission and ASI were the independent predictors of in-hospital mortality. In the neurological functional improvement group, the PWV measured on the 7th d was significantly lower than that measured on the 1st d (P < 0.05). There were significant differences in PWV measured on the 1st and 7th d
between patients with and without neurological functional improvement (both P < 0.05). Decline in PWV and central diastolic blood pressure (CDBP) were the independent predictors of neurological functional improvement (both P < 0.05). Conclusions Increased ASI is associated with higher in-hospital mortality in patients with acute cerebral infarction. Additionally, PWV decline is correlated with neurological functional improvement in patients with acute cerebral infarction during hospitalization.
【Key words】Cerebral infarction; Pulse wave velocity; Arterial stiffness index; Functional improvement
脑卒中是全世界范围内导致死亡和残疾的主要原因之一。年龄、性别、种族、遗传、糖尿病、心房颤动、吸烟、血脂异常、动脉高血压等因素在脑卒中的发生过程中起重要作用[1]。其中内皮功能障碍是动脉粥样硬化形成早期的关键阶段,可通过测量动脉僵硬度来进行评估。动脉僵硬是心血管疾病病死率和脑卒中独立预测因子[2]。此外,动脉僵硬度可能是急性脑梗死患者功能预后独立预测因子[3]。脉搏波速度(PWV)和动脉僵硬度指数(ASI)是评估动脉僵硬度的相关参数,具有无创和易于应用等特点。本研究比较了急性脑梗死住院死亡患者和出院患者的PWV与ASI,评估其与住院死亡和临床改善之间是否存在相关性。
对象与方法
一、研究对象
选择2017年1月至2021年12月在国药同煤总医院诊治的107例急性脑梗死患者作为研究对象,样本量根据Logistic回归分析中发生事件数至少为矫正变量的5~10倍来估算。纳入标准:①年龄18~80岁;②发病24 h内入院;③符合2010年全国脑血管病学术会议制定的急性脑梗死诊断标准[4]。排除标准:①短暂性脑缺血发作;②急性脑出血;③脑部肿块;④脓毒症;⑤自身免疫性疾病;⑥严重心、肝和肾功能不全。根据患者住院情况将其分为出院组(90例)和住院死亡组(17例)。按神经功能改善情况再将出院组患者进一步分为功能改善组(51例)和无功能改善组(39例)。本研究经国药同煤总医院医学伦理委员会批准,所有患者或其家屬均签署知情同意书。
二、资料收集
入院后,记录患者年龄、性别、心血管危险因素[高血压、糖尿病、心房颤动、吸烟和冠状动脉粥样硬化性心脏病(冠心病)等病史与家族史]。在入院24 h内对每位患者进行CT和(或)MRI检测,进行12导联心电图检查,并进行经胸超声心动图检查,以确定脑梗死病因。在入院第1日空腹进行常规实验室检查,包括血糖、胆固醇、肌酐和血液学参数检测等。
三、神经功能评估
所有患者在入院第1日和第7日接受详细的神经系统检查(意识检查、头颅检查、运动检查、感觉检查和小脑检查)。采用美国国立卫生研究院卒中量表(NIHSS)评估脑梗死严重程度;采用改良Rankin量表(mRS)确定依赖性和功能改进情况。NIHSS评分用于评估早期神经功能改善情况。功能改善被定义为NIHSS评分下降4分或以上,或脑卒中后第7日NIHSS评分下降0~1分[5]。
四、动态血压检测
入院第1日和第7日,使用移动式24 h动态血压记录分析仪(脉搏波分析,瑞士产)对所有患者行24 h无创动态血压监测,同时测量其肱动脉血压、PWV及ASI。于6 : 00~22 : 00每15 min测量1次血压,于22 : 01~5 : 59每30 min测量1次血压。计算24 h平均中心收缩压(CSBP)、中心舒张压 (CDBP)、中心脉压(CPP)。
五、统计学处理
采用SPSS 17.0处理数据,正态分布计量资料以表示,组间比较采用独立样本t检验,自身治疗前后比较采用配对t检验;计数资料用例(%)表示,比较采用χ2检验。采用二元Logistic回归分析确定住院死亡和临床改善的独立预测因素,其中单因素Logistic回归分析纳入的变量是选择临床上已知的影响住院病死率或临床改善的因素,以及在基线资料比较中有统计学差异的变量,将单因素中P < 0.05的变量进一步纳入多因素Logistic回归分析。P < 0.05为差异有统计学意义。
结果
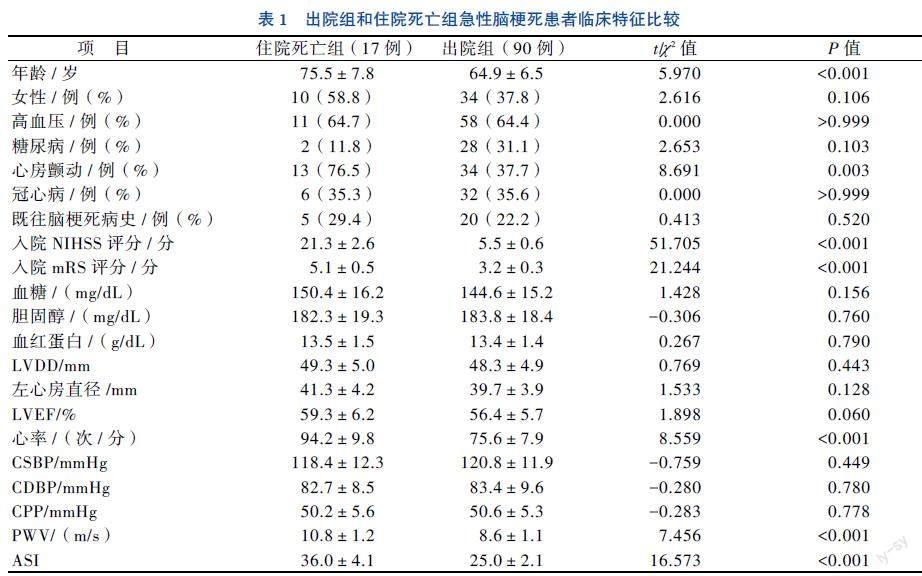
一、住院死亡组与出院组急性脑梗死患者临床特征比较
与出院组患者相比,住院死亡组患者年龄较大、心房颤动发生率较高(P均< 0.05);住院死亡组患者入院时的NIHSS和mRS评分均高于出院组患者(P均< 0.05);住院死亡组患者入院时的PWV和ASI大于出院组患者(P均< 0.05),见表1。在单因素Logistic回归分析中,预测住院死亡的因素包括年龄、女性、糖尿病、心房颤动、入院NIHSS评分、入院mRS评分、左心房直径、心率、PWV和ASI,其中年龄、心房颤动、入院NIHSS、心率、PWV和ASI比较差异均有统计学意义(P均< 0.05)。采用后退法进行多因素Logistic回归分析,结果显示入院NIHSS评分和ASI可独立预测住院死亡(P均< 0.05)。见表2。
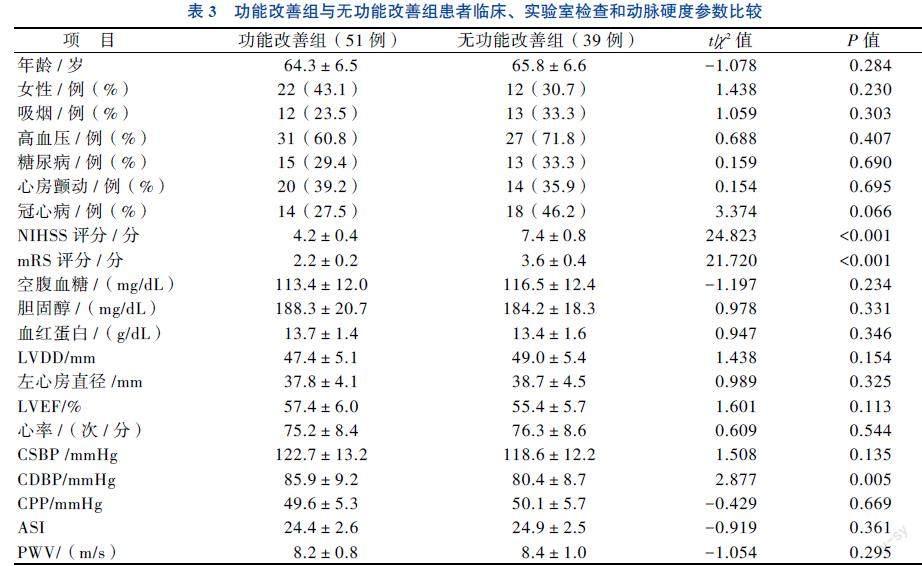
二、功能改善组与无功能改善组急性脑梗死患者特征比较
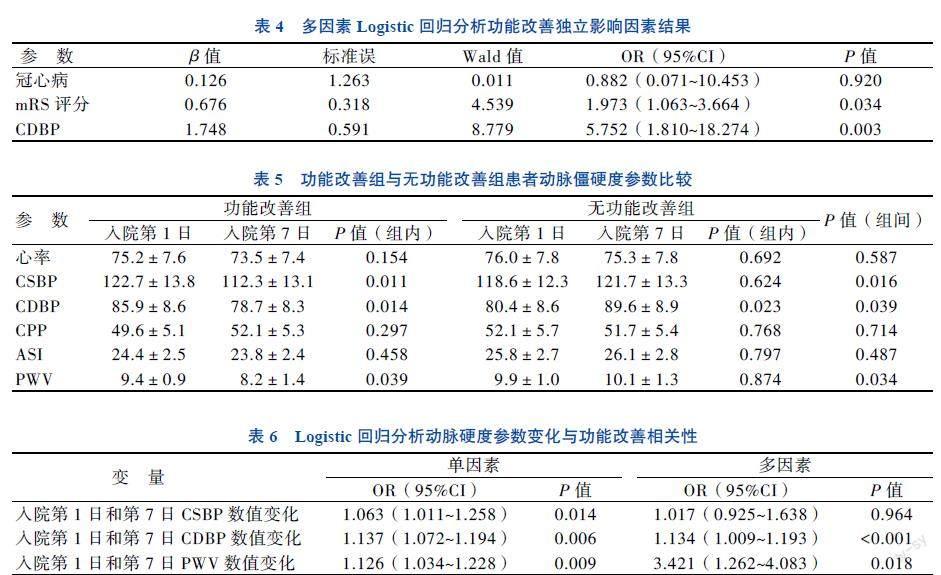
与无功能改善组患者相比,功能改善组患者住院第7日NIHSS、mRS评分及CDBP降低(P均< 0.05),见表3。在单因素Logistic回归分析中预测功能改善因素有冠心病、NIHSS评分、mRS评分、LVEF和CDBP,其中冠心病、mRS评分和CDBP比较差异均有统计学意义(P均< 0.05)。采用后退法进行多因素Logistic回归分析,结果显示,mRS评分和CDBP可预测功能改善(P均< 0.05)。见表4。
三、动脉僵硬度参数变化分析
在功能改善组中,入院第7日的CSBP、PWV低于第1日(P均< 0.05)。功能改善组与无功能改善组患者入院第1日和第7日的CSBP、CDBP及PWV比较差异均有统计学意义(P均< 0.05),见表5。在单因素Logistic回归分析中,CSBP、CDBP及PWV比较差异均有统计学意义(P均< 0.05)。采用后退法进行多因素Logistic回归分析,结果显示功能改善与CDBP和PWV存在相关性(P均< 0.05),见表6。
讨论
随着我国逐渐进入老龄化社会,脑梗死发病率也逐渐增高,给患者健康造成严重影响。虽然近年来关于急性脑梗死危险因素的研究很多,但是急性脑梗死患者入院后采取何种指标评价神经功能改善仍不明确。动脉僵硬度是动脉粥样硬化指标,动脉僵硬度增加会引起收缩压增加和舒张压降低,使高脉压传递到远端器官,包括大脑[6-7]。内皮功能障碍、氧化应激和炎症患者的动脉僵硬度也会增加。目前已有研究者提出了应用动脉僵硬度相关参数的建议,包括PWV和ASI等,这些参数均与心脑血管疾病发生风险增加有关,且可以无创测量[8]。
本研究表明,住院死亡患者PWV和ASI高于出院患者,入院第7日临床功能改善患者PWV低于入院第1日;回归分析显示PWV降低可独立预测急性脑梗死患者功能改善。以往的研究显示,PWV是血管事件和死亡预测因子,并独立于其他混杂风险因素[9]。也有研究报道了脑卒中患者PWV与死亡率有相关性[10]。另有研究显示PWV可作为功能性预后的标志物,但与脑卒中病因无关[11]。有研究者在脑梗死第3日或第7日测量患者PWV,但未对脑梗死临床改善和PWV值变化进行评估[12]。本研究与其他研究不同之处在于,首次在脑梗死患者入院后第1日和第7日测量PWV,并比较不同结局患者PWV和功能改善情况。以往研究已经证实,PWV变化与血流动力学参数(如交感神经系统激活、心率加快、血压升高和全身血管阻力增加)存在相关性[13]。本研究显示功能改善患者PWV低于无功能改善患者,可能与血压调节和血流动力学稳定性有关,这与前述研究结果一致。ASI也是动脉硬化指标,ASI增加可反映动脉硬度增加,为PWV评估提供有益补充,也可独立预测心血管疾病的发病率[14]。蔡子纯等[15]指出,ASI与急性脑梗死预后不良相关。在本研究中,ASI是住院死亡独立预测因子。
综上所述,住院期间PWV降低与脑梗死后神经功能改善存在相关性。此外,ASI增高与急性脑梗死患者住院死亡相关。但本研究非大样本量研究,脑梗死患者神经功能改善和PWV变化之间的关系仍需要在更大患者群体及更长随访中进行评估。
参 考 文 献
[1] 周兰, 卢泽堂, 杜昕欣, 等. 脑微出血与脑卒中危险因素关系的研究進展. 中国老年学杂志, 2020, 40(23): 220-225.
[2] Sathe S, Inamdar M K, Sathe A, et al. Noninvasive measurement of aortic pressure and evaluation of arterial stiffness in patients with hypertension: an observational study. J Assoc Physicians India, 2022, 70(7): 11-12.
[3] Samara S, Vemmou A, Kyrkou A, et al. Prediction of long-term outcomes by arterial stiffness and pressure wave reflections in patients with acute stroke: the Athens Stroke Registry. J Hypertens, 2022, 40(11): 2192-2199.
[4] 陈荣波, 刘潇强, 方敬念, 等. 远隔缺血后适应在急性脑梗死早期血管内治疗中的脑缺血保护作用. 新医学, 2022, 51(11):830-834.
[5] 张敏, 杨娜. 血府逐瘀胶囊联合静脉溶栓对急性脑梗死病人神经功能及血液流变学的影响. 中西医结合心脑血管病杂志, 2021, 19(12): 2089-2092.
[6] Noriega de la Colina A, Badji A, Lamarre-Cliche M, et al. Arterial stiffness and age moderate the association between physical activity and global cognition in older adults. J Hypertens,2022,40(2): 245-253.
[7] 穆宏伟,祝忠群. 主动脉缩窄术前心室-动脉僵硬度增加在高血压发生中的作用. 中国胸心血管外科临床杂志, 2020, 27(11): 1307-1313.
[8] Valencia-Hernández C A, Lindbohm J V, Shipley M J, et al. Aortic pulse wave velocity as adjunct risk marker for assessing cardiovascular disease risk: prospective study. Hypertension,2022, 79(4): 836-843.
[9] Wei D, Melgarejo J D, Thijs L, et al. Urinary proteomic profile of arterial stiffness is associated with mortality and cardiovascular outcomes. J Am Heart Assoc, 2022, 11(8): e024769.
[10] Hu L, Bi C, Liu L, et al. Association between baseline brachial-ankle pulse wave velocity and short-term risk of first stroke among Chinese hypertensive adults. J Hum Hypertens, 2022,36(12): 1085-1091.
[11] 杨文晴, 冉利梅, 周谊霞, 等. 脑血流动力学指标与臂踝脉搏波传导速度在脑卒中风险人群中的相关性研究. 现代预防医学, 2019, 46(6): 1123-1126.
[12] Fu X, Li X, Xiong L, et al. Association of cerebral arterial stiffness with initial severity in acute ischemic stroke. J Atheroscler Thromb, 2019, 26(12): 1092-1101.
[13] Harvey R E, Barnes J N, Hart E, et al. Influence of sympathetic nerve activity on aortic hemodynamics and pulse wave velocity in women. Am J Physiol Heart Circ Physiol, 2017, 312(2):340-346.
[14] 徐嘉纯, 常进, 宫海滨. 动脉粥样硬化性心血管疾病风险评估对中国高血压防治的启示. 中国心血管病研究, 2019, 17(3): 207-210.
[15] 蔡子纯, 李纪明. 动脉僵硬度增加的发生机制及评估方法的研究进展. 中国医药导报, 2022, 19(30): 50-53.
(收稿日期:2022-09-01)
(本文编辑:洪悦民)

