多目标喂养方案在重症脑出血病人营养管理中的临床应用
吴 超,张海英,徐 颖,顾怡兰
自发性(非创伤性)脑出血是最常见的自发性颅内出血类型,是最严重和最难治疗的脑卒中类型。幸存者有不同程度的残疾和复发性脑出血、其他严重血管事件的高风险以及癫痫和痴呆等神经系统的并发症[1]。脑卒中后营养不良很常见,研究表明急性脑卒中病人营养不良患病率为6%~60%[2],脑卒中后营养不良已被证明对短期和长期的临床结果、死亡率和整体医疗保健支出产生负面影响[3]。因此,急性脑卒中病人保持充足的营养至关重要。导致脑出血后营养不良的众多因素表明,简单的营养支持方法可能是不够的,需要详细的、针对性的营养支持来成功改善恢复阶段的营养不良。良好的营养状况有助于病人从急性疾病中恢复,最大限度地改善身体机能,缩短住院时间,并减少再入院[4]。Hill等[5]认为,重症病人的最佳营养干预策略一直存在争议。应根据专业知识、本地实际情况和设施以及病人亚群进行因地制宜地制订方案。张靖垚等[6]认为,重症病人获益的营养支持方案仍然有待明确,当务之急是将指南中的理论通过临床实践进一步推动重症病人肠内营养规范化。本研究将多目标喂养方案应用于脑出血病人中,旨在探讨其对脑出血病人营养状况的影响。
1 对象和方法
1.1 研究对象
纳入标准:影像学诊断为脑出血的病人(年龄≥18 岁);病人入住神经重症监护室(neurosciences critical care unit,NICU);营养风险筛查2002(NRS 2002)≥3分需要肠内营养支持治疗;预计接受肠内营养治疗7 d以上。排除标准:外伤性脑出血者;生命体征不平稳、需要使用血管活性药物者;严重电解质紊乱、顽固性高血糖者;伴有恶性肿瘤及其他消耗性疾病者。剔除标准:起病后48 h消化道应激性溃疡、消化道出血者;入组后7 d内死亡或自动出院者;严重胃肠不耐受转为肠外营养支持者;病人或家属中途退出研究者。2021年1月—2022年7月符合纳入标准的脑出血病人共100例,将2021年1月—2021年10月收治的50例病人作为对照组,将2021年11月—2022年7月收治的50例病人作为观察组。干预过程中观察组剔除4例:2例病人入组7 d内死亡,1例病人入组7 d内自动出院,1例入组3 d后严重腹泻,最终观察组46例。对照组剔除4例:1例病人入组7d内死亡,1例顽固性高钠,1例病人严重腹泻,1例出现消化道大出血,最终对照组46例。两组病人性别、年龄等一般资料比较差异无统计学意义,两组数据具有可比性,见表1。本研究经医院伦理委员会批准和病人知情同意。

表1 两组病人一般资料比较
1.2 干预方法
1.2.1 对照组
对照组给予脑出血病人常规护理:入院后保持病人呼吸道通畅、维持生命体征平稳、给予降颅压、做好药物护理和病情监测等常规治疗和护理。需要手术病人给予术前准备。根据医嘱给予肠内外营养支持治疗。
1.2.2 观察组
观察组在常规护理基础上采用多目标喂养方案。严格参照危重症肠内营养治疗指南进行。由3名临床医生(副高及以上职称)和2名营养科医生共同讨论,根据本院病人实际情况进行适当的修订,制订详细的多目标喂养方案,具体执行方案:1)早期启动肠内营养方案:病人入住NICU后立即给予营养评估,制订喂养计划。对误吸风险不高的病人置入鼻胃管,存在误吸风险的病人置入空肠营养管(本单位是空肠置管培育基地,责任护士基本都具备空肠营养管置管资格),等病人血流动力学平稳后即刻给予肠内营养支持。2)缩短术前禁食时间方案:对于计划接受手术的病人,均需置入鼻胃管和鼻腔肠管,使用空肠营养管给予鼻饲营养。第1台手术的病人,术前4~6h暂停鼻饲;对接台手术的病人,上一台手术病人接入手术室后开始暂停鼻饲;需要急诊手术的病人,接到手术医嘱后立即停止肠内营养,并将病人分别在左、右侧卧位和平卧位时通过鼻胃管抽出胃内容物。3)基于容量喂养方案:所有进入该阶段的病人,要求已经进行肠内营养时间≥48h,无胃肠道不耐受迹象。如果病人连续两个清晨空腹血糖≥11.1mmol/L,胃残留量>500mL的病人暂不进入此阶段。在该评估中个人每日能量和蛋白质需求是根据病人的初始体重确定的(询问家属病人发病前体重)。根据病人的年龄、性别和体力活动,能量需求为25~35kcal/(kg·d)。根据病人年龄、性别、体力活动和肾功能估计蛋白质需求量为0.8~1.2g/(kg·d)。这些对营养需求的估计是通过多学科讨论进行的,营养师和临床医生共同制定的营养支持总量,24h内输注完成,计算每小时的输注速率(总营养量/24h),如发生中断(操作或手术),护理人员重新计算输注速度,确保剩余营养液在规定时间内输完,最大输注速率为150mL/h[7]。如果无法完成当天的营养量,可在接下来的24~48h内追加完成总量,以弥补喂养不足,确保病人接受目标24h容量。
营养支持过程中严密监测和管理胃肠不耐受的情况[8]。每隔4h检查1次胃残留量。如果连续2次胃残留量>400mL,则自动停止肠内喂养。每隔2h重复1次胃残留量,直到胃残留量<400mL,以恢复肠内喂养。
1.3 观察指标
1)开始肠内营养时间。2)估算目标总量、实际摄入总量和实际摄入量/目标总量。3)营养指标:在开始营养干预前1d、出院前1d采集病人清晨空腹血,监测两组病人干预前后总蛋白、血清白蛋白、前白蛋白、血红蛋白水平。4)营养干预期间并发症发生情况,如呕吐/反流、误吸、肺炎、腹泻、腹胀和便秘等。所有数据均在每天交接班时记录、统计,最后进行汇总。5)出院时GCS、住院时间、出院去向。
1.4 统计学方法

2 结果
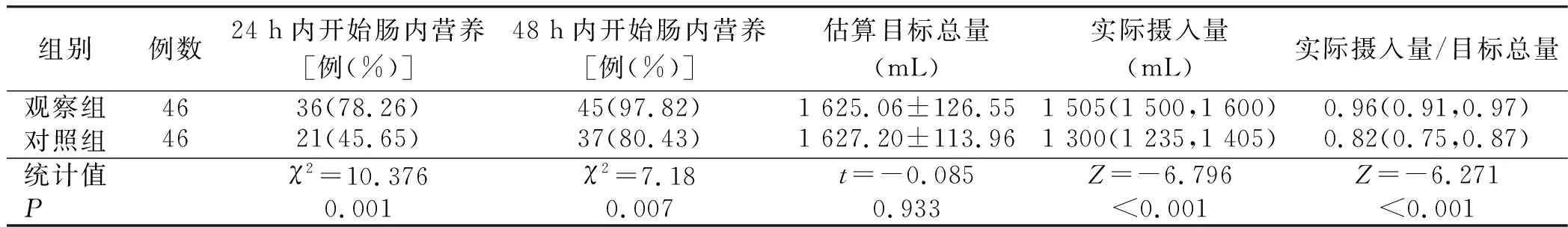
表2 两组病人肠内营养开始时间和摄入量比较
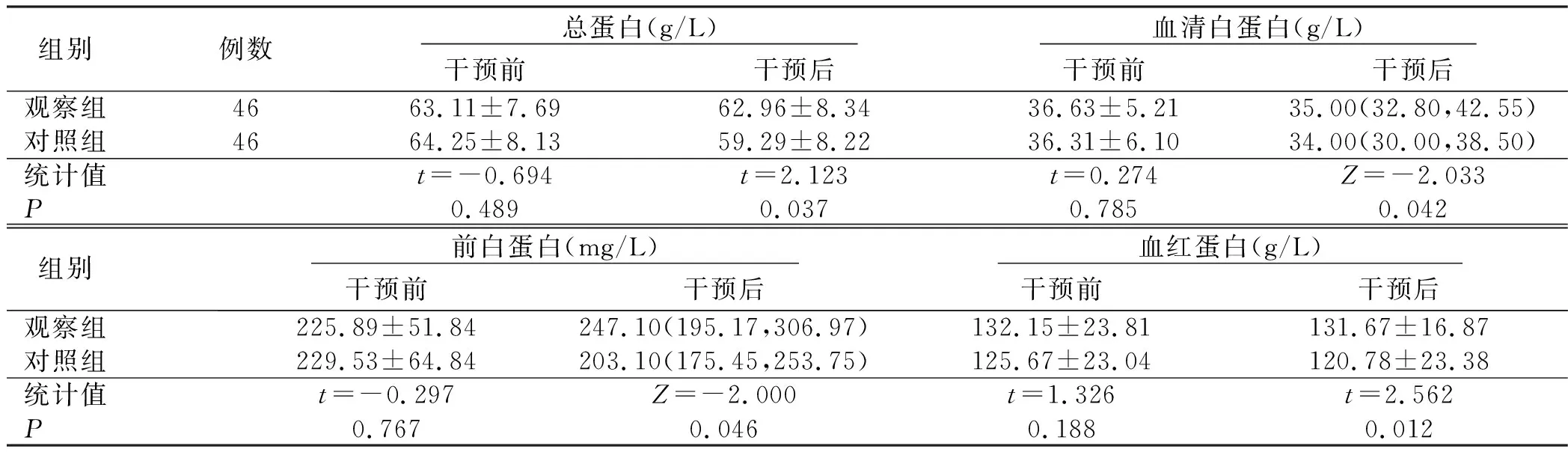
表3 两组病人干预前后营养指标比较
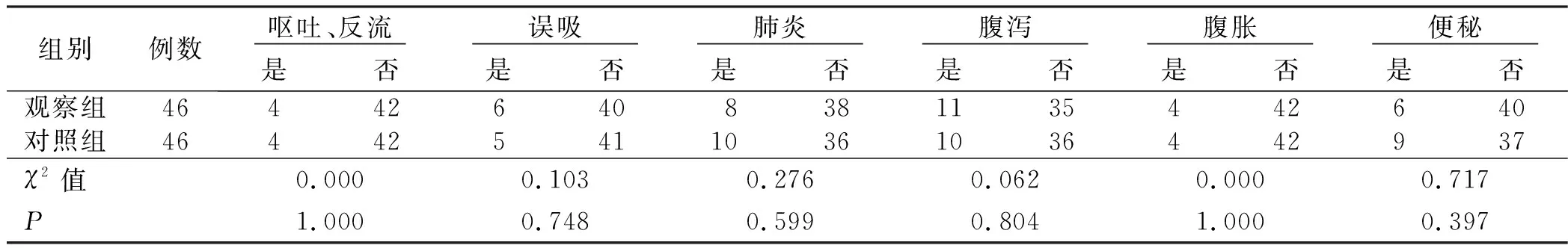
表4 两组病人肠内营养期间相关并发症情况比较 单位:例

表5 两组病人出院时GCS评分、住院时间及出院去向比较
3 讨论
3.1 多目标喂养方案的优势
人体胃肠道在免疫防御中起重要作用。与肠外营养相比,肠内营养可以更好地促进机体对营养物质的吸收和利用,且有助于维持肠黏膜结构和屏障功能的完整性[9]。危重病期间的营养治疗一直是近期研究的重点,最佳的营养治疗方案有待探索,本研究的多目标喂养管理的实施是在营养支持团队的指导下,通过医生、营养师、护士等专业人员的协作来实现的,制定的营养方案更符合实际需要。此喂养方案包括3个方面是连续的,一脉相承的不间断的方案,不是孤立的。肠内营养的管理是神经外科重症监护室的常规和标准化做法,不会引起任何特殊的安全问题,营养治疗的方案也是基于最新的指南和共识[10-12]。
中国神经外科重症病人营养治疗专家共识(2022版)推荐在血流动力学稳定情况下,应早期(入监护室24~48 h内)启动肠内营养治疗[10]。确保神经外科重症病人从营养治疗中受益的关键因素之一是减少启动延迟,以便尽快达到喂养目标。本方案在病人入住NICU时给予置入营养管,等病人血流动力学稳定后即刻进行肠内营养支持。本研究观察组有97%的病人在入院48 h启动肠内营养,入院时早期开始肠内营养可减少入院后的观察等待时间,从而减少开始延迟时间并改善结果。
Peev等[13]研究表明在外科重症监护室(ICU)中肠内营养中断是频繁的,在大多数情况下是不可避免的。与未中断肠内营养的病人相比,肠内营养中断次数较多的病人累积热量不足。由于高代谢状态和频繁的喂食中断,重症病人面临因能量需求增加而导致喂食不足的风险增加,影响病人预后[14]。因此,做好营养管理对于减少危重症病人的并发症和促进康复非常重要。对因手术禁食时间导致的摄入营养量减少,或特殊检查及操作导致的营养中断,通过缩短术前禁食时间和基于容量的肠内营养方案的结合,对于解决肠内营养中断的问题至关重要。
欧洲肠外和肠内营养学会(ESPEN)实用指南[12]从代谢和营养的角度去管理围术期的营养,注重围术期病人的营养,减少病人的并发症。指南指出大多数病人不需要从午夜开始禁食,应在麻醉前2 h饮用清饮料,麻醉前6 h允许食用固体食物。对于牛奶和配方奶等一般要求为术前4~6 h禁用[15],本研究中除急诊手术病人外,择期病人均于术前禁食4~6 h,急诊手术的病人给予充分的抽吸胃内容物。众多研究表明,与目前基于速率相比,基于容量的肠内营养喂养方案增加了肠内营养的输送量,而不会增加并发症[16-18]。对易受喂养不足、营养不良和相关负面结果影响ICU病人,基于容量的营养方案是一种有效且安全的策略,且可以改善肠内营养以更好地满足热量需求[7]。在传统实践中基于速率的喂养方式每小时输液量不会根据喂养不足进行调整,相比之下,基于容量的喂养方案是一种主动、更积极的做法,它根据每日目标量,并以目标速率开始管饲。可以根据中断调整每小时输液速度(最高 150 mL/h)[7],以确保达到目标鼻饲量。
3.2 多目标营养方案可缩短肠内营养开始时间,增加肠内营养实际摄入量
营养是脑卒中后病人大脑和机体恢复的重要支持,在实施该方案后病人入院24 h和48 h内接受肠内营养的病人分别从 45% 增加到 78% 和从80% 增加到97%。病人在更短的时间内达到了卡路里目标,提高目标摄入量的百分比,并且减少开始肠内营养的时间,喂养中断少,最大限度地减少热量不足。与Lee等[14]研究结果一致。研究表明,延长肠内营养的开始时间与病人疾病严重程度的危险因素有关[19],因此在高危病人中仔细考虑肠内营养。48 h内开始肠内营养可降低感染发生率和缩短住院时间。由于临床医生对危重病人肠内营养耐受性差的担忧,往往在入院24 h后才决定是否开始肠内营养,这是延迟开始的原因[9]。在严重应激状态下给予危重症病人早期肠内营养,可减轻病人应激反应和分解代谢程度,促进病人合成代谢和机体恢复,可维持肠黏膜结构的完整及肠黏膜屏障功能,最终改善病人的预后[13]。
3.3 多目标营养方案可有效改善脑出血病人营养状况及出院去向
自发性脑出血是最致命的脑卒中亚型,急性脑卒中后氧化应激抑制蛋白质合成,导致大脑恢复受损[20]。营养支持可通过保留肌肉和脂肪量、缩短住院时间和改善功能,进而增强卒中病人的身体和心理功能[21]。对脑出血病人营养支持的目的就是减少相关并发症、降低病人的死亡率进而改善身体机能提高出院后生活质量。本方案可改善脑出血病人的营养指标(总蛋白、血清白蛋白、前白蛋白和血红蛋白),且并发症的发生率没有差异。说明多目标营养方案是有效且安全的营养策略,进一步改善脑血管病病人的营养状况和预后结局。然而,对于脑出血病人的长期预后即1个月及1年的死亡率及其他指标(卒中后抑郁及卒中后认知等)是否有影响,还有待于进一步的探索研究。
本研究结果显示,两组病人出院去向情况比较差异有统计学意义,观察组更多的病人可康复回家,与相关研究结果一致。Yeh等[22]一项前瞻性队列研究中发现在重症手术病人中实现 80% 的卡路里和蛋白质目标与更高的出院率相关,而不是转移到康复或专业疗养院。研究表明营养不良是危重病人的重要预后风险因素,影响病人的死亡率、住院时间、机械通气持续时间和感染率等主要结局指标[23]。本研究两组出院时GCS评分和住院时间比较差异无统计学意义,可能是因为本研究纳入的样本量相对较小,且重症脑出血病人的病情较重,需要长时间的治疗和康复。Witsch等[24]认为脑出血病人病情发生突然,早期特别是最初的48 h内无法预期脑出血病人的功能改善,脑出血神经功能大部分恢复发生在早期,且脑出血病人在康复后功能改善比缺血性脑卒中病人更明显,但需要更长时间的积极护理。因此,对于脑出血病人的康复要早期开展并长期进行。
3.4 研究局限性
本研究的实验设计为非同期对照试验,且为单中心的研究,样本量较小,故今后的研究会采用同期对照研究设计,并扩大样本量,进一步验证该喂养方案的效果,为重症脑出血病人的营养改善提供更多的参考依据。
综上所述,多目标喂养方案可以更早地启动肠内营养,完成营养目标,改善病人营养状况和出院去向。对血流动力学稳定的危重脑出血病人,本方案提供了一种减少能量不足和预防营养不良而不增加临床风险的有效方法。对医护人员应该更加积极主动地尝试和探索更佳的营养方案,改善重症病人的预后。

