钽金属骨小梁胫骨假体在初次全膝置换术后的中期疗效研究
吴奇,郭海涛,张景艺,燕明,第五维龙*
(1.西安交通大学附属红会医院风湿免疫关节矫形科,陕西 西安 710054;2.空军军医大学附属西京医院骨科,陕西 西安 710032)
全膝关节置换术(total knee arthroplasty,TKA)是目前治疗终末期膝关节骨关节炎及其他毁损性膝关节疾病疗效确定的方法之一[1-3]。使用骨水泥的固定方式取得了可靠的临床效果及较长的生存率,被认为是目前TKA手术的“金标准”[4]。
传统的胫骨假体使聚乙烯和胫骨背托完成组配,因它们之间的微动存在聚乙烯背面磨损的问题[5],而钽金属骨小梁胫骨假体(tantalum monoblock tibial component,TMT)是聚乙烯衬垫与胫骨背托一体化设计,优点是二者之间的磨损减少,延长衬垫的使用寿命。同时钽金属具有良好的生物相容性,平均孔径为547 μm、孔隙率为75%~80%,利于诱导骨长入,实现生物固定,从而提高假体的远期生存率[6]。另外,钽金属还存在潜在的抑菌作用,对于预防假体周围感染也有一定的作用[7-8]。然而,目前在临床工作中TMT的应用仍存在一些争议,有学者提出假体使用非骨水泥固定会缩短其使用寿命,可能引起膝关节僵硬或疼痛[9]。西京医院自2012年在国内较先使用TMT行初次TKA,临床效果满意。本研究旨在通过对采用TMT假体的TKA患者进行中期随访,观察TMT疗效,从而明确TMT在TKA中的应用价值,现报告如下。
1 资料与方法
1.1 纳入排除标准 纳入标准:(1)患者年龄50~70岁;(2)初次TKA手术为同一医生完成;(3)膝关节退行性改变;(4)膝关节下肢力线内外翻畸形<15 °;(5)膝关节正中切口,髌旁内侧入路;(6)胫骨侧应用TMT(TM MONOBLOCK)和骨水泥型胫骨假体(NexGen)。排除标准:(1)既往膝关节感染或类风湿等其他炎性病变;(2)失访患者;(3)既往膝关节手术史;(4)其他严重疾病影响下肢功能;(5)临床资料不全的患者。
1.2 一般资料 回顾性研究2012—2015年在西京医院关节外科接受初次TKA手术的97例患者(117膝),其中男18例,女79例;年龄50~70岁,平均年龄(63.8±5.7)岁,均诊断膝关节骨关节炎。根据胫骨平台假体选择分为TMT组和骨水泥型胫骨假体组。TMT组54例(65膝),其中男10例,女44例;平均年龄(62.8±5.6)岁。骨水泥型胫骨假体组43例(52膝),其中男8例,女35例;平均年龄(64.4±4.8)岁。两组都使用骨水泥型股骨假体(NexGen LPS-Flex)。本研究经医院伦理委员会批准,所有患者及家属均了解病情及治疗并签署知情同意书。
1.3 手术方法 所有手术患者均由同一位经验丰富的主任医师手术操作。患者平卧位,常规消毒铺巾,患肢上止血带。膝关节采取正中切口、内侧髌旁入路,常规清理滑膜、骨赘,修整髌骨。胫骨使用髓外定位器截骨,股骨远端使用髓内定位并根据截骨模板截骨,选择合适假体、衬垫试模检查膝关节屈伸角度、松紧程度及下肢力线。TMT组选用专用测量及钻孔模板处理骨床,脉冲冲洗后打入假体,骨水泥固定股骨假体;骨水泥型胫骨平台组选用测量模板及胫骨锉处理骨床,脉冲冲洗后骨水泥固定胫骨、股骨假体。安装假体前,膝关节后关节囊、侧副韧带附骊点、滑膜和皮下组织等多点局麻“鸡尾酒”注射镇痛。关节腔留置引流管并夹闭,缝合关节囊后氨甲环酸1 g腔内注射,逐层关闭切口,无菌敷料加压包扎,术毕患者返回病房后打开引流管。
1.4 术后处理 两组患者均予统一术后治疗及功能锻炼。口服利伐沙班、踝泵训练以及机械联合预防下肢深静脉血栓形成,局部冰敷消肿并且术后48 h内常规预防感染。术后口服及静滴非甾体抗炎药物(塞来昔布胶囊、氟比洛芬酯注射液)、静脉镇痛泵镇痛。当天可行股四头肌收缩训练,术后第2天拔除引流管,复查膝关节X线片及行下肢深静脉超声检查。检查无异常后进行下肢直腿抬高及膝关节屈伸活动,扶助步器下床站立及行走,直至患者膝关节主动完全伸直、屈曲超过120 °。
1.5 评价指标 患者于术后1、3、6、12个月及每年1次随访行临床及影像学评价。影像评价复查膝关节正侧位及双下肢全长X线片,测量胫股角(femorotibial angle,FTA),假体与骨界面存在的透亮线根据Akizuki等[10]的方法分析评价,胫骨平台X线片正位分为7个区、侧位3个区(见图1)。

a TMT正位 b TMT侧位
临床评价患者术前及末次随访美国膝关节协会评分(knee society score,KSS)临床评分、KSS功能评分、疼痛视觉模拟评分(visual analogue scale,VAS)和关节活动度(range of motion,ROM)。患者置换后的并发症主要包括无菌性松动、假体周围骨折以及任何原因更换部件所导致的翻修术等。
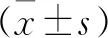
2 结 果
2.1 临床结果 所有患者随访4~7年,平均随访(5.0±1.8)年。两组患者手术时间、切口长度、术中失血量差异无统计学意义。患者术后第2天下地,术后2周切口愈合。因本研究纳入人数较多,入院时间至手术时间跨度较大,随访和复诊时间无法统一,仅以患者末次随访结果作为本次研究的最终评价。TMT组术后末次KSS临床评分(91.0±4.7)分,KSS功能评分(81.3±10.5)分,VAS评分(0.5±0.6)分,ROM(120.3±10.3) °。骨水泥胫骨假体组术后末次KSS临床评分(90.8±4.3)分,KSS功能评分(80.5±9.5)分,VAS评分(0.5±0.7)分,ROM(119.7±10.7) °。两组术后末次随访KSS临床评分、KSS功能评分、VAS、ROM差异均无统计学意义(P>0.05,见表1)。TMT组术后末次随访时KSS、ROM、VAS均优于术前,差异有统计学意义(P<0.05,见表2)。患者膝关节功能活动好,疼痛缓解。两组末次随访临床结果相似,初次TKA选用TMT与骨水泥型胫骨假体,二者均可获得较为满意的临床效果。

表1 两组患者术后末次随访临床及影像学评价比较

表2 TMT组患者术前及术后末次随访临床及影像评价比较
2.2 影像学结果 本研究两组术后末次随访FTA比较,差异无统计学意义(P<0.05,见表1)。TMT组术后末次随访FTA优于术前(P<0.05,见表2)。两组术后末次随访影像学结果相似,假体位置良好,无下沉及松动。TMT组术后发现8例存在骨-假体界面透亮线,半年后复查时发现有良好的骨长入,此时透亮线消失。骨水泥胫骨假体组术后末次随访时出现3例骨-假体透亮线(见表3),尚未出现透亮线增宽导致假体松动病例。

表3 两组术后随访透亮线情况(例)
TMT组术后1例因膝关节侧副韧带松弛、关节不稳于术后1年半行膝关节翻修,膝关节翻修术中见胫骨假体骨长入明显,无明显松动及骨溶解情况,胫骨骨量保留好(见图2)。两组无明显胫骨假体松动、下沉、骨溶解或移位,无假体周围骨折等情况;TMT组术后未发现假体周围感染(periprosthetic joint infection,PJI)病例,骨水泥胫骨假体组术后早期PJI 2膝,经及时更换聚乙烯衬垫部分翻修后未出现复发情况。TMT组术后PJI数量低于骨水泥胫骨假体组(P<0.05)。TMT组1例因关节不稳翻修,假体生存率为98.5%,骨水泥胫骨假体组因PJI部分翻修2例,假体生存率为97%,二者差异无统计学意义(P>0.05)。

图2 翻修术中取出的TMT假体骨长入良好
2.3 典型病例 62岁女性患者,诊断为双膝骨关节炎,双膝关节采用TMT进行全膝关节置换治疗,末次随访时膝关节各项指标及活动度效果满意,假体位置良好,未出现假体松动等术后不良情况。手术前后影像学资料见图3~4。

图3 术前双膝正侧位X线片示双膝骨关节炎 图4 术后双膝正侧位及下肢全长X线片示假体无松动、下沉、透亮带
3 讨 论
应用骨水泥型假体在TKA手术改善膝关节功能、缓解疼痛的疗效确切,取得了可靠的临床效果及较长的生存率,被认为是治疗终末期膝关节骨关节炎及其他毁损性膝关节疾病的“金标准”。但假体无菌性松动和PJI仍是TKA术后翻修的主要原因,也是TKA术后最严重的并发症,严重者危及患者的生命,造成严重的后果[2]。如何提高假体稳定性、远期生存率、减少感染,一直是全世界学者的研究方向。生物性TMT假体存在较高的摩擦系数、良好的骨长入能力、潜在的抑菌性及翻修骨量保留,可以获得良好初始稳定性、较高的长期生存率、较低的感染率及较小的翻修创伤。对于初次TKA中应用TMT在国外经过短中期随访得到了较好的结果,翻修率较低,但长期疗效仍在观察中。
本研究通过在初次TKA中应用TMT及骨水泥型假体进行临床随访,比较分析两种假体术后患者膝关节KSS评分、VAS评分、ROM角度的改善,影像学假体角度、透亮线的评价,假体周围感染、生存率的差异,得到了良好的结果。TMT组和骨水泥型胫骨假体组间对比发现,术后行相同的处理,两组患者膝关节功能无明显差异,疼痛缓解明显,TMT组未发生因松动和感染等其他原因所导致的翻修,TMT组假体生存率为98.5%,骨水泥型胫骨假体组假体生存率为97%。TMT良好的生物相容性,结构似骨小梁,诱导骨长入,可以提高远期生存率[6],在研究中TMT组术后因关节不稳翻修中也可见胫骨假体骨长入良好,无松动、骨溶解。TMT假体存在较高的界面摩擦系数,获得良好的初始稳定,可以与骨水泥型假体组一样早期进行相同的功能锻炼[11],研究随访中无松动失败,虽有透亮带但随着诱导骨长入也逐渐填充消失。有学者通过对比研究发现生物性假体一旦发生有效的骨长入就可以产生有效的固定效果,但使用传统骨水泥型假体周围的透亮线则需要持续观察[12]。
TKA假体周围感染率较低,初次TKA患者感染率约为2%[13],但随着TKA数量的不断增多,其感染数量也会相应增多。PJI的治疗不但增加患者的经济负担及身体痛苦,还需要根据其不同情况制定个性化的治疗方案才能达到良好的结果[14]。TMT假体具有潜在抑菌活性,因其具有很好的生物相容性,不利于感染微生物的附着[7],同时与钛、不锈钢等材质相比,如金黄色葡萄菌在钽表面黏附性低[8]。本次研究中纳入骨水泥型胫骨假体组术后早期发生PJI 2膝,而TMT患者术后均未出现PJI,骨水泥型胫骨假体组高于TMT组(P<0.05),这与TMT假体自身出色的生物相容性,抑菌性密切相关,但仍需大样本量的进一步验证。
Helm等[15]在翻修术中发现TMT可以使更多的骨量得以保留而利于翻修,同时在翻修时将假体取出后发现骨量丢失少,对胫骨近端的骨质保护良好。Klein等[16]在整个翻修过程中不需借助其他特殊的翻修器械,安全快捷的在5 min内取出TMT,并且能够最大程度的保留骨量。本研究TMT组术后1例因关节不稳行翻修术中利用摆锯分离骨与假体界面,利用环钻取出残留钽金属柱,可见胫骨骨量保留好,取出迅速也没有骨量继续丢失。
虽然现在越来越多的专家学者在初次TKA中胫骨侧使用多孔钽金属这种非骨水泥固定方式[17]。但是,在临床工作中TMT应用仍存争议。根据相关研究显示,使用骨水泥假体生存率要高于非骨水泥假体[18]。还有人认为并非所有患者都适用于这种假体,因术中骨量要求较多,所以那些高龄存在严重骨质疏松的患者并不适用。这种一体化设计也存在不足,如出现关节不稳需要更换衬垫或早期感染更换衬垫时,不能选择其他厚度的聚乙烯衬垫,需要胫骨假体整体更换,关节出现活动受限或不稳定的风险也会增加[19]。Meneghini等[17]认为因为一体化假体无需骨水泥在假体和截骨面之间填充缝隙,故在手术过程中的胫骨平台面要做到更加精确平整,达到更完美的精确度,假体和截骨面之间的缝隙尽量不要大于1 mm。Dunbar等[20]在研究中指出假体的边缘要与胫骨皮质匹配充分,覆盖不足会导致假体出现塌陷而失败。所以对于术者在使用TMT假体时术中骨量判断、假体放置以及截骨平面的平整度等要求更为精确。
目前非骨水泥型膝关节假体临床应用相对较少且临床效果尚存争议。本研究通过对TMT和骨水泥型胫骨假体疗效对比进行回顾性分析,两组疗效相似。TMT组只有1例因膝关节不稳行翻修,无松动及感染等其他原因导致的翻修,术后末次随访各评分指标均较术前明显提高。如仅考虑术后假体周围感染和无菌性松动原因,TMT组假体生存率为100%。初次TKA中应用TMT具有良好的骨长入和抑菌性等优势,临床效果良好,理论上假体生存率长。而在本项研究中观察随访时间有限、样本量小,是本研究的不足,应在以后的工作中继续随访。此外,本研究为单中心回顾性研究,对以后临床广泛适用和肯定需多中心、随机对照试验进行佐证。此项研究初步结果可表明TMT在TKA中应用具有可行性,目前早中期临床效果值得肯定,但仍需对相关病例的长期效果和远期生存率进行观察评估,从而得出更加有力的理论支撑。

