下颌骨边缘性截骨术治疗下颌牙龈鳞癌的相关研究
王作森 张 杰
牙龈鳞状细胞癌是一种常见的口腔恶性肿瘤,排在口腔鳞癌好发部位的第三位,在口腔癌中约占10%~25%,其中下颌牙龈癌较上颌牙龈癌更为多见,发生比率约为2:1[1,2]。受限于口腔狭小的解剖环境,发生于下颌牙龈的鳞癌在早期即有可能破坏相邻的骨组织,因此对于靠近或者已经侵犯骨组织的鳞癌在手术中应同时对下颌骨进行有选择的切除。临床手术中下颌骨的处理可分为边缘性截骨术与区段性截骨术两类。考虑到下颌骨的连续性和完整性对发音、进食等功能十分重要,并且也影响到面部外观,临床中在不断探究边缘性截骨术的适应指征与相应的预后情况[3]。本研究回顾性分析因下颌牙龈鳞癌而接受下颌骨边缘性截骨术的病例,探讨影响边缘性截骨术治疗下颌牙龈鳞癌的患者局部复发及预后的相关因素。
资料与方法
1. 研究对象与入组标准:选择2015 年1 月至2019 年12 月北京大学口腔医院口腔颌面外科住院治疗的下颌牙龈癌患者,入选标准:①病理确诊为鳞状细胞癌;②所有病例入院时与治疗过程中均未发现远处转移;③原发灶和颈部在本次治疗前未接受过其他治疗;④手术方式均涉及下颌骨边缘性切除;⑤每个病例均有完整的影像学资料;⑥术后随访时间不少于一年。排除标准:①手术方式为区段性下颌骨切除;②临床资料或术后随访资料有缺失的患者;③肿瘤复发患者;④具有免疫系统疾病的患者。
收集患者的常规信息,包括病例特征,影像学检查,病理报告,随访情况等资料,进行统计学分析。
2.临床资料:研究纳入患者46 例,其临床病例特征如表1 所示。其中男20 例,女26 例,发病年龄43~85 岁,中位年龄64.5 岁。原发灶部位:以病灶后界为分界线对病灶位置进行分类,如肿瘤后界未达到同侧磨牙区,则认为肿瘤位于下颌骨前部,如肿瘤后界达到或超过同侧磨牙区,则认为肿瘤位于下颌骨后部,本组病例中肿瘤位于下颌骨前部8 例,后部38 例;病变位于下颌牙龈颊侧26 例,病变位于舌侧5 例,病变跨越颊舌侧15 例。图1 所示为1 例肿瘤位于下颌骨后部患者的术前口内病变及术中截骨情况。根据AJCC 于2017 年发布的第8 版标准进行TNM 分期记录:T1:12 例,T2:26 例,T3:3 例,T4:5例,其中分期为T4 的5 例患者病灶穿透骨皮质,但浸润骨髓腔的范围仍局限在牙槽突水平,未向深部浸润。病理分级为高、中、低分化鳞癌分别占22 例,22 例,2 例;淋巴结转移情况:阳性8 例,阴性38 例。所有病例进行原发灶手术切除,手术方式为牙龈癌扩大切除,下颌骨边缘性截骨术。19 例患者的原发灶切除术为下唇裂开入路切开,27 例患者为经口内切除原发灶。视临床及影像学检查指征行颈部淋巴结清扫术,颈淋巴清扫术34 例(均为选择性颈清),12 例未行颈淋巴清扫术;术后软组织病理选择性切缘均为阴性。术后病理为淋巴结转移、切缘阳性,T3分期以上等高风险因素病例,采用补充放疗。本研究中单纯手术38 例,手术联合放疗8 例。

图1 肿瘤位于下颌骨后段患者1 例
3.下颌骨切除的影像学分析:通过术前全景片和CT 来分析牙龈癌的范围和对下颌骨的侵犯程度:测量病灶大小;根据病灶与颌骨的位置关系,将肿瘤骨侵犯程度分为3 类(图2):第一类是肿瘤无明确骨侵犯,第二类是肿瘤侵犯下颌骨皮质,第三类是肿瘤侵犯骨髓腔。纳入患者中肿瘤原发灶位于下颌牙龈软组织35 例,图像显示下颌骨无明确破坏,原发灶侵犯下颌骨皮质6 例,原发灶突破下颌骨皮质波及髓腔5 例。将术后的全景片与术前片配准融合,测量受侵犯的下颌骨切除切缘距颌骨病变的前、后及垂直向距离,根据复查的CT 与术前CT 配准融合,测量没有颌骨破坏的下颌骨切除范围和牙龈癌病变的距离。并测量截骨术后保留的下颌骨下缘的最窄高度(图3)。

图2 下颌牙龈鳞癌骨侵犯深度分类标准
图3 手术前后截骨范围测量
4.统计学分析:采用SPSS 26.0 统计软件进行统计分析,计数资料采用卡方检验及Fisher 精确概率法,生存时间按月统计(手术日至死亡日或末次随访日),生存时间比较采用时序检验(Log-rank test)进行检验,应用Kaplan-Meier 法计算累积生存率。对于影响局部复发率因素的分析,将肿瘤大小、位置、切口入路等手术情况等信息予以量化赋值,采用Cox 回归模型进行多因素分析。所有检验均为双侧检验,P<0.05 则差异有统计学显著性意义。
结 果
1.局部控制情况:随访时间为19~83 个月,中位随访时间为52.5 个月。随访期间,14 例原发灶复发,发生时间在6~37 个月,其中有8 例发生在术后2年内,有5 例发生在术后2~3 年,另有1 例发生在术后3 年零1 个月,3 年及5 年局部复发率分别为28.4%、34.6%。通过临床及影像学判断,14 例均为局部软组织复发,其中复发病灶侵犯骨组织3 例;3 例复发灶侵犯下颌骨的患者中,1 例复发灶自升支前缘侵犯升支骨质,波及骨髓腔,1 例复发灶沿远中向侵犯下颌骨体部后段,1 例沿垂直向侵犯下颌骨体。
复发患者中,原发灶软组织最大径在2 cm 以内4 例,2~4 cm 共9 例,4~6 cm 1 例;原发灶无骨侵犯者10 例,侵犯骨皮质1 例,侵犯骨髓腔3 例。
原发灶位于下颌骨前部(前牙区)2 例,位于下颌骨后部(后牙区)12 例;病变位于颊侧牙龈7 例,病变跨越颊舌侧牙龈7 例。5 例复发发生在手术区远中侧,3 例复发发生在手术区近中侧,4 例复发发生在手术区颊侧,另有2 例患者复发病变沿原手术切缘周围广泛复发。
针对复发患者的原发灶切除手术中,9 例为口内切除,5 例为下唇裂开切口。13 例为单纯手术切除,1 例为手术联合放疗。8 例手术联合放疗的患者中,有2 例出现下颌骨放射性骨髓炎。
Cox 单因素分析结果提示纳入研究的因素中,没有明确的独立因素影响病变的局部复发(P>0.05),见表2。

表2 局部复发影响因素的单因素Cox 回归分析
2. 局部复发部位与手术扩大切除情况:35 例牙龈癌在影像学上没有明确的颌骨受侵破坏,实施保留下缘的下颌骨方块截骨范围前、后、下界为牙龈软组织病变扩大1 cm 以上切除,随访发现10 例复发。
肿瘤侵犯下颌骨的11 例患者中,6 例为腐蚀型骨破坏,5 例为浸润型,牙龈病变向下缘侵犯不深,仅为牙槽突水平,颌骨切除范围也同软组织病变切除范围,颌骨扩大切除范围在6.7 mm~22.0 mm,中位距离13.7 mm,垂直向截骨范围在6.5~11.8 mm,中位距离为9.85 mm;随访发现4 例复发。
本组病例中,无骨侵犯患者术后余留下颌骨最窄高度在10.4 mm~22.8 mm,中位高度15.9 mm;出现颌骨侵犯的患者术后余留下颌骨最窄高度在10.8 mm~19.4 mm,中位高度15.0 mm;共计有8 位患者手术同期植入钛板。
复发患者病灶部位及手术情况如表3 所示。
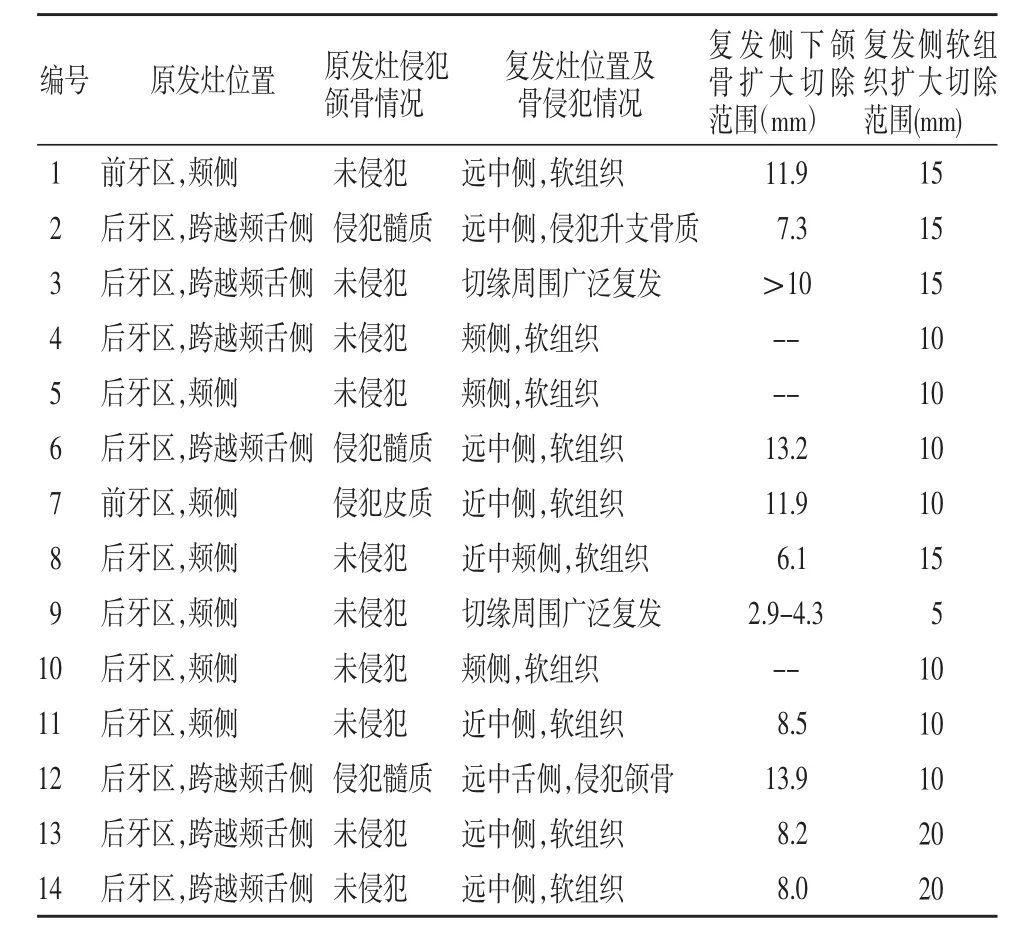
表3 复发患者病灶位置及手术情况
3.淋巴转移:随访期间发现4 例患者颈淋巴结转移,时间3~37 个月,其中单纯颈淋巴结转移3 例(切除原发肿瘤未行颈淋巴清扫术,随访期间发生淋巴结转移),另有1 例发生淋巴结转移的同时有原发灶复发。
4.生存分析:共观察到10 例死亡,5 例死于局部复发未控,2 例死于淋巴结转移,3 例死于其他原因。
3 年及5 年总体生存率分别为87.3%与72.8%;无病生存率分别为65.4%与59.4%。
讨 论
下牙龈附着于下颌骨,下牙龈癌病变不可避免地会对下颌骨产生影响,下颌牙龈厚度一般在2 mm左右,而肿瘤进展早期即可向牙槽突及颌骨浸润[4~6]。通常认为,如果肿瘤侵犯深达下颌骨下颌管或者牙齿根尖,就要考虑做下颌骨区段切除,如果没有明确的颌骨破坏或者仅仅是牙槽突的颌骨受侵犯,可以做保留下颌骨下缘的方块截骨,这样可以保持患者下颌骨的连续性,使得剩余的下颌骨能维持原有的功能,相对于区段截骨后需要血管化腓骨等方式进行修复,手术方式简单很多,对患者的手术创伤也更小。而对于接受下颌截骨手术的患者,有研究表明局部复发率大约在15%~28%, 这些复发患者的5 年总体生存率大约在50%[7]。
下颌骨受侵犯情况按浸润深度一般为三类,分别为侵犯牙槽突,波及骨髓腔以及下颌神经管受侵三个不同的浸润程度,而受侵方式也分为局部侵蚀和骨髓腔浸润[8,9]。有学者研究发现下牙龈癌复发主要原因为软组织病变,即牙龈癌复发[7,10]。本研究根据复发病变软组织和骨组织病变范围来推断,14 例均为软组织复发,而其中3 例又侵犯了下颌骨,因此保证软组织充足的切除范围是减少复发的关键。
在邱宇等人对82 例因下颌牙龈癌行边缘性或区段性截骨手术的患者预后研究中,发现对于下颌骨仅为牙槽突局部受侵的患者,保留下颌骨下缘的颌骨切除对于肿瘤局部控制和远期生存率都无影响,这也与其他学者的意见一致[11~13]。临床中,重要的是如何来根据临床检查,影像学诊断及术中实施情况来判断选用这一术式,以及截骨的范围的判定[14,15]。和下颌骨中央癌不同,牙龈癌中病变波及的软组织范围要大于肿瘤的骨破坏范围,甚至很多牙龈癌骨破坏不明确,或者仅为牙槽突侵犯,笔者在临床中实施的保留下缘的下颌骨方块截骨范围前后界通常和牙龈软组织病变一样,扩大1 cm 切除,在颌骨侵蚀类型大大超出了颌骨受侵的范围,存在范围扩大化的可能,如果为浸润性颌骨破坏,肿瘤范围有时会超过影像学骨破坏范围[7,16,17],这种情况需要多模态影像分析,各个界最少扩切1 cm,骨髓腔受侵深过牙根,一般建议区段截骨。本研究11 例骨明确破坏患者,截骨范围前后为6.7~22.0 mm,下界为6.5~11.8 mm,剩下35 例没有明确骨破坏者,截骨均以牙龈组织病变扩大切除为界,均未导致下颌骨病变复发,3 例复发骨破坏患者,影像学显示以软组织病变为主,侵蚀了下颌骨边缘。因此,影响牙龈癌的复发因素和目前的截骨范围没有关系,同时也预示目前实行的截骨范围足够安全,是否可以更精确设计截骨范围,保存更多的下颌骨结构和功能,需要进一步研究。
可能影响牙龈癌复发因素还有很多,肿瘤大小,位置,切除肿瘤的入路,术后是否放疗均会影响肿瘤的局部控制情况[18~20]。本研究发现,肿瘤的大小并非影响局部复发的独立因素,而不同原发位置的肿瘤之间在复发情况上还是有差异的,复发的肿瘤12 例位于后部磨牙区,2 例位于前牙区,如果肿瘤位于后部,经口内切除,可能会影响部分切缘,本研究9 例复发的患者为经口内切除,5 例为下唇劈开入路。对于指南推荐的符合术后辅助放疗适应证的患者,建议患者术后放疗,提高患者的局部控制率,本组复发病例中13 例为单纯手术,1 例为术后辅助放疗。
国内既往研究统计的口腔内牙龈癌的5 年生存率约为62.5%[21]。本组病例3 年及5 年总体生存率分别为87.3%、72.8%;无病生存率分别为65.4%、59.4%。本研究仅纳入下牙龈鳞癌,考虑到临床上,边缘性截骨术多用于肿瘤分期较早、无明显下颌骨组织破坏的病例,这本身就是相对有利的预后影响因素,可能是总体生存率较高的原因。

