X线、CT、MRI对早期股骨头缺血坏死的诊断价值分析
刁金辉
(朝阳市中心医院放射线科,辽宁 朝阳 122000)
股骨头缺血坏死是骨科常见疾病类型,患病率一直呈递增趋势,结合临床数据发现患者集中在30-60岁年龄段人群[1]。分析导致股骨头缺血坏死疾病的原因,即过度饮酒、长期使用激素治疗等非创伤性因素以及挫伤、髋部扭伤、外伤等创伤性因素,患病情况下患者有肢体疼痛、障碍等表现,塌陷变形严重情况下患者有致残风险,需予以积极治疗。结合临床治疗经验,早期股骨头缺血坏死可以进行保守治疗,疾病发展至晚期阶段需进行置换术控制病变发展,从而达到维持髋关节功能、确保患者健康生活状况的目的[2]。所以,需进行及时且有效的诊断、治疗工作。关于早期股骨头缺血坏死疾病的诊断方法较多,主要采取X线、CT、MRI影像手段,不同影像学诊断方法的诊断价值有所不同。为了解X线、CT、MRI诊断早期股骨头缺血坏死疾病的价值,本文就我院骨科2019年5月-2020年5月收治的80例早期股骨头缺血坏死患者进行研究。现报告如下。
临床资料
1 一般资料:研究对象选自骨科2019年5月-2020年5月收治的早期股骨头缺血坏死患者80例,符合早期股骨头缺血坏死诊断标准。80例患者中,男性50例、女性30例;患者年龄最小43岁、最大73岁,平均年龄为(61.5±05.50)岁;致病原因:外伤患者50例,激素药物致病患者20例,酗酒患者7例,其他原因患者3例;病变侧情况:单侧病变患者72例,双侧病变患者8例;患者病情分期:Ⅰ期患者47例,Ⅱ期患者25例,Ⅲ期患者8例。根据检查方法不同进行分组,观察1组、观察2组、观察3组具有可比性(P>0.05)。(1)纳入标准:患者病历资料完整;参与患者知情同意、具备配合能力;患者未合并其他骨科疾病情况。(2)排除标准:凝血功能障碍患者;丧失检查配合能力患者;合并重大脏器疾病患者。本研究经过医院伦理委员会批准。
2 方法:观察1组:X线检查。检查使用仪器为PLX9600型DR拍片机,焦片距0.8-1.2m,辅助受试患者仰卧体位,矢状面正中与床面呈90°,伸直双下肢、双足第1趾并拢,检查髓臼至坐骨,中心线跟耻骨下缘连线中点对准髂前上嵴连线中点并与床面垂直拍摄。观察2组:CT检查。检查使用仪器为GE64排螺旋CT机,设置参数矩阵512×512、层距以及层厚各3mm。辅助受试患者仰卧进行股骨头横断位扫描,检查髓臼至粗隆,观察骨窗、软组织窗,窗位250-300Hu,视患者情况进行多平面重建。观察3组:MRI检查。检查使用仪器为GE Signa EXCITE 1.5T磁共振扫描仪,设置参数层间距1mm、层厚3-5mm,髋关节体位,应用SE序列,进行冠状位、横轴位扫描。
3 观察指标及分期标准:观察指标为统计受试患者不同分期诊断符合率情况。分期标准:Ⅰ期:患者有轻微髋痛、负重时加剧,X线片检查阴性。Ⅱ期:患者有坏死明显症状,X线片检查骨密度异常,但是并无股骨头塌陷情况。Ⅲ期:患者坏死症状加剧,股骨头塌陷情况明显[3]。
4 统计学分析:基于SPSS19.0统计学软件建模导入计算80例早期股骨头缺血坏死患者的观察指标,建立数据分析模型对研究数据进行统计分析,分期诊断符合率以例(n)、率(%)的形式描述,采用卡方(x2)进行检验。观察指标差异显著,即P<0.05。
5 结果:观察1组、观察2组、观察3组早期股骨头缺血坏死患者经X线、CT、MRI不同影像学方法诊断后的分期诊断符合率情况。见表1。观察3组Ⅰ期分期诊断符合率与总符合率均明显高于观察1组、观察2组(P<0.05),且观察2组Ⅰ期分期诊断符合率高于观察1组(P<0.05)。
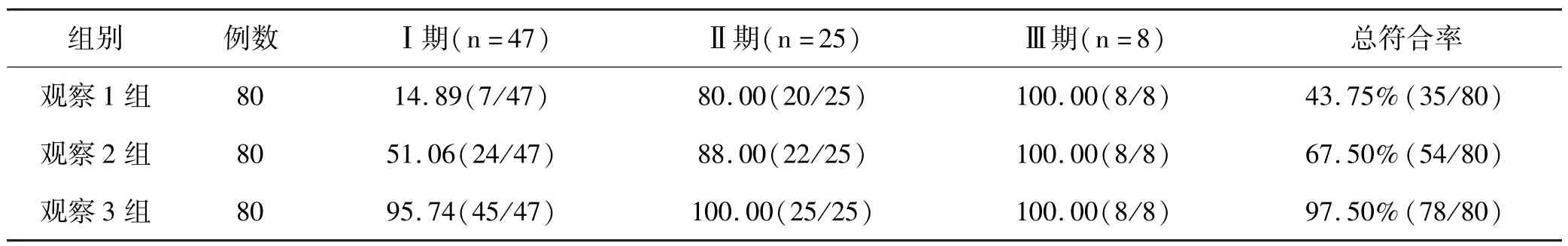
表1 早期股骨头缺血坏死患者分期诊断符合率情况分析(n,%)
讨 论
股骨头缺血性坏死是由多种因素导致的股骨头有效血流量降低引发的最严重结果,因股骨头缺少血液及营养物质给养,出现骨细胞凋亡,骨小梁出现骨折,最后引发整个关节面坍塌。一般来说,中青年患者,因其日常活动量较多,因此该病对其生活质量影响最大,且因患者活动频发,自发愈合的概率也极低,缺血性坏死损伤多不可逆,最终多数患者需依赖人工关节置换而恢复股骨头功能。股骨头缺血性坏死患者并非都有临床症状,部分无症状患者只有在发展到一定阶段后才出现不适,据统计约有67%无症状患者最后会出现股骨头关节面坍塌,有85%可出现严重不适。本病具体病因及发病机制目前尚无统一认知,国外统计分析指出,长期过度饮酒引发股骨头坏死者约有20%-40%、应用皮质类固醇药物治疗引发约占35%-40%,还有一部分患者无明显诱因,为特发性约占20%-40%。临床上多数研究将本病主要病因概括为遗传因素、代谢因素以及各种引发血液循环异常疾病因素,比如血管壁损伤、动静脉闭塞、骨内压力异常或多种原因引发的机械应力等。上述因素单独或共同作用下引发股骨头缺血、闭塞直至最终骨死亡。张蕾[4]等研究指出,常见的股骨头缺血诱因为创伤、血管闭塞、直接细胞毒性或间接引发干细胞分化异常引起外部或内部血管出现损伤引发。还有2类因素临床比较常见,(1)需要长期大剂量糖皮质激素或免疫抑制剂治疗的疾病,比如肾病综合征、难治性肾炎、系统性红斑狼疮等患者;(2)长期酒精摄入,引发骨头动脉内出现微小血栓,对动脉血管造成损伤有关。赵琳琳[5]等研究指出,骨髓内脂肪细胞体积增大,引发静脉血管内血流动力学改变,也可能是诱发改变发生的因素之一。因此,脂肪栓子、脂肪细胞体积增大、静脉闭塞等都被称为引发股骨头坏死的重要危险因素。动脉血管出现闭塞也是引发血管内凝血功能异常及血栓形成的重要病理因素。抗磷脂抗体、遗传性血栓形成及多原因引发低纤维蛋白溶解等则与凝血及整个纤溶途径改变密切相关。王娇[6]等研究指出,镰状细胞血红蛋白血症也是引发本病的重要因素,其通过研究发现戈谢氏病患者骨髓中含有丰富的脂质细胞,这类细胞呈高度聚集状态,引发缺血及骨髓异常增生。减压病患者也容易合并股骨头坏死,主要原因考虑与其体内压力迅速减小相关,压力突然减低后引发氮气泡形成,引发小动脉出现闭塞甚至坏死。创伤骨折或骨性关节脱位也可引发骨外供血受损,尤其是外力引发股骨头头下型骨折,因该部分骨折患者多合并股内侧动脉分支被阻断。直接细胞损伤引发股骨头坏死原因分析与辐射、化疗或氧化应激反应等相关,这类诱因引发间充质干细胞向脂肪细胞谱分化及转移,引发股骨头缺血发生为本病。总而言之,分析导致股骨头缺血坏死的原因,包括创伤性、非创伤性因素,治疗不及时可出现永久性关节面塌陷等严重并发症,需尽早诊断、治疗。对于股骨头缺血性坏死患者早期诊断对预后影响十分重大,甚至关乎治疗后患者功能恢复。目前针对股骨头坏死临床常用的诊断方式包括放射学、放射性骨显像、骨功能评估、磁共振成像技术、计算机辅助断层摄影术及组织学等。患者早期可能出现对应的不适症状,包括腹股沟区疼痛,部分患者疼痛可放散至同侧膝盖或臀部等,通常来说,患者早期临床症状较影像学改变发生更早,只是不少患者没有在意。或有患者对主治医师提及后,没有引发足够的重视。因此,医生对患者进行查体时,如发现患者髋关节存在明显活动障碍,尤其做被动内旋动作时,患者表现出疼痛甚至不能完成时,医生应详细追问病史,排除可能诱发的因素,务必完善相关理化检查,以除外本病。X线、CT、MRI影像技术均广泛用于骨科疾病诊断中,具有简单易行、无创等特点。早期股骨头缺血性坏死患者病变处骨头大体结构未破坏,所以采用不同影像学诊断方法会有不同的诊断结果。X线平片安全性高、费用低,获得广泛应用,但分辨率较低,诊断效能下降。经X线提示股骨头未见异常,不能完全除外股骨头坏死,因此早期股骨头坏死病变患者经X线检查可能提示阴性。对于一侧确诊股骨头坏死患者必须完善另一侧检查,有相关报道指出,双侧股骨头坏死患者发病率高达70%。郭强蕊[7]研究指出,对于X线片提示股骨头坏死阳性患者,X线主要提示其骨内有矿物质发生变化;因早期患者即便出现骨小梁坏死,仍能在外观形态上保持正常形态,矿物质含量及结构也不会发生明显异常;只要患者病变出现修复反应时,X线才会提示异常。王吉东[8]研究指出,早期股骨头坏死经X线检查提示异常者不足40%。关于股骨头缺血性坏死,目前依据股骨头与关节间隙情况,将其分为3期。其中早期,股骨头形态未见异常,关节间隙也没明显改变。但股骨头内部可见散在斑块状或带状硬化区,边界模糊,部分可混有班片或硬化边的囊状透光区。中期,可见股骨头形态出现塌陷,但此时关节间隙并无明显改变。股骨头内部可见致密硬化区及斑片状、囊状透光区。部分患者可伴有单纯硬化性死骨或混合性死骨,即影像下可见承重部分致密硬化区及硬化透光并存区周围,可见内外并行的透光带及硬化带。仅有少数患者仍可保持单纯致密硬化改变。股骨头坏死中期,患者可表现为软骨下骨折塌陷即所谓新月征、也可出现股骨头皮质断裂形似台阶即所谓台阶征、也有股骨头外缘出现平行的皮质线影即双边征、还可见股骨头内呈现透亮的骨折线也被称为裂隙征。股骨头坏死晚期,因股骨头部塌陷进一步加重,因此其内主要呈混合性坏死改变,也可表现为硬化及透光区共同存在。该阶段患者股骨颈粗短间隙明显缩窄,关节面也出现异常的增生,多数患者可伴有半脱位。单纯依靠X线难以对坏死部位及坏死范围进行空间定位,这主要与结构重叠有关。CT扫描可以发现关节面塌陷、软骨骨折等病变异常情况,但对于伴有关节囊积液等体征的患者检出率较低。股骨头坏死的CT表现:轴位CT影像下,正常形态股骨头内骨小梁是呈星状分布并密集排列在股骨头中央位置,并向股骨头外缘呈放射状或伪足状排列,因此正常形态骨小梁也被称为星形征。成人股骨头坏死早期表现为股骨头内部出现簇状、条带状及斑片状高密度硬化影,其边缘欠清晰。条带状硬化区域呈现粗细不均,临床常见走行主要分3种,包括:(1)沿“星芒状”结构由股骨头中心位置逐渐向外周扩散;(2)与正常形态不同,而是沿着与股骨头星芒状结构交叉的方向走行;(3)走行与股骨头边缘皮质或出现皮质明显增厚情况。上述3种走行情况每一种均可单独存在也可能互相并存。斑片状高密度硬化区主要以扇形或地图形状存在,并且内部骨小梁结构会出现模糊甚至消失,也可能呈现出磨玻璃样,外周可见高密度硬化条带组成的边缘,具有一定特异性。尽管高密度硬化区域形态有所不同,但部分患者可存在交织融合情况,也可在周围出现伴条带状高密度硬化区域。并且在高密度硬化区域边缘或四周呈现条带状或圆形、类圆形低密度区。类圆形低密度区域常多见部分或全部硬化边缘,其内多为软组织密度影子,也有少数患者其内为气体。股骨头塌陷情况一般见于低密度区域出现以前或者与低密度同时出现。股骨头出现塌陷后,逐渐出现皮质成角、台阶征、双边征、裂隙征到最后出现股骨头碎裂。病变周围及边缘低密度区域开始向所包绕的高密度硬化区逐渐侵袭,最后导致高密度硬化区缓慢缩小或出现周边低密度区域变为混合性病变区。因早期股骨头坏死患者骨小梁尽管有所损伤,但形态及密度尚接近正常,也没有骨髓坏死及肉芽组织浸润情况发生,CT早期诊断股骨头坏死敏感度不如核素扫描及MRI等,因此CT同样不适合早期诊断。随着病情进展,逐渐引发髓关节退行性改变,CT下可见股骨头及髓臼边缘出现肥大增生,关节面硬化增生,关节间隙开始变窄。少部分患者进展到股骨头塌陷后可能出现关节囊腔改变,通常可伴有关节腔积液、钙游离体、关节囊肥厚钙化及髂腰肌囊扩张等。CT在对股骨头缺血坏死诊断时,存在以下几点优势,包括:(1)能直观显示股骨头前部情况,因该部位是临床最常见坏死病变位置;(2)当患者合并硬化改变时,CT可早期即确诊;(3)CT能清晰显示皮质骨与软骨下发生的骨折情况。让股骨头缺血坏死诊断分期更准确,以便更好服务骨科临床,让骨科主治医师在对患者制定治疗方案时有更多的诊断依据。股骨头缺血坏死在CT下显影的基础为:成人发生股骨头缺血坏死改变时,修复早期,会有纤维肉芽组织从股骨头基底部或股骨颈开始,沿着骨小梁的间隙,向坏死骨细胞处逐渐浸润,并在已经坏死的骨小梁外表明生成新的成骨细胞,CT下可见单纯高密度影或硬化区域包括股骨头内簇状、条带状和(或)斑片状高密度硬化区域等。当身体自我修复机制让纤维肉芽组织逐渐生长到骨皮质甚至开始吸收骨皮质时,受重力影响,股骨头内部就会逐渐产生多条骨折线,临床多见于承重区域。如患者股骨头皮质没有被大量吸收,则CT下没有显示多条骨折线,股骨头则呈现正常形态。相反,若股骨头皮质被吸收较多,就可能出现股骨头塌陷、裂痕及新月征等。患者并且进一步发展,股骨头皮质部分继续被缓慢吸收,且股骨头微小骨折线部位会有大量纤维肉芽组织增生并吸收松质骨。对应在CT影像上,则可见股骨头塌陷,同时股骨头周边低密度硬化改变,即在单纯高密度硬化病变的边缘区或四周能够看到带状和(或)(类)圆形低密度区。最后,整个病变位置开始弥散分布许多小的圆形或不规则低密度区域,多数患者呈现混合密度影。MRI诊断具有极高的软组织分辨率、图像层次丰富,与CT、X线片检查相比,具有多参数、多方位成像优势,可明显呈现坏死组织,在诊断早期股骨头缺血坏死方面价值突出。正常形态股骨头在MRI下,不论是横断面、矢状面还是冠状面下,股骨头都呈现出光滑球体,其内侧有小凹。骨皮质在MRI下显示为低信号。骨髓腔在T1WI及T2WI窗口下分布提示为高信号及中等信号,而这些信号的区别与骨髓内脂肪的含量多少密切相关。骨髓腔内星芒状分布在MRI下显示为高信号,而骨小梁的走行区域显示为低信号。股骨头中心位置冠状面成像时,可见骨小梁形成的由上内到下外侧的低信号带影。位于股骨头与髓臼中间的关节软骨在MRI下提示为包绕着光滑低信号股骨头皮质的薄层中等信号,多在冠状面上显示更清晰。股骨头缺血坏死患者在MRI下的临床表现及形成该影像特点的主要病理基础:T1WI的表现:(1)股骨头上方可见边界明确的低信号区;(2)股骨头整体呈现出不均匀低信号区,并且内部有部分区域表现为高信号;(3)带状低信号;(4)四周呈现环状低信号,中央可见脂肪样高信号。其中,(3)(4)型均被成为带状型改变,这种改变也是早期诊断股骨头坏死的重要影像特征。T1WI及T2WI上均可见带状信号,部分可见环状走行,而这种信号区上方或环状低信号区包绕的部分则表现为高信号。病理性增粗的骨小梁、间质充质纤维组织以及不定形嗜酸性细胞碎片等在MR上均显示低信号,而坏死的骨细胞及骨髓组织则表现为高信号。关节积液也是股骨头坏死患者在MRI上典型的临床改变。在T1WI上关节积液主要表现为中等信号,与肌肉信号有所雷同,而T2WI及STIR序列则表现为高信号,不过因STIR序列时脂肪信号被有效抑制,因此在该序列内关节内脂肪与关节积液可以很好的被鉴别。关节积液按严重程度区分,主要分3级:I级为少量关节积液,在T2WI上可见关节囊内呈条状、梭形或弧形,主要见于股骨头或股骨颈一侧;Ⅱ级为中等量关节积液,积液量较多能够围绕股骨颈1周,但关节囊的隐窝未见明显扩张;Ⅲ级为大量关节积液,积液量过多导致髓关节囊隐窝出现明显膨胀及扩张。MR诊断关节液的阳性率为60%-100%。股骨头缺血性坏死出现关节液的机制考虑早期与静脉血液运行不畅,局部股骨头区域出现充血引发渗出有关,中晚期时考虑与股骨头关节面塌陷及进一步退行性改变对滑膜造成刺激,引起血管渗出有关。关节液病变达到第Ⅱ、Ⅲ级时,患者临床多可伴随关节疼痛症状,这类关节液多与继发应力破坏股骨头有关,不过临床工作时发现,部分患者在没有应力破坏时也可合并大量关节液,考虑与骨髓水肿明显相关。无应力破坏或骨髓水肿而出现骨坏死时临床通常无明显不适症状,多为有症状坏死股骨头的对侧髋关节。根据股骨头MRI改变,股骨头缺血坏死被分为3类:正常期:股骨头大致轮廓正常,股骨头整体呈现均匀明亮信号强度。早期到中期:股骨头轮廓大致正常,内部可有楔形低信号区,但该阶段行X线片或行核素扫描检查,不易被明确诊断。晚期:股骨头骨髓腔出现形状不规则低信号强度,范围广且不规则。增强MRI在股骨头坏死早期就能显示坏死股骨头内的增强区,可有效提高MRI诊断的特异性。张静妮[9]等研究指出,对早期股骨头缺血坏死患者行MRI、CT、X线影像学诊断后发现MRI的诊断阳性率最高,整体优势突出,可以了解患者的病情分期情况,助于临床治疗工作的开展。本文结果显示:观察3组分期Ⅰ期诊断符合率为95.74%,高于观察1组的14.89%、观察2组的51.06%,总符合率为97.50%,高于观察1组的43.75%、观察2组的67.50%,P<0.05,具有统计学意义。本文结果与谭珊玲[10]研究结果有一致性,不同影像学方法对股骨头缺血坏死的诊断符合率方面,X线<CT<MRI,P<0.05;分期Ⅰ期诊断符合率方面,X线<CT<MRI,P<0.05。
综上所述,早期股骨头缺血坏死行MRI诊断检出率高、分期准确,为临床治疗工作提供依据,提升患者治疗预后。

