不同手术方式治疗分化型甲状腺癌的临床疗效及其影响因素
丁春棉 张丹华 丁丽凡
(ThePracticalJournalofCancer,2023,38:0082~0084)
分化型甲状腺癌具有恶性程度低、生长缓慢、组织分化好等特点,但治疗后易复发,病死率均较高[1]。手术是治疗分化型甲状腺癌的主要手段,但切除范围及对颈部淋巴结的清扫存在一定争议,部分学者认为术中清扫淋巴结可造成甲状旁腺组织受到损伤,影响术后恢复[2-3]。因此,寻求一种安全、有效的手术方式在分化型甲状腺癌治疗中尤为重要。鉴于此,本研究采用不同手术方式治疗分化型甲状腺癌,探究不同手术方式下取得的临床效果,并对其影响因素展开分析,以为临床治疗提供参考。现报告如下。
1 资料与方法
1.1 一般资料
选择2017年10月至2019年8月我院收治的130例分化型甲状腺癌患者,本研究获伦理委员会批准。依据手术方式的不同分为全切组(行甲状腺全切术)及次全切组(患侧甲状腺叶及峡部切除术),各65例。全切组男性23例,女性42例;年龄36~69岁,平均年龄(52.58±3.61)岁;病灶直径0.58~3.46 mm,平均直径(2.03±0.41)mm;左侧24例,右侧28例,双侧13例;TNM分期:Ⅱ期22例,Ⅲ期31例,Ⅳ期12例;病理类型:滤泡状甲状腺癌18例,乳头状甲状腺癌47例。次全切组男性25例,女性40例;年龄35~68岁,平均年龄(52.60±3.59)岁;病灶直径0.60~3.57 mm,平均直径(2.05±0.39)mm;左侧22例,右侧31例,双侧12例;TNM分期:Ⅱ期21例,Ⅲ期33例,Ⅳ期11例;病理类型:滤泡状甲状腺癌25例,乳头状甲状腺癌40例。2组一般资料比较,差异无统计学意义(P>0.05)。
1.2 入选标准
纳入标准:均经病理检查诊断为分化型甲状腺癌;病历资料完整;自愿参与,签署知情同意书。排除标准:既往甲状腺手术史;甲亢、甲减、甲状腺炎;肝、肾功能障碍;其他系统恶性肿瘤;手术禁忌证;精神疾病,无法配合完成本次研究者。
1.3 方法
全切组行甲状腺全切术:气管插管全身麻醉,于胸骨上切迹2.5 cm处做弧形切口,长度为4~5 cm,对喉返神经进行探查(注意保护甲状旁腺组织),切除两侧甲状腺叶,并将甲状腺峡部切断,行患侧中央区淋巴结清扫术,彻底止血后缝合切口,手术结束。次全切组行患侧甲状腺叶及峡部切除术:静吸复合麻醉,保持仰卧位,将其肩部垫高,头部略微后仰,于颈前皮纹处做手术切口,逐层游离皮瓣,切除患侧甲状腺峡部及腺叶,行患侧中央区淋巴结清扫术,彻底止血后缝合手术切口,手术结束。
1.4 观察指标
(1)比较2组临床疗效:依据《甲状腺结节和分化型甲状腺癌诊治指南》[4]中疗效判定标准,术后各临床症状及体征全部消失,无并发症为显效;各临床症状及体征均明显改善,无并发症为有效;未达上述标准为无效。(2)比较2组术后并发症发生率:手足麻木、发音困难、喉返神经损伤、暂时性喉返神经麻痹。(3)对所有患者进行1年的随访,记录无进展生存和有进展生存情况,另分析影响分化型甲状腺癌患者治疗效果的相关因素。
1.5 统计学分析
2 结果
2.1 临床疗效
2组临床总有效率比较,差异无统计学意义(χ2=2.483,P=0.115)。见表1。

表1 2组临床疗效比较(例,%)
2.2 并发症发生率
次全切组发音困难、喉返神经损伤发生率低于全切组,差异有统计学意义(P<0.05);2组手足麻木、暂时性喉返神经麻痹发生率比较,差异无统计学意义(P>0.05)。见表2。
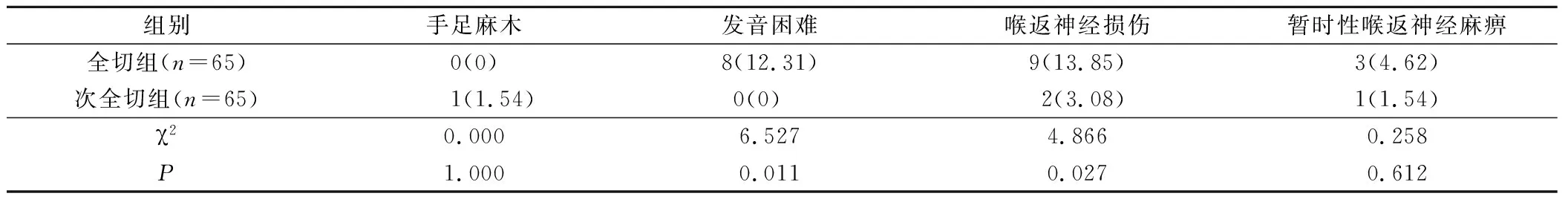
表2 2组并发症发生率比较(例,%)
2.3 随访结果
随访1年,无进展生存有92例(无进展生存组),有进展生存38例(有进展生存组);其中全切组有52例(80.00%)患者无进展生存,次全切组40例(61.53%)患者无进展生存。2组无进展生存率比较,差异有统计学意义(χ2=5.355,P=0.021)。
2.4 单因素分析
有进展生存组肿瘤直径≥3 cm、滤泡型甲状腺癌、TNM分期Ⅳ期、淋巴结转移占比率均高于无进展生存组,差异有统计学意义(P<0.05)。见表3。

表3 影响分化型甲状腺癌患者手术效果的单因素分析(例,%)
2.5 多因素分析
肿瘤直径≥3 cm、滤泡型、TNM分期、淋巴结转移是影响分化型甲状腺癌患者手术效果的独立危险因素(P<0.05)。见表4。
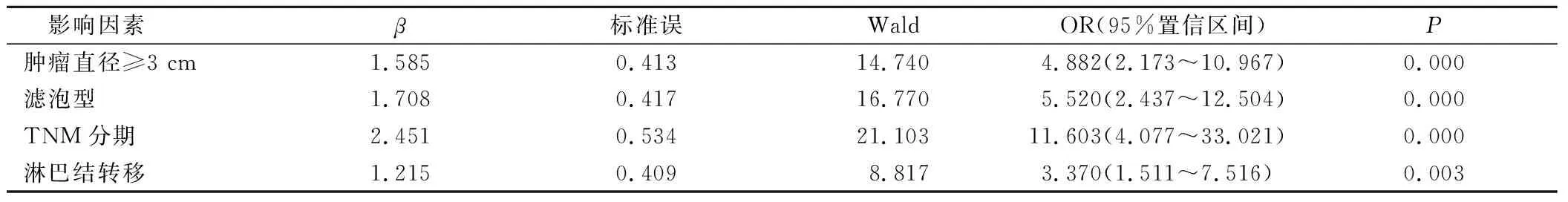
表4 影响分化型甲状腺癌患者手术效果的多因素分析
3 讨论
甲状腺癌以分化型甲状腺癌最为常见,恶性程度相对较低,手术治疗效果较好[5]。但分化型甲状腺癌易发生颈部淋巴结转移,术后复发率相对较高,若术中联合清扫淋巴结,则会对甲状旁腺组织构成影响,故临床对颈部淋巴结清扫及甲状腺组织切除范围存在争议[6-7]。因此,选择恰当的手术方式在改善分化型甲状腺癌患者预后中具有重要作用。
甲状腺全切术可彻底清除病灶以及潜在腺体中的转移灶,减少癌细胞的残留,有效减少复发及再次手术的几率[8]。而次全切术术中未将甲状腺组织彻底清除,可能会增加术后复发率,同时还增加二次手术及术区粘连的风险,影响术后恢复[9]。本研究结果显示,2组临床疗效比较差异无统计学意义,次全切组发音困难、喉返神经损伤发生率低于全切组,术后1年无进展生存率低于全切组,表明全切及次全切术均可治疗分化型甲状腺癌,并获得相似的近期效果,虽全切组发音困难、喉返神经损伤较高,但有利于控制病情,降低有进展生存率,在临床选择中需依据患者病情选择最恰当的手术方式。多因素分析显示,肿瘤直径≥3 cm、滤泡型、TNM分期、淋巴结转移是影响分化型甲状腺癌患者手术效果的独立危险因素。究其原因可知:①肿瘤直径可对TNM分期造成影响,病灶大,将增加颈部淋巴结转移几率。另滤泡型及乳头状癌是临床常见的病理类型,虽滤泡型甲状腺癌在临床上较为少见,但因其恶性程度高、分化程度低等因素,易于血液中进行传播。如转移至肺部,影响甲状腺癌术后恢复[10-11]。②TNM分期与淋巴结转移是评估肿瘤患者术后恢复情况的重要指标。其中TNM分期越高,提示肿瘤具有较强的侵袭性,易对周围组织造成侵犯,淋巴结转移几率越高[12]。另颈部及肺部淋巴结转移是分化型甲状腺癌中主要转移类型,当肿瘤发生转移时,提示肿瘤细胞已通过淋巴结、血行等发生远端侵袭性转移,易导致癌细胞扩散,影响术后效果。
综上所述,肿瘤直径≥3 cm、滤泡型、TNM分期、淋巴结转移是影响分化型甲状腺癌预后的独立危险因素。甲状腺全切术及次全切术均可治疗分化型甲状腺癌,全切术能够有效避免二次手术的风险,降低术后复发及转移率,提高无进展生存率,但并发症较多,临床在选择手术方式时可依据患者病情进行判断。

