IL-6致非小细胞肺癌PD-1抑制剂治疗抵抗的效应和机制研究*
张衡,卢从华,赵茜,罗诺,李鑫,王任源,赵呈龙,王治国,祝梦晓,封明霞,何勇,李力
400042 重庆,陆军军医大学附属陆军特色医学中心 呼吸与危重症医学科
肺癌的发病率和死亡率均位居我国恶性肿瘤首位,其中非小细胞肺癌(non-small cell lung cancer,NSCLC)约占肺癌总数的85%[1-2]。大多数NSCLC患者在确诊时已处于晚期阶段,丧失手术机会[3]。近年来,分子靶向治疗和免疫治疗显著改善了NSCLC患者的预后[4]。对于驱动基因阴性的晚期NSCLC患者,以程序性细胞死亡蛋白1(programmed cell death protein-1,PD-1)/程序性死亡配体1(programmed cell death ligand-1,PD-L1)抑制剂为代表的免疫治疗显著改善了患者生存,已成为一线标准治疗方案[5]。然而,并非所有NSCLC患者都能对PD-1/PD-L1抑制剂治疗产生良好应答,甚至可能出现严重的不良反应。所以,发现PD-1/PD-L1抑制剂疗效预测因子,阐明其治疗抵抗机制,对于扩大免疫治疗获益人群、增强免疫治疗疗效至关重要[6]。
目前,肿瘤细胞PD-L1表达已被广泛用于预测PD-1/PD-L1抑制剂治疗的疗效。对于PD-L1表达强阳性(≥50%)的患者,可一线单药免疫治疗[7]。除此之外,肿瘤突变负荷(tumor mutation burden,TMB)、微卫星不稳定(microsatellite instability,MSI)对免疫治疗疗效也有一定的预测作用[8]。近年来研究发现,肿瘤免疫微环境(tumor immune microenvironment,TIME)在肿瘤生长和转移的调控中起着重要作用。TIME包括各种微环境中的免疫细胞(髓样细胞、淋巴细胞、抗原呈递细胞等)以及细胞因子、趋化因子和生长因子等可溶性免疫因子[9]。细胞因子在募集免疫细胞到肿瘤微环境过程中起重要调节作用[10],其中白细胞介素-6(interleukin 6,IL-6)是TIME中重要的细胞因子,可激活肿瘤细胞和肿瘤浸润免疫细胞中的JAK/STAT3信号,促进免疫抑制性微环境形成并导致肿瘤细胞增殖、存活、侵袭和转移,抑制抗肿瘤免疫反应[11-12]。近期研究报道,IL-6可能为PD-1抑制剂治疗黑色素瘤的疗效预测标志物[13],但其在NSCLC免疫治疗中的作用和机制尚未完全阐明。
因此,本回顾性研究拟探索IL-6与NSCLC患者PD-1抑制剂疗效的相关性,同时通过一系列相关体外研究,初步探讨IL-6导致PD-1抑制剂抵抗的作用机制。
1 资料与方法
1.1 研究设计和对象
筛选2017年1月1日至2021年10月31日期间,在陆军特色医学中心(即大坪医院)确诊为NSCLC且接受PD-1抑制剂治疗的患者,纳入标准如下:1)病理证实为Ⅲ/Ⅳ期NSCLC患者,无法接受手术;2)接受PD-1抑制剂单药或联合治疗,治疗线数不限,治疗周期≥2个;3)免疫治疗前1周之内检测外周血IL-6;4)随访时间≥6个月。主要排除标准:1)基线合并细菌感染;2)6个月之内失访;3)资料不全,无法评估疗效。IL-6的数据自病历系统采集,IL-6检测由本中心检验科使用酶联免疫吸附试验(enzyme-linked immunosorbent assay,ELISA)完成。本研究经陆军特色医学中心伦理委员会审查并批准(编号:2022132)。数据随访截止日期为2022年4月12日。
1.2 疗效评估
依据实体瘤疗效评价标准1.1版(RECIST 1.1),每位患者的短期疗效分为完全缓解(complete response,CR)、部分缓解(partial response,PR)、疾病稳定(stable disease,SD)或疾病进展(progressive disease,PD)。无进展生存期 (progression-free survival,PFS)被定义为从开始治疗到临床医生评估影像学进展、死亡或末次随访的时间。总生存期 (overall survival,OS)被定义为第一次接受治疗的日期至因任何原因死亡的日期,或最后一次随访的日期。持续临床获益(durable clinical benefit,DCB)定义为CR、PR或SD≥6个月,无持续获益(non-durable clinical benefit,NDB)定义为SD<6个月或PD[14]。客观缓解率(objective response rate,ORR)定义为完全缓解加上部分缓解之和(CR+PR)占总研究人群的比例。
1.3 细胞培养和试剂
人肺癌细胞系H1299和A549细胞购自美国模式培养物集存库(American Type Culture Collection,ATCC)。人外周血T细胞自上海赛笠生物科技有限公司(中国上海)采购。肿瘤细胞均采用含10%胎牛血清和1%青霉素/链霉素的RPMI-1640(Hyclone)培养基,在37℃及5% CO2细胞培养箱中培养。重组人IL-6蛋白和白细胞介素2(interleukin 2,IL-2)蛋白均购自PeproTech(美国新泽西州),抗STING、TBK1、p-TBK1、STAT3、p-STAT3、AKT、p-AKT和β-tubulin均从Cell Signaling Technology(美国马萨诸塞州)采购。
1.4 T细胞介导的肿瘤细胞杀伤试验
活化T细胞步骤参考先前研究[15],简述如下:人外周血T细胞通过在含有IL-2(10 ng/mL)和ImmunoCult human CD3/CD28/CD2 T细胞激活剂(25 μL/mL)的ImmunoCult-XF T细胞扩增培养基(均购自STEMCELL Technologies,加拿大温哥华)中培养1周而活化。所有T细胞介导的肿瘤细胞杀伤试验都在含有抗CD3抗体(100 ng/mL;Thermo Fisher Scientific,美国马萨诸塞州)和IL-2(10 ng/mL)的DMEM/F12培养基中进行。
1.5 CCK-8检测细胞存活率
细胞存活率通过细胞计数试剂盒(CCK-8;MedChemExpress,美国新泽西州)检测。将长势良好且处于对数期的各肺癌细胞株接种于96孔板内,接种量为每孔3 000个细胞,设置3个复孔,按每孔100 μL加入RPMI-1640完全培养基培养过夜。第二天,以不进行任何处理的细胞为对照组,以含T细胞及T细胞和IL-6处理的细胞为实验组,更新DMEM/F12培养基并再培养48 h。然后更新培养基,每孔加入10 μL的CCK-8溶液,设置只有培养基和CCK-8溶液的孔作为调零孔。轻轻摇晃混匀后放入培养箱中继续培养2 h,酶标仪检测450 nm下吸光度值并进行记录。
1.6 Ki67染色
细胞增殖通过Ki67标记(Boster,中国武汉) 检测。取长势良好的细胞经胰蛋白酶消化并计数。在6孔板中放入无菌盖玻片,于盖玻片上滴加细胞悬液,每孔接种细胞数30万,每孔加入RPMI-1640完全培养基2 mL培养过夜。待细胞贴壁,于次日按细胞存活率测定方案分对照组、T细胞处理组及T细胞和IL-6处理组,更换培养基继续培养48 h。于显微镜下初步观察,去除培养基,磷酸缓冲盐溶液(phosphate buffered saline,PBS)洗3次后用4%多聚甲醛固定20 min。再次用PBS清洗3遍,每次2~3 min,然后加入0.25% TritonX-100透化处理20 min。PBS洗3次后用10%山羊血清封闭1 h,然后加一抗Ki67(1∶100稀释)于4℃孵育过夜。经PBS 3次清洗后加荧光二抗CY3(1∶100稀释)及4’,6-二脒基-2-苯基吲哚(DAPI,1∶500)孵育1 h。最后经PBS清洗后在荧光显微镜下观察。
1.7 蛋白质印迹(Western Blot)
蛋白质印迹步骤参考先前研究[16]。细胞接种于6孔板,根据实验分组处理48 h,置于显微镜下观察后去除培养基,用PBS清洗3次,于冰上操作,加入RIPA 裂解液(添加了1%蛋白酶和磷酸酶抑制剂)裂解30 min。经震荡超声充分裂解后于4 ℃下12 000 g离心20 min,取上清液,采用BCA法测定蛋白浓度。按说明分别配制分离胶和浓缩胶,待胶体凝固,根据测定的蛋白浓度确定上样量,配制上样体系。将样品于100 ℃热变性5 min,110 V电泳90 min。然后以90 V电转80 min将蛋白移至PVDF膜上。之后,在室温下用TBST配置的5%脱脂牛奶封闭1 h。根据目标蛋白相对分子质量切膜并与相应抗体(1∶1 000)在4 ℃下孵育过夜。然后用TBST洗膜3次,每次5 min,分别加辣根过氧化物酶标记的山羊抗兔IgG(1∶5 000)室温孵育1 h。最后,经TBST洗膜3次,每次5 min后,用ChemiDoc Touch凝胶成像系统对膜进行显影。
1.8 统计学方法
计量资料首先采用Shapiro-Wilk test进行正态性检验,符合正态分布的采用均数±标准差进行描述,组间比较采用独立样本t检验;非正态性分布数值描述采用中位数进行描述,组间比较采用Mann-Whitney U test。计数资料采用频数和百分比进行描述,组间比较采用卡方检验或Fisher′s精确检验。基线IL-6水平根据临床界值确定为高(≥7 pg/mL,n=20)或低(<7 pg/mL,n=10)两组, Kaplan-Meier分析两组PFS。三次独立实验数据以均数±标准差进行描述,组间比较采用独立样本t检验。所有统计分析均使用SPSS 26.0软件进行,以P<0.05为差异有统计学意义。
2 结 果
2.1 患者特征
本研究共筛选出160例确诊为晚期NSCLC且接受PD-1抑制剂治疗的患者。根据纳入及排除标准,130例被排除,剩余30例患者纳入研究。其中25例诊断为腺癌,5例诊断为鳞癌。共有22例的患者有吸烟史。28例的患者接受一线免疫治疗,25例的患者接受了免疫联合治疗。研究人群中位随访时间为12.0个月(IQR:9.0~17.3个月),中位PFS为11.0个月(IQR:7.0~15.3个月)。在随访期间,30名患者中有83.3% (n=25)通过PD-1抑制剂治疗达到DCB,16.7%(n=5)达到NDB。另外,6.7%(n=2)的患者达到CR,43.3%(n=13)的患者达到PR,23.3%(n=7)的患者达到SD,26.7%(n=8)的患者疗效为PD(表1)。
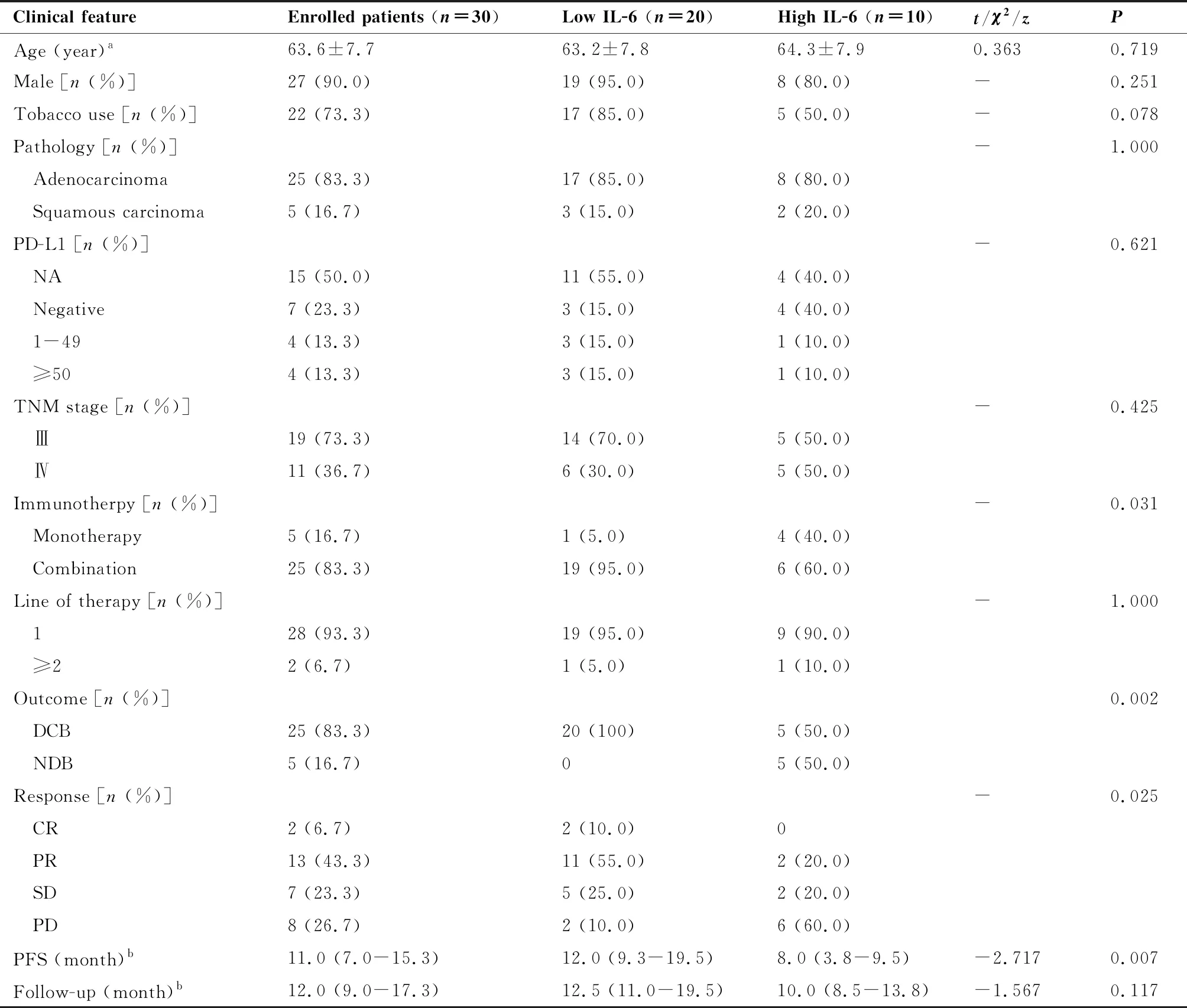
表1 入组患者的临床特征
2.2 基线外周血IL-6水平与NSCLC患者PD-1抑制剂治疗疗效负相关
为了探究基线外周血IL-6水平与NSCLC患者PD-1抑制剂治疗疗效的相关性,我们首先对比了DCB和NDB患者的基线外周血IL-6水平,结果显示DCB组IL-6水平显著低于NDB组(中位数4.60 pg/mLvs12.88 pg/mL,P=0.002)(图1A)。根据基线IL-6水平临床参考阈值分为高(≥7 pg/mL,n=20)或低(<7 pg/mL,n=10)两组。如图1B所示,低IL-6组的DCB率显著高于高IL-6组(100%vs50%,P=0.002)。另外,与高IL-6组相比,低IL-6组ORR更高(65%vs20%,P=0.025)。其中,高IL-6组60%的患者疗效为PD(图1C)。接下来,我们进一步分析了基线IL-6水平与PFS的相关性。结果显示,基线外周血IL-6水平高的患者的中位PFS为 8.00 个月(IQR:3.8~9.5个月),而基线外周血IL-6水平低的患者未达到(未达到vs8个月,P=0.007)(图1D)。

图1 IL-6与PD-1抑制剂疗效的相关性
2.3 IL-6减弱T细胞介导的对肺癌细胞H1299和A549细胞的杀伤作用
接下来,我们通过T细胞介导的肿瘤细胞杀伤试验观察IL-6对T细胞杀伤效应的影响。Ki67实验结果提示,与对照组相比,活化T细胞能显著降低Ki67阳性细胞的百分比,而外加IL-6后Ki67阳性细胞百分比显著增高,提示在IL-6存在的情况下,T细胞不能有效抑制H1299和A549肺癌细胞的增殖(图2A)。与之类似的是,CCK-8实验提示,活化的T细胞可显著降低H1299和A549肺癌细胞的存活率,而外加IL-6后,肿瘤细胞存活率显著升高,提示IL-6显著抑制活化T细胞对肿瘤细胞的杀伤(图2B)。这些结果表明IL-6 对T细胞介导的肿瘤细胞杀伤起抑制作用。

图2 IL-6抑制T细胞介导的对肺癌细胞的杀伤作用
2.4 IL-6活化STAT3-AKT并抑制STING-TBK1通路
为了初步阐明IL-6影响免疫治疗疗效的机制,我们采用Western blot检测了关键信号通路的活性。既往研究及我们近期的研究均提示,STING的活化在抗肿瘤免疫治疗中起关键作用[15,17]。Western blot结果显示,相较于单独T细胞处理,外加IL-6处理可显著上调p-STAT3和p-AKT的表达,同时降低了STING和p-TBK1的水平(图3)。以上结果提示,IL-6可能通过活化STAT3-AKT通路抑制STING表达并减弱TBK1的活化,进而引起免疫治疗抵抗。

图3 Western blot检测IL-6处理对H1299和A549细胞中STAT3/AKT和STING/TBK1通路的影响
3 讨 论
本研究发现,接受PD-1抑制剂治疗的晚期 NSCLC患者治疗前IL-6水平与治疗疗效相关。IL-6可能通过活化STAT3-AKT通路抑制STING表达并减弱TBK1的活化,进而抑制T细胞介导的肿瘤细胞杀伤作用,导致免疫治疗抵抗。
IL-6是一种促炎细胞因子,是癌症和多种炎症性疾病的核心参与者[18],已被证实可促进肿瘤细胞增殖和转移,调控肿瘤的发生、发展[19-21]。研究发现,在接受PD-1抑制剂治疗的黑色素瘤患者中,较高的IL-6水平与较短的OS有关[13]。另有研究表明在NSCLC接受PD-1抑剂制治疗过程中,IL-6水平下降与PFS较长有关[22]。本研究发现,接受PD-1抑制剂治疗的NSCLC患者治疗前低IL-6水平与临床获益相关,与既往研究同样表明IL-6的水平可能作为NSCLC患者免疫治疗的疗效预测因子。目前,预测肺癌免疫治疗疗效的生物标志物主要是PD-L1表达和TMB[23]。但是PD-L1表达和TMB需要对肿瘤组织进行检测,存在异质性且标本不易获得[24],而外周血IL-6检测方便易行,在预测免疫治疗疗效方面有潜在的临床应用价值。本研究TMB、PD-L1表达的检测病例少,未能进一步深入进行IL-6与TMB一致性检验,需要扩大样本量来验证PD-1抑制剂治疗疗效与PD-L1的关系,以及进一步探索IL-6预测PD-1抑制剂治疗疗效与PD-L1预测疗效的效能是否具有一致性。
IL-6导致免疫治疗抵抗的可能机制主要有, IL-6增加树状突细胞的凋亡,从而减少CD8+和CD4+T细胞激活和分化[25];另IL-6活化JAK/STAT3通路促进肿瘤增殖和细胞代谢[26]。既往研究发现STAT3的活化可抑制STING,而STING的活化对抗肿瘤免疫治疗起关键作用[27-28]。近期我们同样发现STING的活化是免疫治疗当中很重要的一个关键分子[15]。本研究中,我们发现IL-6可能通过活化STAT3-AKT通路抑制STING的表达,进而减弱p-TBK1的活化,提示这可能是IL-6引起NSCLC患者PD-1抑制剂治疗抵抗的潜在机制。近年来,抗IL-6受体抗体托珠单抗(tocilizumab)[29]和抗IL-6抗体司妥昔单抗(silkuximab)已经在某些肿瘤的治疗方面显示出潜在的临床获益[30],但其能否克服IL-6所致的PD-1抑制剂治疗抵抗、增强免疫治疗疗效,有待进一步研究。
本研究有几个局限性。首先,本研究为回顾性研究,且纳入病例数偏少,可能存在选择偏倚,限制了结果的普遍性;其次,由于病例数限制,本研究仅收集了基线IL-6数据,无动态IL-6水平变化;第三,本研究采集的为外周血IL-6,这与组织IL-6水平可能存在差异,需要进一步的研究来评估两者关联。
综上所述,IL-6可能通过抑制STING-TBK1通路,减弱T细胞介导的肿瘤细胞杀伤作用,进而导致NSCLC患者PD-1抑制剂治疗抵抗。本研究的发现为扩大免疫治疗获益人群、增强免疫治疗疗效提供了参考。
作者声明:本文全部作者对于研究和撰写的论文出现的不端行为承担相应责任;并承诺论文中涉及的原始图片、数据资料等已按照有关规定保存,可接受核查。
学术不端:本文在初审、返修及出版前均通过中国知网(CNKI)科技期刊学术不端文献检测系统的学术不端检测。
同行评议:经同行专家双盲外审,达到刊发要求。
利益冲突:所有作者均声明不存在利益冲突。
文章版权:本文出版前已与全体作者签署了论文授权书等协议。

