多学科协作诊疗模式下胎儿胸腔积液临床诊疗及转归
熊娜 张金亮 欧阳吁 杨火秀 赖华
江西省妇幼保健院产科,南昌 330006
伴随国家生育政策的改变,高龄孕妇及多胎妊娠增多,胎儿异常的发生率也随之增加。产前筛查及诊断技术的提升,使发育异常胎儿能在宫内被及时检出,但是人们对宫内发育异常胎儿的临床干预措施存在一定的争议。胎儿胸腔积液(fetal hydrothorax,FHT)就属于其中的一种异常,病情进展可十分迅速,严重的可引起肺发育不良、羊水过多等,甚至出现胎儿及新生儿死亡[1]。因其关联着孕妇、胎儿、新生儿等多个学科,处理也比较棘手,常常导致患者奔波于各学科乃至不同医院,给患者及家属带来不便,同时存在医疗资源浪费,增加患者的经济负担及延误诊治时机,因此,如何为此类孕产妇家庭提供正确的咨询和指导成为目前研究热点之一。多学科协作诊疗(multidisciplinary team,MDT)便孕育而生[2]。MDT通过定期、定时、定员、定址的多学科讨论会形式,汇集各学科最新发展动态及患者的全面资料,为患者提供科学、规范、有效的个体化诊疗方案,避免过度治疗[3-5]。本研究通过对5例MDT下FHT诊疗经过和预后随访情况进行回顾性分析,旨在探讨该模式下FHT临床诊疗及转归。
资料与方法
1、研究对象
回顾性分析2021年6月至12月江西省妇幼保健院胎儿医学病区收治的经MDT后的FHT病例5例。其中初产妇2例,经产妇3例,平均年龄26.4岁,无妊娠期高血压疾病、糖尿病等并发症,排除母儿血型不合、优生四项感染、地中海贫血等。孕期定期产检,2例孕期行羊水穿刺检查,1例产后行新生儿染色体检查,2例未行羊水穿刺检查。胸腔积液平均诊断孕周为30+2周,5例均为双侧胸腔积液,羊水过多,其中3例孕期出现胎儿水肿。本研究经江西省妇幼保健院医学伦理委员会审批通过。
2、方法
2.1、MDT过程所有病例B超诊断FHT后产科医师填写MDT会诊申请;小组秘书整理并完善相关资料,签署知情同意书,并将病例资料发送至MDT群,通知参会专家做好准备;每周三下午进行MDT讨论;讨论后由产科专家逐一告知会诊意见,并将打印好的会诊意见1份存档,1份交给患者;会诊后收集患方及参与MDT专家满意度。MDT小组由产科、产前诊断中心、医学影像中心、新生儿科、儿外科等科室专家及1名护士(秘书)组成[6]。
2.2、临床诊疗过程孕妇定期复查B超,连续评估胸腔积液程度及肺组织压迫情况;治疗方案由孕方知情选择(期待治疗、宫内干预、终止妊娠);结合检查结果适时收治入院;对于行宫内干预的胎儿将抽吸出的胸腔积液行胸水常规检查,必要时放置引流管;新生儿娩出后进行随访。
2.3、资料收集收集患者年龄、孕产次、B超诊断孕周、MDT孕周、经过MDT后知情选择结果、是否行宫内干预及干预措施、终止妊娠孕周、终止妊娠方式、新生儿评分、是否早产、MDT前累积费用、患者满意度及MDT参与人员的满意度等。
结 果
1、患者基线情况与诊疗经过及病情变化
5例胸腔积液孕妇基线情况,见表1。5例胸腔积液患者诊疗经过,见表2。
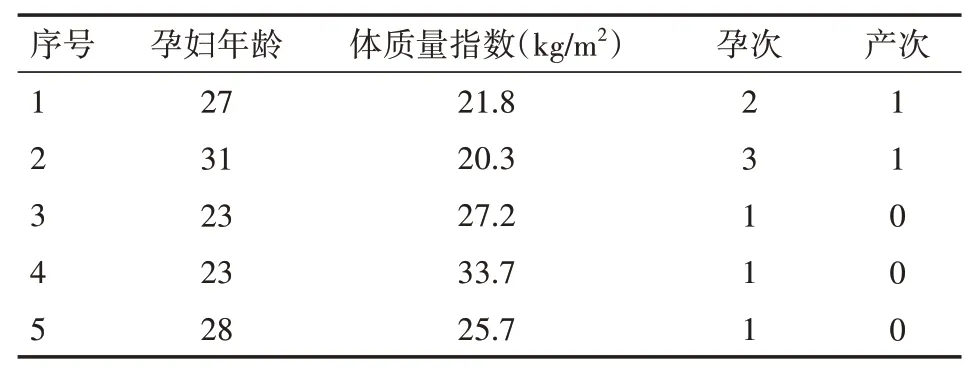
表1 5例胸腔积液孕妇基线情况

表2 5例胸腔积液患者诊疗经过
1.1、诊疗经过病例1:经MDT讨论后,选择入院行B超引导下胎儿左侧胸腔积液穿刺术+羊水减量术。穿刺前胸腔积液左80 mm×54 mm,右46 mm×29 mm,羊水指数283mm。术后1周胸腔积液及羊水量很快恢复(左66 mm×43 mm,右49 mm×25 mm,羊水指数341 mm),胎儿出现全身水肿,脐动脉舒张期血流缺失,剖宫产终止妊娠,新生儿转新生儿重症监护病房(NICU)继续治疗。因新生儿呼吸衰竭、肺出血放弃治疗。延长孕周7 d。
病例2:经MDT讨论后,患方拒绝宫内干预,要求终止妊娠入院。胸腔积液左37 mm×13 mm,右89 mm×64 mm,羊水指数399 mm,胎儿肺发育不良,水肿,完成促胎肺成熟后行剖宫产术,新生儿转NICU继续治疗,期间出现气胸,新生儿20 d后复查B超积液吸收,治愈出院。延长孕周3 d。
病例3:经MDT讨论后,选择继续妊娠。因大量胸腔积液(左58 mm×21 mm,右25 mm×10 mm),羊水指数393 mm,胎儿水肿行B超引导下胎儿右侧胸膜腔-羊膜腔分流术(TAS)+左侧胸腔积液穿刺术+羊水减量术。术后2 h余出现阴道流液。术后1周(孕33+6周)胸腔积液左侧很快恢复,右侧无明显增加(左72 mm×58 mm,右17 mm×10 mm),羊水指数150 mm,临产后阴道分娩,新生儿转NICU,治疗期间出现气胸,新生儿15 d后复查B超积液吸收,治愈出院。延长孕周29 d。
病例4:经MDT讨论后,选择继续妊娠,定期超声监测病情变化。因胸腔积液增多(左44 mm×23 mm,右61 mm×30 mm),羊水指数200 mm入院。完成促胎肺成熟后剖宫产,终止妊娠前胸腔积液左25 mm×12 mm,右66 mm×25 mm,羊水指数134 mm,新生儿转儿科治疗,新生儿7 d后复查B超积液吸收,治愈出院。延长孕周49 d。
病例5:经MDT讨论后,选择继续妊娠,定期复查B超了解胎儿宫内情况。入院时胎儿双侧胸腔积液(左62 mm×32 mm,右48 mm×31 mm),羊水指数298 mm。孕39+2周因“臀位,胎膜早破”剖宫产终止妊娠,终止妊娠前胸腔积液明显减少(左10 mm×3 mm,右10 mm×11 mm),羊水指数118 mm。新生儿10 d后复查B超积液吸收,治愈出院。延长孕周42 d。
1.2、不同诊疗方案下胸腔积液量及羊水指数的变化情况病例1:经左侧胸腔积液穿刺术+羊水减量术后积液量减少,但1周后积液量很快恢复,羊水增多。病例2:未进行宫内干预,剖宫产终止妊娠。病例3:行胎儿右侧TAS+左侧胸腔积液穿刺术+羊水减量术,术后1周左侧积液量很快恢复,右侧积液量无明显增加,因出现胎膜早破,羊水量未见明显增加。病例4:保守治疗中积液量无明显增加,羊水量有所减少。病例5:保守治疗中积液量明显减少,羊水恢复正常。
2、不同诊疗方案下胸腔积液量及羊水指数的变化情况,见表3。

表3 不同诊疗方案下胸腔积液量及羊水指数变化情况(mm)
3、新生儿结局
1例放弃抢救患儿死亡,4例患儿存活。病例1:出生后给予呼吸机辅助通气,同时行胸膜腔闭式引流,因新生儿呼吸衰竭、肺出血当日放弃治疗。病例2:出生后给予呼吸机辅助通气,同时行胸膜腔闭式引流后治愈出院。病例3:出生后出现气胸,经治疗后痊愈出院。病例4:出生后无呼吸困难,治愈出院。病例5:出生后无呼吸困难,治愈出院。见表4。
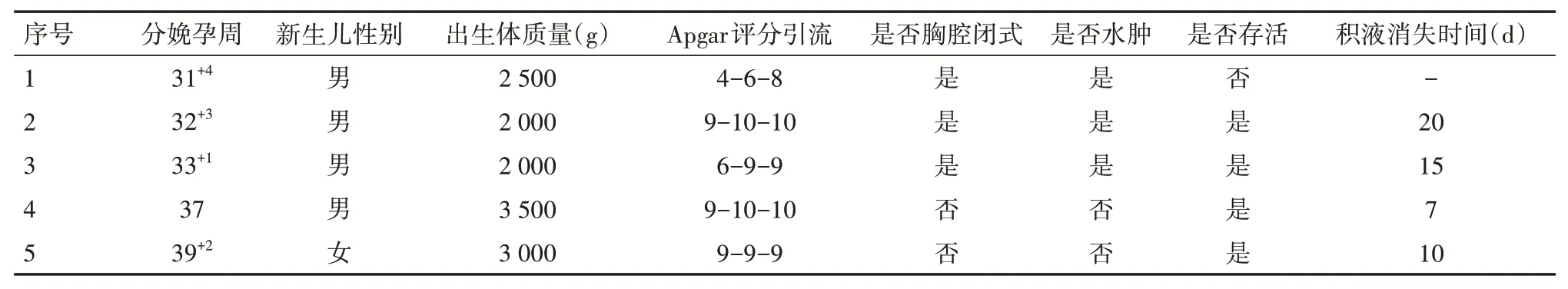
表4 5例胸腔积液新生儿结局
讨 论
胸腔积液最初于1977年被报道,其发生率为1∕15 000~1∕10 000[7]。根据积液发生的原因分为原发性(primary fetal hydrothorax,PFHT)和继发性(secondary fetal hydrothorax,SFHT)[8]。PFHT多由淋巴管发育异常引起。SFHT常与染色体异常、宫内感染、胎儿结构异常及脐带胎盘等多因素有关[9]。PFHT中约20%可自行消退,尤其见于单侧且不合并胎儿水肿或羊水过多的病例[10-11]。SFHT一般为双侧对称性。明确胸腔积液的发生原因,对于胎儿治疗的选择、预后和遗传咨询具有重要的意义。
1、胸腔积液可以发生在不同孕周,孕周不同预后不同
有20%~50%存在胎儿基因异常,但对于孕周>16周的孤立性的胸腔积液,胎儿基因异常风险<5%;如果已完善早孕期超声筛查及唐氏筛查,严重的染色体异常风险将至1%以下[12-13]。由此可见,产前筛查和诊断的重要性。本研究中5例平均诊断孕周为30+2周,主要在孕晚期出现。胸腔积液出现的越晚,对胎肺的影响相对更小。胎肺成熟一般在34周左右,胸腔积液出现越早,因肺组织发育尚未完全,出生后可能因肺动脉高压出现呼吸窘迫等。胸腔积液出现越晚,肺组织发育越趋于完善,同时随孕周的增加,新生儿即使早产,存活率也相应得到提高。
2、MDT下胸腔积液的诊治流程
为提供全面的咨询和指导,我们拟定了MDT下的诊治流程,依据产前超声检查,病因,病情变化及治疗效果给与个体化选择[14]。FHT既需考虑宫内胎儿的预后,同时需评估新生儿的远期结局及母体因羊水过多或宫内干预的利弊,故需联合产科、产前诊断科、医学影像科、新生儿内科等多学科的协作诊疗,给予恰当的处理方案[15]。5例病例均经过MDT讨论,采取相应的治疗措施。本研究中即使3例出现了胎儿水肿,仍有2例预后良好。
3、胸腔积液的程度
Smith RP等[16]按照胎儿胸水面积与胸腔面积之比将其分为轻度、中度和重度。面积比≥50%为大量胸水,面积比<30%为少量胸水,介于两者之间为中量胸水。本研究中病例1、病例2、病例3为大量胸腔积液,伴胎儿水肿;病例4、病例5为中量胸腔积液,不伴胎儿水肿。通过本中心的跟踪与治疗,仅1例新生儿放弃抢救死亡。单侧大量胸腔积液可引起心脏及纵隔移位。临床中需注意单侧积液可进展为双侧积液,如病例1。本组5例FHT均为双侧,故未出现纵隔移位现象。
4、胸腔积液的治疗方法
胸腔积液的治疗方法需根据不同病例实施个性化选择,包括保守治疗、胸膜腔穿刺术、TAS及胸膜固定术[10,17]。保守治疗适用于无水肿、单侧或双侧的少量胸腔积液,此类患者积液可能自然消退,但需充分的医患沟通,告知相关风险并严密随访。本研究中病例4、病例5均采取了保守治疗,新生儿预后良好。胎儿胸膜腔穿刺术通过减少胸腔积液量改善新生儿预后,但存在积液量再次增加的可能,同时需关注积液再次产生的速度,适时调整治疗方案[18]。对于孕周较小者,积液量迅速产生者优先选择TAS;对于孕周较大者,积液量产生速度慢,可先行胎儿胸膜腔穿刺术抽吸胸水。病例1经穿刺术后短时间内积液迅速增加,故该方法只能作为暂时处理。TAS是通过将胸腔积液持续引流到羊膜腔内,改善肺部发育。TAS放置孕周尚未统一,有学者认为可用于孕32周前诊断的严重FHT,但也有学者认为放置孕周可达孕37周,有利于新生儿复苏[1,19-20]。Wada S等[21]对实行TAS术的病例随访发现无水肿胎儿术后生存率为100%,水肿胎儿术后生存率为63.3%。TAS有早产、流产、感染、出血、胎膜早破、引流管脱落等并发症。本研究的病例3产前宫内放置了双J分流管,术后出现了胎膜早破,1周后临产阴道分娩。胎儿胸膜腔内注射硬化剂OK-432,因存在胎儿安全性问题而未能在临床中推广应用。本中心尚未开展此项技术。
5、胸腔积液患儿预后的影响因素
轻度或中度的胸腔积液相对预后较好;经宫内干预后患儿的总存活率为50%~70%;胸腔积液出现早或伴有胎儿水肿患儿预后差;严重的胸腔积液预后相对差[21-22]。在下列情况下,患儿预后较好:24周后出现的胸腔积液;能自行缓解的胸腔积液;胸腔积液经宫内干预后缓解;能在34周后分娩者。本研究中发生孕周均较晚,但3例水肿患儿中2例预后均良好,仅1例放弃抢救死亡,这与文献报道有一定差异。
综上所述,对于妊娠期发生的FHT,需要进行严格的产前诊断,尽可能除外胎儿先天性畸形及染色体异常等,必要时行胸膜腔穿刺明确诊断。PFHT不伴有胎儿水肿时,多数预后良好。宫内治疗可能改善PFHT伴有水肿胎儿的围产结局,但宫内治疗的指征、各种干预技术的安全性及有效性需MDT讨论。由于目前胎儿宫内治疗在我省起步较晚,省内尚未见相关报道,对FHT的治疗经验有限,因此,应对不同孕周、不同类型的病例在MDT下制订相应的治疗方案,提高可治疗结构畸形的诊治率,提高围产儿存活率及生存质量,改善预后[23]。

