后路手术内固定对脊柱骨折的治疗临床效果
王胜杰
(龙口市人民医院 山东 烟台 265700)
脊柱骨折的引起原因通常是直接或间接暴露作用,伤后患者主要表现为下肢麻木、疼痛,且多数伴有活动障碍,严重影响正常生活。在人体骨骼系统中,脊柱具有关键性的作用,与多种血管神经和脏器相邻,一旦受创,脊柱畸形、严重疼痛、脊柱功能障碍等相关症状便会出现,导致患者运动能力受到极大干扰,甚至生命安全受到威胁[1]。临床治疗脊柱骨折时,手术为主要方式,通过对脊柱结构的重塑,让脊柱功能受到的要影响程度尽可能减轻,但对于具体手术方式的选择,现阶段尚未形成统一意见[2]。以往,脊柱骨折多采用外侧植骨融合术治疗,虽能良好固定创伤性骨质,但该手术有着较大的创伤性,增大术后恢复难度,且部分患者术后会出现脊柱功能障碍性问题,导致预后情况并不理想[3]。随着不断的深入临床研究,发现后路手术内固定法具有较强的脊柱复位效果、较明显的减压效果,对患者术后康复十分有利[4]。基于此,本研究研究对象选取本院脊柱骨折患者,观察后路手术内固定的治疗效果,供临床参考。
1 资料与方法
1.1一般资料
选择本院2020年2月~2022年5月收治的脊柱骨折患者90例,按随机数字表法分组,对照组与观察组和45例。对照组中,男24例,女21例;年龄24~75岁,平均(55.34±3.64)岁;致伤原因:车祸伤28例,打击伤10例,坠落伤7例;骨折至就诊时间8h~3d,平均(1.86±0.27)d;损伤部位:L1 9例,L2 13例,T11 16例,T10 7例。观察组中,男26例,女19例;年龄23~72岁,平均(55.46±3.55)岁;致伤原因:车祸伤26例,打击伤11例,坠落伤8例;骨折至就诊时间11h~3d,平均(1.83±0.31)d;损伤部位:L1 9例,L2 15例,T11 15例,T10 6例。经比较,两组资料差异不显著(P>0.05)。
纳入标准:(1)符合诊断标准;(2)经MRI、CT等检查确诊;(3)具有明确手术指征,无禁忌症;(4)新鲜骨折;(5)知情同意。
排除标准:(1)合并其他部位骨折;(2)无法耐受手术;(3)既往曾行骨折手术;(4)合并恶性肿瘤;(5)伴凝血功能异常;(6)伴脊柱结核。
1.2方法
对照组采用外侧植骨融合术治疗:患者取俯卧位,给予全身麻醉,术前,积极降低椎管压力,将骨折部位存在的异物、碎骨片、外周关节囊均彻底清除,以患者具体情况为依据,选择适当的自体骨、异体骨,实施植骨操作,完成植骨后,伤后利用生理盐水冲洗,给予引流,切口缝合关闭,术后,抗感染治疗常规开展,并给予营养支持。
观察组采用后路手术内固定治疗:患者取俯卧位,行全身麻醉,抽取0.5ml美蓝注射液,在脊柱损伤部位局部注射,待获得满意麻醉效果后,切开受损脊柱,脊椎和棘突两侧椎旁肌予以分离,将受损椎体显露出来,之后脊柱利用椎弓根螺钉固定,打孔操作在透视下于受损椎体、周围椎体两侧进行,横切面角度要注意适当控制,保持在5°~15°左右,之后把螺钉置入到横凸中部水平线与上关节突外缘交界位置,同时实施椎弓根植骨,钻孔操作向椎体内部进行,将骨道扩宽后,骨粒植入到椎体中,完成后伤口利用生理压水冲洗,之后处理与对照组相同。
1.3观察指标
(1)记录手术时间、术中出血量及住院时间;(2)观察伤椎前缘高度(AVH)、伤椎后缘高度(PVH)、Cobb’s角的变化情况,分别于术前、术后3个月利用影像学检查测量;(3)评估疼痛程度,分别于治疗前、治疗后利用视觉模拟评分(VAS)进行,评分范围0~10分,分数越低表示疼痛程度越轻;(4)术后3个月时评估临床疗效;(5)评估脊柱功能,分别于治疗前、治疗后利用日本骨科学会评分(JOA)进行,共有4个维度,即主观症状、临床体征、日常活动受限度、膀胱功能,总分29分,分数越高表示脊柱功能越佳;(6)评价日常生活活动能力,分别于治疗前、治疗后采用Barthel指数进行,其包含项目共10个,每个项目0~10分评价,总分0~100分,分数越高表示能力越强。
1.4疗效判定
显效:消除疼痛,骨折完全愈合,脊髓神经功能至少恢复到2级,椎体恢复正常高度;有效:明显减轻疼痛,骨折良好愈合,脊髓神经功能至少恢复到1级,椎体基本恢复到正常高度,日常生活受到轻微影响;无效:未达上述标准。总有效率=显效率+有效率。
1.5统计学分析
2 结果
2.1手术指标比较
观察组手术时间、术中出血量、住院时间显著低于对照组(P<0.05),见表1。

表1 观察组和对照组手术指标比较
2.2手术前后影像测量结果比较
两组术前AVH、PVH、Cobb’s角无明显差异(P>0.05);术后3个月时,观察组AVH、PVH高于对照组,Cobb’s角低于对照组,差异显著(P<0.05)。见表2。

表2 观察组与对照组手术前后影像测量结果比较
2.3治疗前后VAS、JOA、Barthel指数评分比较
治疗前,两组上述量表评分无明显差异(P>0.05);治疗后,观察组VAS评分低于对照组,JOA、Barthel指数评分高于对照组,差异显著(P<0.05),见表3。

表3 观察组与对照组治疗前后量表评分比较
2.4疗效比较
观察组总有效率显著高于对照组(P<0.05),见表2。
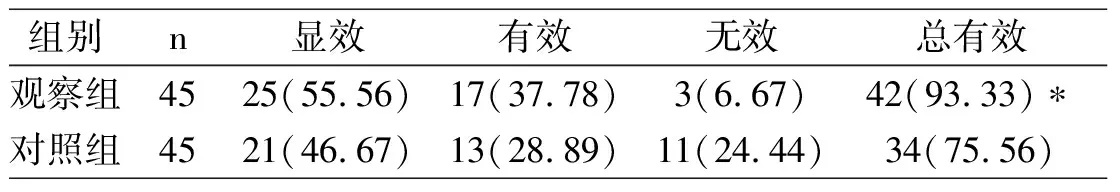
表2 观察组和对照组疗效比较n(%)
3 讨论
脊柱作用十分重要,具体包含保护内脏、负重等,当被外力冲撞,骨折极易发生,骨折后不仅脊柱稳定性会降低,且会损伤脊髓神经[5]。在脊柱骨折中,最常见的是胸腰椎骨折,多数该类型患者伴有马尾神经损伤或脊髓神经损伤[6]。按照暴力作用方向,脊柱骨折可划分为多种类型,如垂直压缩性骨折、屈曲旋转型骨折、屈曲型骨折等,病情严重情况下,其他脊髓部分甚至会受到威胁,增加临床治疗难度[7]。
临床治疗脊柱骨折时,伤椎畸形、伤椎后弓角的矫正,脊柱生理曲度、脊柱序列、椎间高度的恢复为主要目的[8]。既往情况下,外侧植骨融合术为该疾病治疗中常用的术式,固定效果较好,但存在切口大、术后易发生并发症等不足,造成整体疗效和患者预后不佳[9]。随着医疗技术的发展,脊柱骨折传统手术方法逐渐被后路手术内固定法取代,已有研究证实,后路手术内固定的临床效果、术后恢复效果均较好,利于患者预后情况的改善[10]。本研究显示,与对照组相比,观察组显著缩短手术和住院时间、减少术中出血量(P<0.05),这体现出后路手术内固定法的优势,如操作简单、术后出血少、术后能快速恢复等,进而使住院时间大大缩短,让患者经济负担减轻。观察组Cobb’s角、VAS评分显著低于对照组,而AVH、PVH、JOV评分、Barthel指数及总有效率显著高于对照组(P<0.05),提示后路手术内固定法具有可靠的治疗效果,不仅能将疼痛感减轻,同时还可促进脊柱功能恢复,提高患者日常生活活动能力。分析原因[11],后路手术内固定法实施时,以椎弓根钉位置为参照,在前方椎体设置螺钉位置,实现将脊柱三柱贯通,形成三维固定效果,便于脊柱重建,并从根本上将疼痛程度减轻;充分固定柱体的前部和中后部,有助于提升复位效果;手术操作在透视下进行,利于对入针角度和深度随时做出适当调节,有效的保证了螺钉置入方位的准确性,促进治疗效果升高;此外,还能将神经管压力降低,再加上手术切口较小,使机体受到的创伤减轻,利于术后良好的、快速的康复。不过,需要注意,脊柱骨折采用该术式治疗时,术前要通过影像学检查对骨折内部情况做出明确,术中操作严格遵循标准流程,且相关内固定器械要合理、熟练使用,避免不良影响的发生,保障顺利完成手术,并让患者术后良好恢复[12]。
综上,脊柱骨折应用后路手术内固定治疗后,患者疼痛感可明显减轻,脊柱功能也能良好的恢复,改善脊柱损伤情况,促进疾病良好痊愈,提高日常生活活动能力,进而提高生活质量。

