血液病患者红细胞输注无效的影响因素分析
罗振 倪修文 屠佳燕 吴瑾惠 孙佳怡 李筱园
红细胞输注是挽救生命的手段之一,也是贫血患者的一种辅助性治疗手段。输红细胞的主要目的是提高平均血红蛋白(hemoglobin,Hb),改善机体缺氧状态[1,2]。如果输注红细胞后Hb 未升高到预期值,未达到输血治疗效果,应视为输注无效[3]。血液病患者大多病程长,需用血液维持正常生理活动或生命,输注无效会延误患者的治疗时机,增加患者的医疗费用,同时造成巨大的血液资源浪费。在当前临床输血工作中,科学合理用血,节约血液资源显得尤为重要[4,5]。因此,本次研究旨在分析红细胞输注效果的多参数模型,探讨红细胞输注无效原因,达到提高红细胞输注疗效的目的。现报道如下。
1 资料与方法
1.1 一般资料 选取2020 年12 月至2021 年12 月期间嘉兴市两家综合性三甲医院血液科红细胞输注患者861 例,其中男性401 例、女性460 例;年龄12~92 岁,平均年龄(63.34±14.67)岁;体重34.5~100 kg,平均体重(59.83±11.64)kg;再生障碍性贫血(aplastic anemia,AA)、缺铁性贫血(iron deficiency anemia,IDA)、巨幼细胞贫血(megaloblastic anemia,MA)218 例,白血病、淋巴瘤264 例,骨髓增生异常综合征(myelodysplastic syndrome,MDS)、多发性骨髓瘤(multiple myeloma,MM)329 例,血小板减少症50 例;输注前平均Hb(56.92±8.69)g/L,输注后平均Hb(67.38±11.13)g/L;输注量1~4 U,平均(1.99±0.81)U。纳入标准为:符合《血液病诊断及疗效标准(第四版)》中的诊断标准;经伦理审查通过后的血液科患者并签署输血治疗知情书后方可纳入研究。排除因继续失血、脱水或血液稀释等原因导致输血无效的患者。
1.2 方法 规范性红细胞输注指征按照《临床输血技术规范(2000 版)》执行[6]。所有患者输血前均进行ABO 正反定型、抗体筛选试验,采用盐水试管法、微柱凝胶法和或聚凝胺法交叉配血试验,配血相合的ABO、Rh(D)同型输注,输注后24 h 内复查血常规。
1.3 红细胞输注效果判定 输血后Hb 升高值达到或超过预期值为有效[7],定义为有效组,Hb 升高值未达到预期值为无效,定义为无效组。
Hb预期值=供者Hb(g/L)×输入量(L)/患者体重(kg)×0.085(L/kg),其中供者Hb 水平按照《血站技术操作规程(2019 版)》附录Ⅰ-献血者健康检查要求,以115 g/L水平计算。
1.4 统计学方法 采用SPSS 23.0 统计软件进行数据分析,计量资料以均数±标准差()表示,比较用两样本t检验,计数资料以率(%)表示,比较用χ2检验。以是否输注有效为因变量,筛选P<0.1的相应指标为自变量进行多因素logistic回归分析,关联强度通过比值比(odds ratio,OR)和95%置信区间(95%CI)表示。设P<0.05 为差异有统计学意义。
2 结果
2.1 红细胞输注效果 861 例红细胞输注无效率为30.31%(261/861),有效率为69.69%(600/861)。无效与有效组间参数分析见表1。
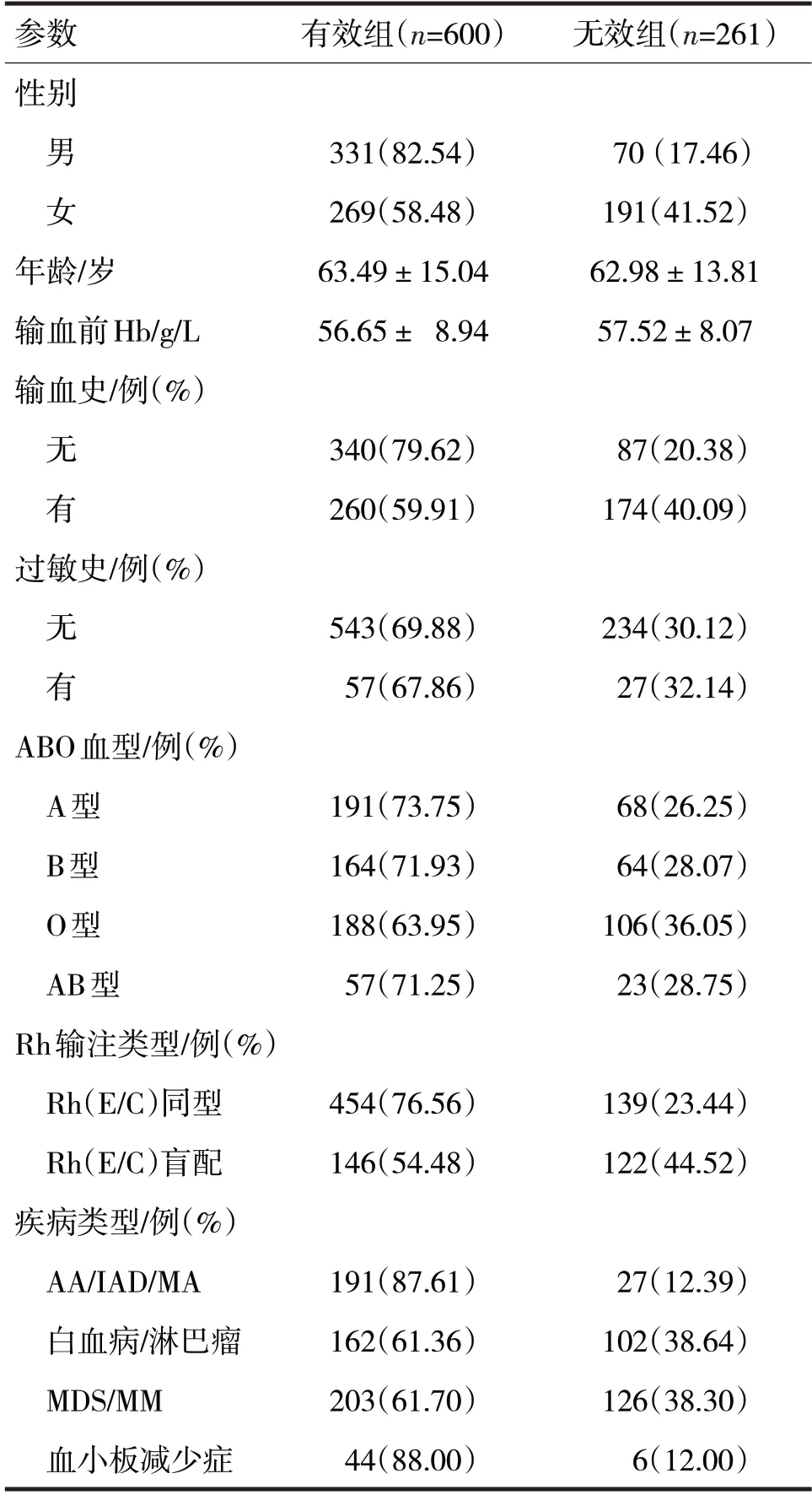
表1 红细胞输注效果的参数分析
由表1 可见,红细胞输注有效组与无效组间性别、输血史、Rh 输注类型、疾病类型比较,差异均有统计学意义(χ2分别=58.75、39.61、42.61、59.69,P均<0.05);两组间过敏史、ABO 血型、年龄、输血前Hb比较,差异均无统计学意义(χ2分别=0.15、7.24,t分别=0.47、-1.36,P均>0.05)。
2.2 红细胞输注无效的影响因素的logistic回归分析见表2
由表2 可见,女性、白血病/淋巴瘤、MDS/MM、血小板减少症、有输血史、O型、Rh(E/C)盲配会增加输血无效发生的风险(OR分别=2.75、25.24、29.82、3.96、2.08、2.23、7.35,P均<0.05)。
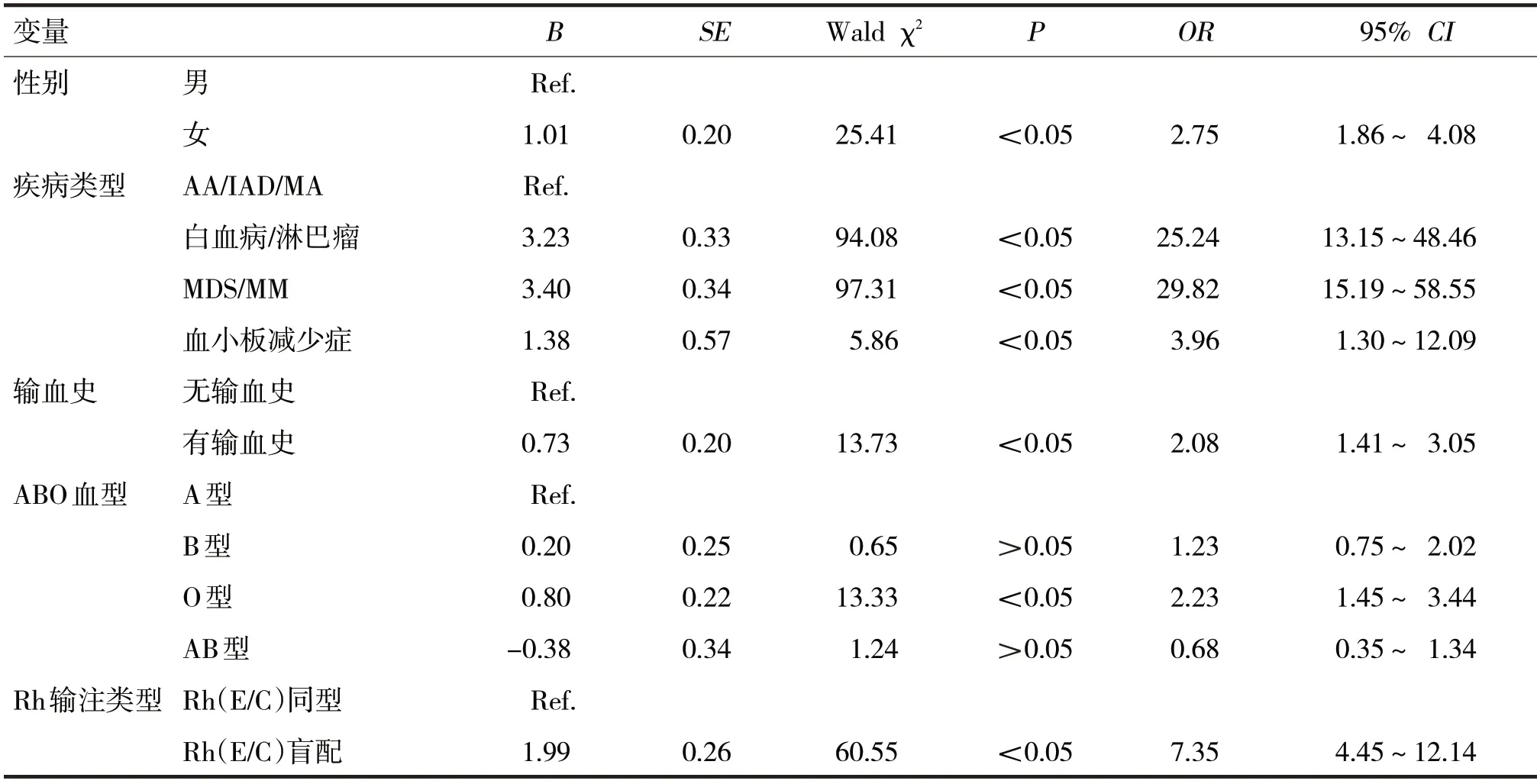
表2 红细胞输注无效的影响因素的logistic回归分析
3 讨论
对于输血而言,其主要适应的人群是因创伤失血或造血功能异常等情况的患者,临床血液科许多疾病类型需要血液输注达到治疗或缓解的目的,然而血液科患者疾病类型复杂,影响因素较多,明显增加输血无效的风险[8]。临床输血疗效影响因素主要有免疫因素和非免疫因素,以及供血者血液储存时长和质量的差异。本次研究861 例患者红细胞输注无效率为30.31%(261/861),与李君等[4]报道相类似,低于李志静[5]报道,高于曹微微等[3]报道。
本次研究logistic回归分析显示,女性、有输血史、白血病/淋巴瘤、MDS/MM、O 型血、RH(E/C)盲配是红细胞输注无效的危险因素(P均<0.05)。女性比男性更容易发生输血无效,其原因可能与女性妊娠有关,女性在妊娠及分娩过程中胎儿抗原有概率刺激母体使其致敏[9]。有输血史患者相比无输血史患者,其无效输血率高,血制品中的血液细胞成分较多,患者接受抗原刺激后免疫系统活化,极易造成患者产生抗原相对应的抗体,引起患者迟发性溶血反应,导致患者发生输血无效的概率明显增加[10]。输血多用于血液病患者支持治疗,但是人类血液成分及其中抗原、抗体成分复杂多样且呈多态性分布,很多抗原、抗体成分至今尚不能完全分离鉴定,因此在治疗疾病的同时,也存在输血风险[11]。本次纳入研究的血液病包括各类贫血、白血病、淋巴瘤、MDS、骨髓瘤、血小板减少症等,结果显示白血病/淋巴瘤、MDS/MM 红细胞输注无效率高于AA/IAD/MA、血小板减少症患者(P<0.05),与曹廷卉等[12]基本相符。本次研究中O 型血患者输注无效率高于A型血患者输注无效率,logistic回归模型表明O 型血患者相对于A型血患者增加红细胞输注无效发生的风险(OR=2.23)。有文献显示O 型血人群凝血因子Ⅷ和纤维蛋白含量及活性相对A型血人群较低[13,14],可能为O 型血患者输血无效的原因。Rh 血型系统是多态性和免疫原性最强的血型系统之一,临床上最主要的抗原有:D、C、c、E、e。目前临床输血常规检测RhD 抗原,而C、c、E、e 未做要求,Rh 分型抗原阴性患者输注Rh分型阳性红细胞,反复刺激极可能产生抗体,从而产生红细胞输注无效,严重者可导致血管外溶血[15]。本次研究Rh(E/C)盲配红细胞输注无效率高达44.52%,而Rh(E/C)同型红细胞输注无效率只有23.44%。Rh(E/C)同型输血可以有效降低血液病患者红细胞输注无效率,提高Hb水平。
综上所述,针对血液科患者输血无效率较高的现象,选择灵敏度和特异性高的方法来提高不规则抗体检测能力,和采取Rh血型系统分型抗原同型输注策略,以尽可能减少产生免疫刺激的概率。临床上在给予患者红细胞输注的时候,需要充分考虑患者自身免疫因素,同时也要排除其他的非免疫因素,包括患者发热、感染、脾亢、出血等情况。在不同的病情阶段和不同影响因素下,制定安全、有效、精准的个体化输血策略,可减少输血次数,降低红细胞输注无效发生率,从而达到患者最佳治疗效果。

