经尿道双极等离子前列腺剜除术和前列腺电切术治疗良性前列腺增生的效果比较
林金贵
近年来,我国良性前列腺增生(benign prostatic hyperplasia,BPH)疾病发病率逐渐升高,如不及时治疗,会明显降低患者相关生理功能,并对其正常生活和社交造成较大影响。目前国内主要采用经尿道双极等离子前列腺剜除术(transurethral enucleation resection of prostate,TUERP)和经尿道双极等离子前列腺电切术(transurethral plasmakinetic resection of the prostate,PKRP)进行 BPH 的手术治疗[1]。但也因此使得关于二者的手术效果孰优孰劣争议不断,鉴于此,为寻求BPH更为理想的手术治疗方式,莆田涵江医院特对2020年6月-2021年6月收治的64例BPH患者进行观察研究,并分析其临床效果,现报告如下。
1 资料与方法
1.1 一般资料
选取2020年6月-2021年6月本院收治的64例BPH患者作为研究对象。诊断标准:满足文献[2]《良性前列腺增生临床诊治指南》中的病症诊断标准,即排尿现象异常;排尿踌躇、间断性排尿;尿不尽、尿后滴沥;出现血尿、膀胱结石、上腹部包块;尿液中白细胞增多或尿培养有细菌生长。纳入标准:满足文献[2]《良性前列腺增生临床诊治指南》的诊断标准;术前B超评估前列腺体积在20~80 ml;无前列腺癌。排除标准:存在重度尿路感染、术前尿道狭窄等症状;慢性肾功能衰竭或重度贫血;合并其他心脑血管或精神类疾病;不配合研究,态度极差或研究过程中退出。按照随机数字表法将其分成对照组和研究组,各32例。对照组年龄48~62岁,平均(55.00±7.00)岁;平均病程(4.47±0.30)年。研究组年龄44~63岁,平均(53.50±9.50)岁;平均病程(4.50±0.25)年。两组一般资料比较差异无统计学意义(P>0.05),有可比性。患者及家属同意并签订知情同意书,本院伦理委员会批准此研究。
1.2 方法
(1)术前准备:做好患者及家属的思想准备,同时进行患者心、肝、肾功能的检查,对尿潴留患者留置导尿管并保持有效引流,术前一晚禁食,术晨禁食禁水。手术前一日晚进行灌肠,避免患者术后出现腹胀现象。(2)术中:所有患者在连续硬膜外麻醉后,取膀胱截石位,准备冲洗袋(高于手术台50 cm),冲洗液(生理盐水),利用等离子电切镜(26F,德国STORZ)进行手术治疗,术中维持于60~70 cmH2O进行低压冲洗。对照组采用PKRP治疗,具体操作流程:①经尿道监视器直视下入镜,依次对患者膀胱壁黏膜、双侧输尿管开口位置、膀胱颈、尿道、精阜、前列腺各叶增生情况进行观察。②做出纵行的切割标志沟,从膀胱颈到精阜近端深达被膜,定好起点与止点切除,定点时要满足深度。③在切割标志沟正对侧切出另一条标志沟,达到包膜处,把腺体分割为三叶,按照中叶和两侧叶的顺序切除,若两侧叶增生对手术操作造成严重影响,则先进行两侧叶切除。④必要时可采用剥离方式切除,即沿着前列腺包膜进行增生腺体的剥离,同时将增生腺体前推至膀胱颈1.5~2.0 cm处,阻断其血液供应并切除整修,从而使精阜处呈现圆形的尿道开口。研究组采用TUERP治疗,具体操作流程:①经尿道监视器直视下入镜,依次对患者膀胱壁黏膜、双侧输尿管开口位置、膀胱颈、尿道、精阜、前列腺各叶增生情况进行观察。②利用电切环将前列腺尖部末端的尿道黏膜切断,在精阜前缘做出逐步加深的小型电切创口,以此方式分离增生的腺体组织与包膜组织。③进行中叶逆推,在前列腺尖部侧方分别采用顺时针和逆时针顺着外科包膜将左侧叶与右侧叶剥离,直至将增生腺体360°剥离。④剥离时对纤维黏连带进行电切处理,并对血管断面进行电凝,同时阻断腺体血供。⑤按照自上至下的顺序将已剥离的腺体切碎冲洗并排出体外。(3)术后处理:两组术后立即使用生理盐水进行膀胱持续冲洗,并对冲洗液进行观察,主要包括颜色与其性状,冲洗液温度一般为25 ℃~30 ℃。术后两组均留置导尿管4~6 d,在管道堵塞时,通过无菌注射器进行抽吸处理以保证管道通畅。除此之外,还需做好尿道外口的清洁护理,即选用0.5%的碘伏棉球擦拭,2次/d,同时膀胱水平应在尿袋位置之上,以防后续逆行感染。
1.3 观察指标及评价标准
(1)围手术期指标:比较两组手术时间、术中出血量、膀胱冲洗量、膀胱冲洗时间及住院时间。(2)并发症:术后对两组的并发症进行统计记录,包括术后膀胱痉挛、继发性出血、尿失禁和尿道狭窄。(3)膀胱残余尿量(residual urine volume,RUV)及最大尿流率(Qmax):对比记录两组术前及术后RUV、Qmax。(4)症状严重程度:采用国际前列腺评分(international prostate symptom score,IPSS)对两组患者术前及术后症状严重程度进行判断,该评分满分35分,20~35分为重度,8~19分为中度,0~7分为轻度[3]。(5)生活质量:采用生活质量(quality of life,QOL)评分对两组术前及术后生活质量进行评价,QOL满分6分,数值越高,表明生活质量越差[4]。
1.4 统计学处理
本研究数据采用SPSS 22.0统计学软件进行分析和处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组围手术期指标比较
研究组手术时间、膀胱冲洗时间及住院时间均短于对照组,术中出血量、膀胱冲洗量均少于对照组(P<0.05),见表 1。
表1 两组围手术期指标比较(±s)
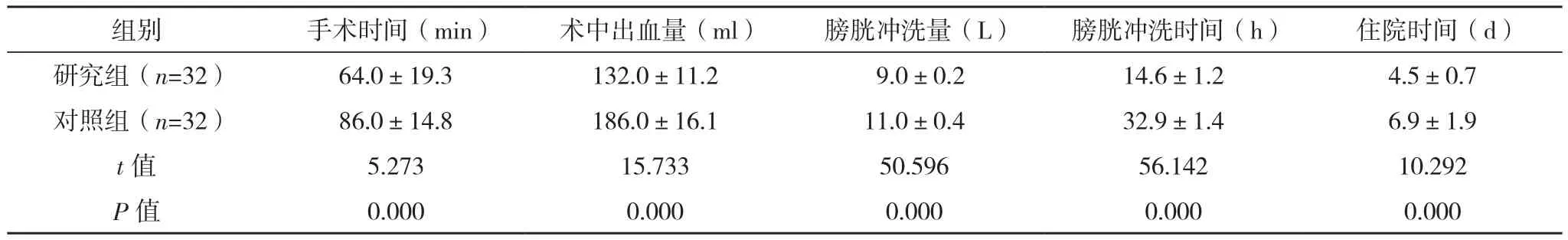
表1 两组围手术期指标比较(±s)
组别 手术时间(min) 术中出血量(ml) 膀胱冲洗量(L) 膀胱冲洗时间(h) 住院时间(d)研究组(n=32) 64.0±19.3 132.0±11.2 9.0±0.2 14.6±1.2 4.5±0.7对照组(n=32) 86.0±14.8 186.0±16.1 11.0±0.4 32.9±1.4 6.9±1.9 t值 5.273 15.733 50.596 56.142 10.292 P值 0.000 0.000 0.000 0.000 0.000
2.2 两组并发症比较
研究组术后膀胱痉挛、继发性出血、尿失禁和尿道狭窄发生率均低于对照组(P<0.05),见表2。
2.3 两组RUV、Qmax、症状严重程度及生活质量比较
术后,研究组Qmax明显大于对照组,研究组RUV和IPSS、QOL评分均低于对照组(P<0.05),见表3。
表3 两组RUV、Qmax、症状严重程度及生活质量比较(±s)
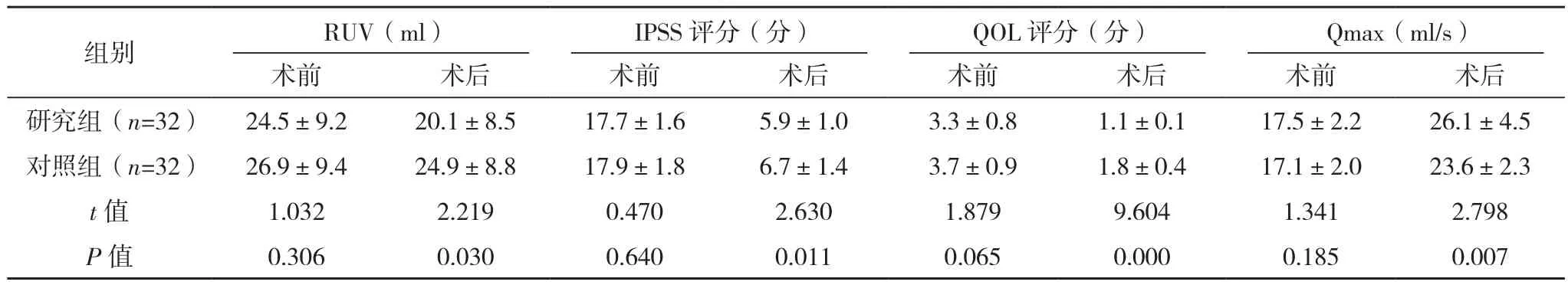
表3 两组RUV、Qmax、症状严重程度及生活质量比较(±s)
组别 RUV(ml)IPSS评分(分)QOL评分(分)Qmax(ml/s)术前 术后 术前 术后 术前 术后 术前 术后研究组(n=32) 24.5±9.2 20.1±8.5 17.7±1.6 5.9±1.0 3.3±0.8 1.1±0.1 17.5±2.2 26.1±4.5对照组(n=32) 26.9±9.4 24.9±8.8 17.9±1.8 6.7±1.4 3.7±0.9 1.8±0.4 17.1±2.0 23.6±2.3 t值 1.032 2.219 0.470 2.630 1.879 9.604 1.341 2.798 P值 0.306 0.030 0.640 0.011 0.065 0.000 0.185 0.007
3 讨论
现代医学中,BPH作为一种多见的男性疾病,其主要临床表现为排尿困难、尿频、尿不净、血尿、泌尿系统感染及遗精等症状,患病后会增加患者生活和社交负担[5]。目前,国内针对BPH的治疗方式包括、药物治疗和手术治疗,然而有研究表明,BPH病症呈现缓慢发展趋势,药物保守治疗仅能相对缓解症状,无法彻底阻止病症发展,所以通过手术方式进行前列腺增生腺体的切除是临床现行最为有效的治疗手段[6]。而在BPH众多的手术方案中,TUERP与PKRP的手术效果相似,同时又均具有术后恢复快,并发症较少等优势,因此二者被广泛应用于BPH的临床治疗。
人体学中将紧靠前列腺前括约肌外的两部分腺体称为前列腺尿道旁移行带,该处是BPH的首发且多发部位,然而由于前列腺包膜的存在使得增生的腺体仅受限于移行带处的相关组织,并且由此产生的压力也会通过包膜组织传递至尿道,增加尿道压力的同时,改变膀胱的相应功能[7]。因此,张曦等[8]在研究后表明,利用等离子体电切镜剥离增生腺体以解决下尿路梗阻症状是治疗BPH的根本。基于此理念,邹火生等[9]在对不同的手术方式进行比较分析后发现,传统的PKRP操作简单,但存在引起患者电解质紊乱、术后组织残留等风险,所以其仅适用于增生腺体体积偏小,患者体质较好,且病症并不严重的情况。而TUERP是在包膜组织的间隙处实现增生腺体组织的完全切除,能够最大限度地减少术后腺体组织残留,减少术中出血量和术后并发症,并且其手术时间与腺体体积大小不存在必然联系,因此对于高危、高龄、大体积腺体增生患者而言,TUERP具有更明显的优势。这一点也在邓振辉[10]的研究中得到体现。邓振辉[10]在研究中指出,相较于PKRP,TUERP可以通过剜除使腺体达到充分游离的指征,并阻断腺体血供。此外,术后进行冲洗液的选取时,生理盐水的选择不仅会使患者避免发生体内电解质紊乱和并发症,也改善了术后Qmax、RUV、IPSS评分和QOL评分等各项指标。一般来说,正常成年人在膀胱排空之后,RUV应当小于10 ml,但由于前列腺增生造成后尿路狭窄,膀胱出口梗阻,排尿困难,所以BPH患者RUV现象严重,同理,尿道狭窄的情况下,患者Qmax也会受到较大影响[11]。除此之外,作为国际公认的判断BPH患者症状严重程度和生活影响程度的最佳手段,IPSS及QOL评分更是代表着BPH患者的术后评价指标[12]。而本次研究发现,研究组手术时间、膀胱冲洗时间及住院时间均短于对照组,术中出血量、膀胱冲洗量均少于对照组(P<0.05)。研究组术后膀胱痉挛、继发性出血、尿失禁和尿道狭窄发生率均低于对照组(P<0.05)。术后,研究组Qmax明显大于对照组,研究组RUV和IPSS、QOL评分均低于对照组(P<0.05)。说明TUERP可以更好地提高患者Qmax,并且降低RUV和IPSS、QOL评分,这正与邓振辉[10]的研究结果相符。分析其原因,还是TUERP兼具精准切割剥离和止血功能,同时更清晰的视野不仅加快了手术时间,更能够减少对患者体内相关组织和神经的损伤程度,从而降低手术为患者带来的各项指标的影响。在BPH的临床应用上,TUERP更具以下优势:第一,前列腺增生腺体体积并不会影响手术操作和时间;第二,手术能使包膜得到完整的保留,可以更加清晰地显示视野下的血管,止血更彻底;第三,在前列腺尖部剥离前,多采用机械钝性操作,有效避免了热电效应对尿道外括约肌造成的损伤;第四,实现了开放性的前列腺摘除效果,复发率较低;第五,减少了术后腺体残留及并发症,同时,术后Qmax、RUV、IPSS评分和QOL评分等各项指标也均得到了改善[13]。但由于本次关于TUERP和PKRP治疗BPH的研究样本数量较小,研究角度不够全面,同时且受人力、经济条件所限,未能对患者进行更长时间的随访,因此后续仍需深入探索手术效果及其带来的影响,以进一步完善手术治疗方案。
综上所述,在BPH生的手术治疗方案中,相较于PKRP,TUERP能够更好改善RUV、Qmax、IPSS、QOL评分,同时减少术后并发症,进而提高术后恢复效果,治疗效果更好,安全性较高,具有推广价值。

