胎盘植入评分<10分孕妇行子宫螺旋式缝合术的应用效果及安全性分析
胡元锋 李晓玲
胎盘植入(placenta accreta,PA)是产科严重并发症之一,主要发生于孕晚期,具有高出血风险和致死率高的特点,在2018年被国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)统称为胎盘植入疾病(placenta accreta spectrum disorders,PAS),由多次分娩、人工流产、引产等宫腔操作所导致,严重影响母婴安全、女性生殖健康[1]。对于胎盘植入孕妇,临床主要以剖宫产手术终止妊娠,但由于术中出血风险较高,术中、术后如何降低其出血情况,进而降低子宫切除率和确保产妇生命健康安全是关键[2]。目前有多种研究和临床实验表明,于胎盘植入手术中采取子宫下段环形缝合术、子宫螺旋式缝合术止血效果良好,但多倾向于胎盘植入评分≥10分者,对于胎盘植入评分<10分手术中的应用目前临床尚存在一定争议[3]。基于此,本研究就黄冈市妇幼保健院(2019年4月-2020年8月)行剖宫产术的胎盘植入评分<10分孕妇采用子宫螺旋式缝合术进行分析比较,现报道如下。
1 资料与方法
1.1 一般资料
将2019年4月-2020年8月本院行剖宫产术的90例分娩前诊断胎盘植入评分<10分孕妇。诊断标准:符合文献[4]诊断标准,(1)胎儿娩出后胎盘剥离不完整或胎儿娩出超过30 min未剥离;(2)胎盘不能于子宫壁自行分离娩出;(3)胎盘与子宫肌层粘连紧密;(4)胎盘持续不下伴有或不伴有阴道出血;(5)B超检查:①胎盘、子宫附着面无清晰界线;②接触面明显可见胎盘内部空隙;③异常血流进入子宫肌层。纳入标准:(1)妊娠20周后>2次影像学检查诊断为胎盘植入;(2)既往有剖宫产术史;(3)胎儿发育正常;(4)胎盘植入评分<10分。排除标准:(1)妊娠孕周<28周;(2)合并凝血功能障碍;(3)徒手剥离使胎盘部分可剥离;(4)有精神病史或认知障碍;(5)多胎妊娠;(6)有脏器功能严重障碍。按照随机数字法划分为对照组和研究组,各45例。两组一般资料比较差异无统计学意义(P>0.05)。有可比性,见表1。患者、家属签署同意书,院内伦理委员批准本研究。
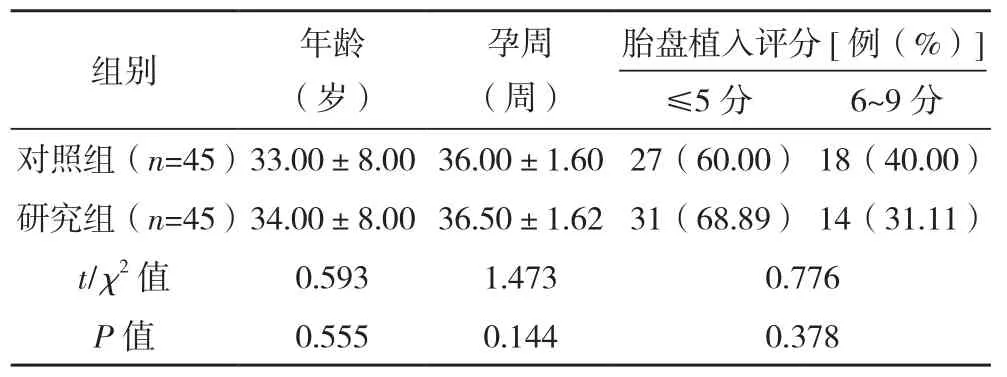
表1 两组一般资料对比
1.2 方法
术前准备:所有患者均于术前排尽尿液,并接受缩宫素、子宫按摩、压迫等基础治疗。(1)所有患者术时避开胎盘组织于子宫下段横行切开,若术中发现胎盘位置较高则于子宫体部纵向切开,将膀胱分离、下推,于两侧阔韧带无血管区打洞引出止血带,娩出胎儿;若发现胎盘位置较低则下推膀胱,将止血带下移至合适位置,确保止血带收紧后可阻断下段出血,将胎儿娩出。(2)在此基础上,对照组行常规“8”字缝合术止血:将胎儿取出后于腹腔外脱出子宫,以温湿纱布包裹,避开输卵管伞部、卵巢采用止血带从后向前捆绑子宫下段,压迫宫腔内球囊进行止血,同时结合子宫动脉上行支结扎治疗止血,并采取无齿环钳夹将切口夹住,于子宫肌层内注射10 U缩宫素,彻底清除胎盘组织。研究组采用子宫螺旋式缝合术止血:胎儿娩出后,将子宫置于腹腔外,无齿环钳钳夹子宫切口,于双侧阔韧带无血管区置入沙氏钳,于子宫下段宫腔内侧面前、后、左、右四个区域内,分别从黏膜面横向往浆膜面、子宫颈(内口平面)至子宫腔(超过活动出血点上缘1 cm处)快速缩窄缝合。由于子宫下段4个区域胎盘附着部位、粘连和植入情况及术中出血状况各不相同,因此以出血最汹涌一侧为缝合起始区域。缝合1个区域结束后密切观察出血情况再确定其他3个区域的缝合,通常缝合1~3个区域,若非必要不缝合第4个区域。(3)两组缝线均采用可吸收缝线,其缝合深度控制以不超过子宫浆膜层为准,若前壁菲薄且与膀胱紧密粘连,尽量避免膀胱黏膜面穿透。(4)去除沙氏钳后,密切观察宫腔面、阴道面,检查子宫颈或子宫腔有无活动性出血,必要时可于子宫内侧(表面)采取补片式缝合法再次加固。(5)术后处理:术后均密切监护两组心电图,并收集所有臀下垫单以称重判断出血量,若术后6 h内出血量超过1 000 ml者,行双侧髂内动脉栓塞术进行止血,若行此术仍无法止血再采取子宫全切除术。注意术中须采取可吸收线进行缝合,缝合结束解开止血带后,若子宫内未发生活动性出血再逐层关闭腹腔。
1.3 观察指标及评价标准
(1)对比两组止血效果、药物用量和手术时间。止血效果包括:有效,有效控制出血情况,子宫收缩恢复正常,各生命体征平稳;无效,出血未得到控制,子宫收缩乏力,改行其他止血措施,生命体征恶化[5]。药物包括缩宫素、卡前列素氨丁三醇。(2)比较两组出血情况。即术中出血量、产后24 h内出血量、输血率和总输血量。(3)比较两组凝血功能指标。所有患者均于术前、术后1 d收集空腹静脉血,以全自动凝血分析仪检测血浆凝血酶时间(thrombin time,TT)、凝血酶原时间(prothrombin time,PT)、活化部分凝血活酶时间(activated partial thromboplastin time,APTT)、纤维蛋白原(fibrinogen,FIB)[6]。(4)比较两组子宫切除率、产后并发症和子宫复旧情况。产后并发症即产后出血、产褥感染和产后发热[7]。
1.4 统计学处理
本研究数据采用SPSS 21.0统计学软件进行分析和处理,计量资料以(±s)表示,采用t检验,计数资料以率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组止血效果、用药情况、手术时间比较
两组术中缩宫素使用情况比较差异无统计学意义(P>0.05);术后,研究组止血有效率高于对照组,且卡前列素氨丁三醇用药和手术时间均优于对照组(P<0.05),见表 2。
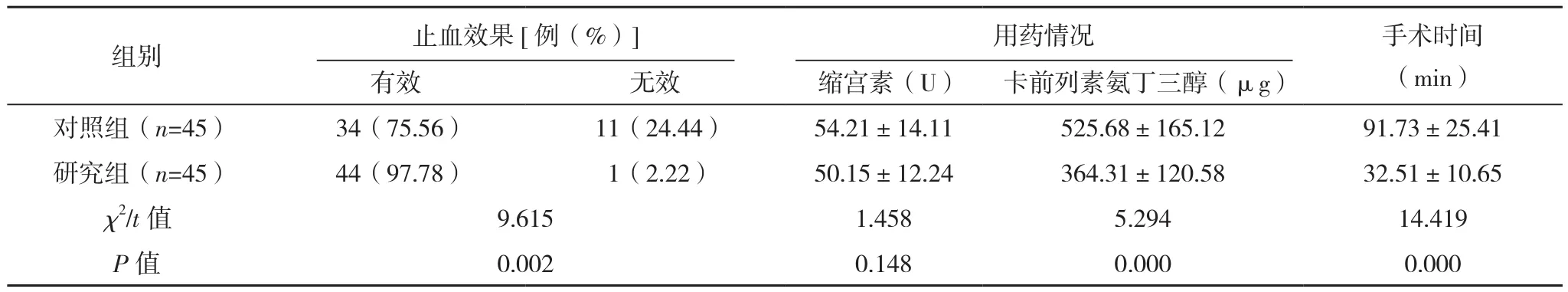
表2 两组止血效果、用药情况、手术时间比较
2.2 出血、输血情况
研究组术中、产后24 h内出血量及输血率均低于对照组(P<0.05),见表3。对照组总输血量(1 198.13±228.56)ml,多于研究组的(935.18±188.74)ml,差异有统计学意义(t=5.030,P=0.000)。
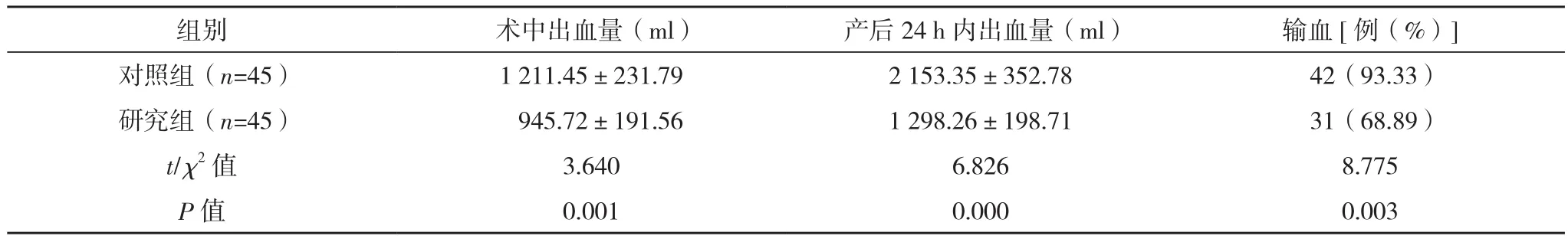
表3 两组出血量、输血率比较
2.3 凝血功能
术前,两组凝血功能指标比较,差异无统计学意义(P>0.05);术后,研究组TT、PT、APTT均低于对照组,而FIB高于对照组(P<0.05),见表4。
表4 两组凝血功能指标比较(±s)
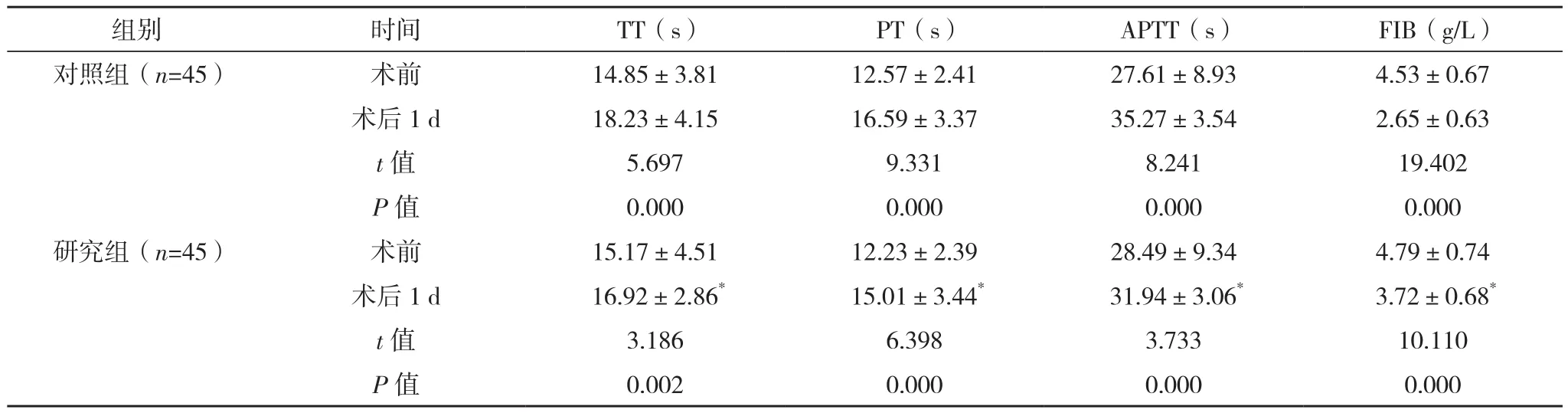
表4 两组凝血功能指标比较(±s)
* 与对照组术后 1 d 比较,P<0.05。
组别 时间 TT(s) PT(s) APTT(s) FIB(g/L)对照组(n=45) 术前 14.85±3.81 12.57±2.41 27.61±8.93 4.53±0.67术后 1 d 18.23±4.15 16.59±3.37 35.27±3.54 2.65±0.63 t值 5.697 9.331 8.241 19.402 P值 0.000 0.000 0.000 0.000研究组(n=45) 术前 15.17±4.51 12.23±2.39 28.49±9.34 4.79±0.74术后1 d 16.92±2.86* 15.01±3.44* 31.94±3.06* 3.72±0.68*t值 3.186 6.398 3.733 10.110 P值 0.002 0.000 0.000 0.000
2.4 子宫相关情况、并发症
术后,研究组子宫切除率、产后发热、术后腹痛和产褥感染发生率均低于对照组,且子宫复旧情况高于对照组(P<0.05),见表5。
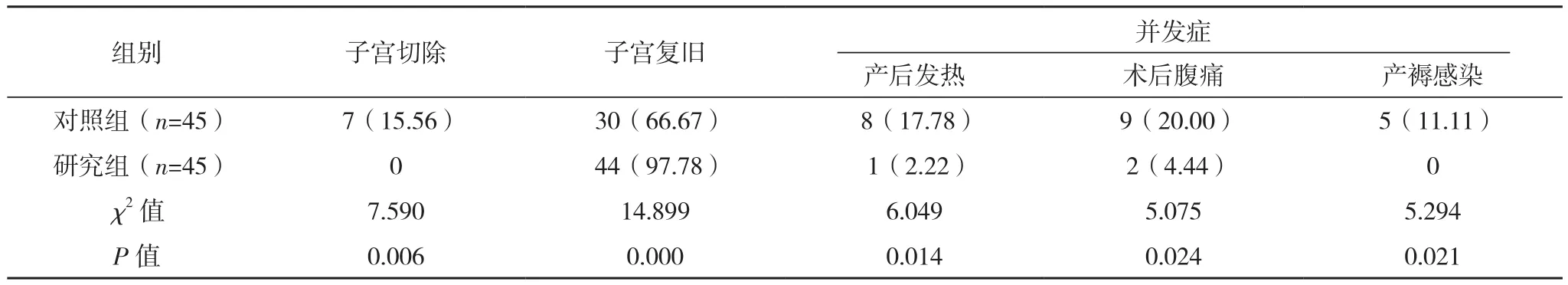
表5 两组子宫相关情况、并发症比较[例(%)]
3 讨论
胎盘植入主要发生机制为创伤性内膜缺陷或原发性蜕膜发育不全等,比如多次刮宫、分娩或子宫畸形、子宫肌瘤和子宫瘢痕等[8]。近年来,胎盘植入呈逐年上升趋势,有相关报道显示,其在过去50年间发生率已增长高达10倍,极易导致产后出血的发生,大大增加子宫切除率和膀胱、肠管损伤的风险[9]。因此,对于胎盘植入而言,如何有效处理产后出血、降低孕产妇死亡率和保留子宫十分关键[10]。
目前,临床对于胎盘植入于术前B超下评分为≥10分产妇,多以腹主动脉球囊等介入治疗对盆腔血管进行阻断,效果确切但需经专业手术设备和具有其检测条件才可进行治疗,不仅费用高昂,且术中放射线可能对母体、胎儿造成一定影响,因而不利于治疗术前胎盘植入评分<10分产妇[11]。对于治疗术前胎盘植入评分<10分产妇,绿色、安全的手术方式是临床医师所寻求的治疗手段。而目前剖宫产术中常用的子宫下段压迫缝合术、环形加压缝合术和B-Lynch缝合术等,虽不直接缝合出血创面,但其可能会由于压迫不全面,出现止血不彻底进而导致止血失败,因此此类缝合术极少用于胎盘植入评分<10分产妇的剖宫产术中[12]。子宫螺旋式缝合术操作简单,可快速有效止血,有研究报道显示,对前置胎盘伴胎盘植入评分<10分产妇采用穿刺引流管捆绑子宫下段并进行子宫下段螺旋式缝合术可降低术中出血和术后并发症发生,其手术安全性较高,但相关单用子宫螺旋式缝合术在胎盘植入评分<10分产妇中应用效果的研究鲜有[13]。对此,本研究对胎盘植入评分<10分产妇采用子宫螺旋式缝合术进行了研究分析。本研究采用子宫螺旋式缝合术操作要点在于:(1)所有操作均于宫腔内侧进行,以其入手缝合,并根据下段宫腔分娩4个区域(前、后、左、右)的不同出血情况进行横向缩窄缝合,其缝合为全部或部分区域;(2)操作简便,直接避免了子宫和膀胱粘连部位广泛渗血;(3)缝合整个子宫下段创面,且不影响子宫颈形态,有利于宫腔解剖形态恢复正常;(4)对出血区域直接缝扎,不影响实施补充止血方案。本研究结果显示,两组术中使用缩宫素情况比较差异无统计学意义(P>0.05);研究组止血有效率明显高于对照组,卡前列素氨丁三醇用药情况、手术时间均较对照组明显更优(P<0.05)。提示子宫螺旋式缝合术止血效果良好,可降低术中使用促宫缩药,缩短手术时间。分析其因可能是由于缝合时其深度为子宫肌层-浆膜层间,以往返加固快速有效挤压子宫壁血管,减少血流、关闭血窦,并对薄弱子宫下段肌层、子宫下段形态进行加固和恢复,进而达到快速止血和缩短手术时间的作用[14-15]。研究结果显示,研究组术中、产后24 h内出血量和总输血量及输血率均较对照组更低(P<0.05)。提示子宫螺旋式缝合术可明显减少剖宫产术中出血、输血量和输血率。可能是由于子宫螺旋式缝合术无须下推膀胱,同时避免了因下推膀胱过程中导致的创面渗血,和术中对膀胱、肠管等周围脏器的损伤[16-17]。本次研究结果显示,研究组术后TT、PT、APTT均低于对照组,而FIB高于对照组;提示子宫螺旋式缝合术可降低手术对产妇的凝血功能的影响,其原因为研究组的出血量更少,故术后研究组产妇的凝血功能异常程度更低[18-19]。研究结果显示,研究组子宫复旧率较对照组明显更高,且子宫切除率、产后发热、术后腹痛和产褥感染发生率均较对照组更低(P<0.05)。提示采取子宫缝合术临床预后较好,可明显降低术后并发症的发生。可能是由于缝合呈放射状,以子宫颈内口附近自子宫下段往宫体部进行缝合,子宫颈口通畅且不影响其形态,并彻底清除胎盘组织,有助于产褥期恢复,进而降低产后并发症和成功保留了子宫[20]。这可能也是研究组所有产妇成功保留了子宫的原因。表明子宫螺旋式缝合术应用于胎盘植入评分<10分产妇的剖宫产术中,止血效果确切,可明显降低术后并发症,操作简单。但由于此术式只针对胎盘植入评分<10分产妇,因而对于胎盘植入评分≥10分产妇和再次妊娠产妇的应用效果,还需进一步研究和证实。
综合上述,胎盘植入评分<10分行剖宫产术产妇采取子宫螺旋式缝合术止血效果快速、理想,可有效缩短手术时间、减少药物使用,是一种经济、有效、安全性高的止血术式,值得临床推广和应用。

