胰岛素泵在30例1型糖尿病合并酮症酸中毒患儿急救期的应用效果
曹嘉玲
福建医科大学附属协和医院,福建福州 350001
当前发展中,我国1型糖尿病患儿的发病率相对较低,约为0.6/10万。但因为我国人口基数较大,虽然发病人数占较低,但实际人数也在100万以上。此疾病的发生,对患儿生命健康威胁性较大,患儿发病初期通常无显著特征,临床误诊率较高。病情逐渐发展后,患儿表现出电解质紊乱、酮尿、脱水、高血糖和高血酮等症状,如果不能给予患儿及时治疗,则很容易导致患儿死亡。糖尿病酮症酸中毒是临床常见的危重症疾病,不仅发病率较高,患儿的病死率也相对较高,对患儿展开急救是治疗工作中的重要内容,而此过程中采用胰岛素对患儿血糖水平进行合理控制很有必要。在此基础上,将胰岛素泵进行应用可提高血糖控制效果,促进患儿恢复[1-5]。基于此,本研究以福建医科大学附属协和医院2015年1月—2021年12月接收的60例1型 糖 尿病合并酮症酸中毒患儿为例,分别应用胰岛素泵和胰岛素静脉滴注,探究其临床应用效果。现报道如下。
1 资料与方法
1.1 一般资料
本研究共选取本院患儿60例为研究对象,均为1型糖尿病合并酮症酸中毒患儿,在急诊治疗过程中应用不同胰岛素使用方法,将患儿分为研究组和对照组,每组30例。研究组男16例,女14例;年龄1~14岁,平均(7.66±3.23)岁。对照组男17例,女13例;年龄2~14岁,平均(7.34±3.54)岁。两组患儿一般资料比较,差异无统计学意义(P>0.05),具有可比性。患儿家属均对本研究知情,并同意参与配合研究开展;本研究经医院伦理委员会批准。
1.2 纳入与排除标准
纳入标准:符合1型糖尿病的诊断标准;HCO3-在15 mmol/L以下,pH值在7.3以下,且尿酮结果显示为阳性[6-7]。
排除标准:合并消化出血患儿;其他原因的酮症酸中毒患儿;存在精神病史或家族遗传史患儿;配合依从性差,中途退出研究工作患儿。
1.3 方法
两组患儿均给予常规基础治疗,包括入院后输氧治疗、心电图监测血压、心率等变化,先后给予电解质、血气、血糖等检查,全面评估患儿酸中毒程度。在此基础上,给予对照组患儿小剂量胰岛素(国药准字H22021244,规格:10 mL:400 U)静脉滴注治疗以改善患儿的酸中毒症状。监测患儿血糖,当血糖水平控制在13.9 mmol/L以下时,在患儿静滴液体中加入3 g葡萄糖与1 U胰岛素的混合液,患儿尿酮体转阴后可停止给药。
研究组患儿在给予常规急诊治疗基础上应用胰岛素泵,胰岛素注射液皮下持续注射,给药速度控制在0.1 U/(kg·h),在观察到其酸中毒症状改善、且患儿的尿酮体转阴后,则给予患儿常规基础量治疗。
1.4 观察指标
比较两组患儿血糖情况,主要对比治疗前和治疗后空腹血糖和餐后2 h血糖值。
比较各项恢复指标,主要包括血酮体恢复时间、尿酮体恢复时间、血糖达标时间和患儿住院时间。其中血酮体和尿糖的测量需要从患儿实际情况出发,叮嘱患儿每2小时排尿1次,随后检测尿酮体和尿糖。血酮体值达到0.6 mmol/L以下时表示患儿血酮体恢复正常。
比较两组患儿低血糖发生情况,需要每2小时采集1次患儿末梢血,测定血糖。血糖在3.9 mmol/L以下表示患儿存在低血糖症状[8-9]。
1.5 统计方法
采用SPSS 21.0统计学软件对数据进行分析,计量资料经检验符合正态分布,采用(±s)表示,进行t检验;计数资料采用[n(%)]表示,进行χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组血糖值变化比较
治疗前,两组血糖指标比较,差异无统计学意义(P>0.05);治疗后,各项血糖指标均得以下降,研究组患儿空腹血糖和餐后2 h血糖值较对照组更低,差异有统计学意义(P<0.05),见表1。
表1 两组患者治疗前后血糖值变化对比[(±s),mmol/L]
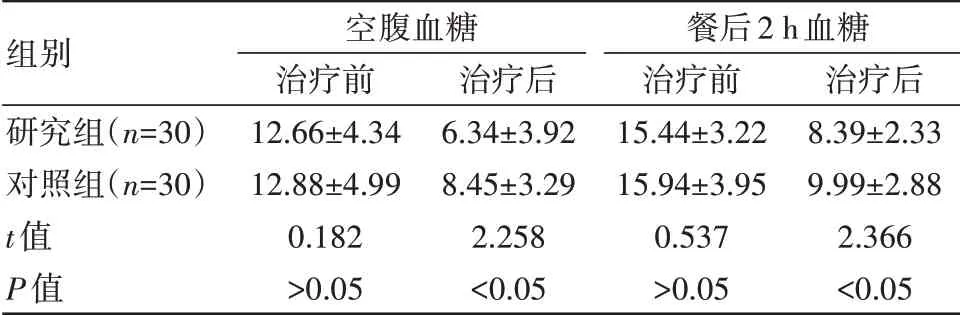
表1 两组患者治疗前后血糖值变化对比[(±s),mmol/L]
组别研究组(n=30)对照组(n=30)t值P值空腹血糖治疗前12.66±4.34 12.88±4.99 0.182>0.05治疗后6.34±3.92 8.45±3.29 2.258<0.05餐后2 h血糖治疗前15.44±3.22 15.94±3.95 0.537>0.05治疗后8.39±2.33 9.99±2.88 2.366<0.05
2.2 两组各项指标恢复时间对比
研究组患儿尿酮体恢复时间、血酮体恢复时间和住院时间均比对照组低,差异有统计学意义(P<0.05);两组患儿血糖达标时间比较,差异无统计学意义(P>0.05),见表2。
表2 两组患儿各项恢复指标情况比较(±s)
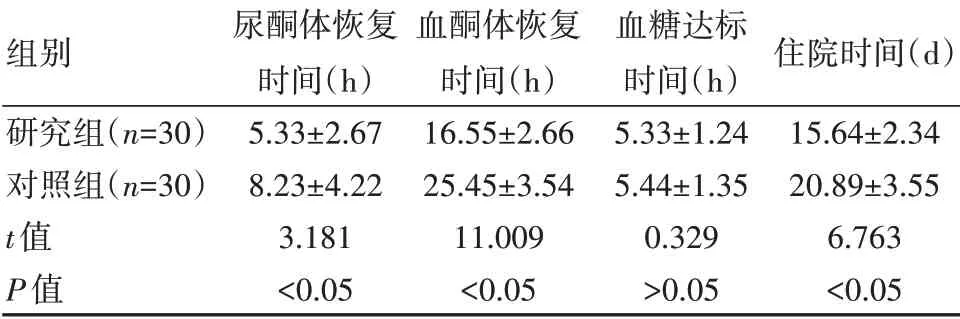
表2 两组患儿各项恢复指标情况比较(±s)
组别研究组(n=30)对照组(n=30)t值P值尿酮体恢复时间(h)5.33±2.67 8.23±4.22 3.181<0.05血酮体恢复时间(h)16.55±2.66 25.45±3.54 11.009<0.05血糖达标时间(h)5.33±1.24 5.44±1.35 0.329>0.05住院时间(d)15.64±2.34 20.89±3.55 6.763<0.05
2.3 两组低血糖发生情况对比
研究组低血糖发生率为6.67%,低于对照组的30.00%,差异有统计学意义(P<0.05),见表3。

表3 两组患儿低血糖发生情况比较
3 讨论
儿童1型糖尿病属于一种临床常见的疾病,主要指胰岛素依赖型糖尿病,临床当前尚不明确导致患儿发病的主要因素,通常认为是患儿自身存在多种自身免疫性疾病所导致,与遗传因素、环境因素和病毒感染等相关。相关研究结果显示,具有阳性家族史的糖尿病患儿发生率为40.0%左右,在双卵双胞胎中其发病一致性约为50.0%,90%~98%的糖尿病患儿具有DR3、DR4抗原或两者并存,其结果表明遗传是导致此病发生的最主要因素。也有数据表明,存在风疹、腮腺炎和柯萨奇等感染性疾病患儿的糖尿病发病率也较无病儿童发病率高。表明在患儿自身免疫反应较低时,更容易导致患儿出现胰岛素细胞损伤和破坏,进而出现各种综合征,引诱患儿发病,发病后常表现出多饮、多食、多尿和体质量下降等不良情况[10-14]。
一般情况下,儿童糖尿病可分为1型糖尿病和2型糖尿病,前者发病率较高,约为整体的98.00%。此疾病高发年龄为5~6岁和11~13岁,其中3岁以下儿童发病的概率仅为3%左右,婴幼儿的发病率则更低。一般情况下,儿童发病年龄越小,其出现酮症酸中毒的比例越高,年龄在5岁以下的儿童并发酮症酸中毒的概率约为74.5%,而婴儿发病率则高达83.0%。1型糖尿病合并酮症酸中毒患儿的临床表现较为复杂,通常会出现合并全身系统并发症等情况,且患儿发病早期并无显著异常,随着病情的持续推进,患儿会表现出呼吸困难和消化神经系统表现,伴随腹泻、腹痛、食欲不振和恶心等症状。临床容易误诊为支气管炎和肺炎等,一旦治疗不及时,则容易危及患儿生命安全。因此,给予患儿积极有效的治疗尤为重要。
目前临床该病患儿治疗时主要是应用小剂量胰岛素,但此方法难以获得较高的临床效果。随着我国医学技术发展的不断推进,胰岛素泵得以应用。胰岛素泵可模拟人体自身生理胰腺分泌功能,内部固化的计算机芯片可严格控制胰岛素输入剂量和输注时间,促进胰岛素经过皮下脂肪被迅速吸收,使药物作用充分发挥,实现对患儿血糖、血脂和蛋白质代谢紊乱的改善,纠正DKA,效果显著。在实际发展中,医生可根据患儿实际情况,合理调整胰岛素使用剂量,不断促进糖尿病患儿的血糖和糖化血红蛋白质接近正常值,保证及时为患儿补充胰岛素,减少患儿出现低血糖的风险。从目前发展情况来看,我国很多学者都提出胰岛素在糖尿病合并酮症酸中毒患儿中的应用效果显著,并在研究中证实其临床价值[15-18]。
本研究主要以本院1型糖尿病合并酮症酸中毒患儿为例,应用胰岛素泵和胰岛素静脉滴注。结果显示,治疗前,两组血糖水平比较,差异无统计学意义(P>0.05);治疗后,各项血糖指标均得以下降,研究组患儿的空腹血糖和餐后2 h血糖值分别为(6.34±3.92)mmol/L和(8.39±2.33)mmol/L,均低于对照组(P<0.05)。研究组患儿尿酮体恢复时间、血酮体恢复时间和住院时间分别为(5.33±2.67)h、(16.55±2.66)h和(15.64±2.34)d,均比对照组低(P<0.05),研究组患儿的血糖指标达标时间为(5.33±1.24)h,与对照组的(5.44±1.35)h比较,差异无统计学意义(P>0.05)。研究组患儿中出现低血糖例数2例,对照组9例,两组对应低血糖发生率分别为6.67%和30.00%,研究组发生率更低(P<0.05)。证实胰岛素泵在糖尿病合并酮症酸中毒患儿中的临床价值较高。
综上所述,将胰岛素泵应用在1型糖尿病合并酮症酸中毒患儿急救过程中其效果显著,可合理控制患儿血糖水平,促进患儿各项身体指标的恢复,提高临床效果,保证患儿生命安全,减少低血糖发生率。

