生活方式医学:起源与进展
董文咏,李 毅,张万良,苗豫东,刘 敏
1.郑州大学人民医院高血压科,河南 郑州 450003;2.郑州大学公共卫生学院,河南 郑州 450000
随着生活方式的改变和人口快速老龄化,慢性非传染性疾病(以下简称慢病)防控已经成为我国社会经济发展的沉重负担。据世界银行测算,中国每年约1 030 万各种因素导致的死亡中,慢病所占比例超过80%,慢病在疾病负担中所占比重为68.6%;2010—2030年,中国40岁以上人群中,慢病患者人数将增长2~3倍[1]。在卫生经济成本不堪重负的整体背景下,我国亟须突破慢病防控中对医药新技术的过度依赖,建立经济合理、优质高效、符合国情的体制机制和新型防控体系。在西方国家,生活方式医学悄然兴起,被认为是提高慢病患者生活质量并兼顾降低医疗费用的新兴医学学科。生活方式医学在我国尚无系统化研究。本文即对生活方式医学的起源、学科内涵、临床应用及社会传播进展进行探讨。
一、生活方式医学的起源
(一)生活方式医学兴起的背景
得益于社会经济和医药新技术的快速发展,全球人均寿命、孕产妇死亡率以及新生儿死亡率等反映人群整体健康水平的指标不断改善。但以肿瘤、心血管疾病、脂代谢异常类疾病、精神疾病等为代表的慢病发病率和患病率越来越高,其中一部分群体长期处于多病共存、生活质量低下状态(图1)[2-3]。加之慢病防控严重依赖医药新技术,使医疗费用过快上涨。以美国为例,美国每年的医疗开支高达3 万亿美元,占到国内生产总值(GDP)的17.6%,其中82%的医疗支出用于慢病的治疗[4-5]。发展中国家情况同样不容乐观,以中国为例,慢病发病率直线上升,心脑血管疾病和肿瘤占据了超过75%的死亡原因,医保基金不堪重负,医疗控费压力巨大[6]。在保障健康和控制费用双重需求的冲击下,医学向成本低廉且优质高效方向发展,已经成为全球卫生改革的一种共识。
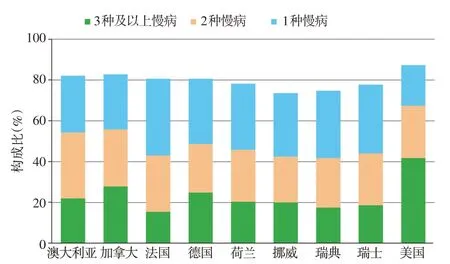
图1 老龄人口多病共存现况
大量证据显示,绝大多数慢病是由不健康的生活方式造成的[7-10]。伴随着全球经济发展的巨大成就,人们的生活方式和环境已经发生了根本性的改变,表现为生活条件城镇化、膳食结构失调、缺乏规律运动、久坐、心理压力大以及环境污染等。在这些不健康生活方式导致的慢病中,超过80%可以通过强化健康生活方式加以缓解、治疗乃至治愈[11-12]。在这种情形下,生活方式医学蓬勃兴起,与癌症免疫学、专值夜班诊疗、临床信息学和远程医疗一起,被列为美国五大新兴医学专科[13]。
(二)生活方式医学的发展
早在2 500年前,希腊医学家希波克拉底就提出“健康来源于少食、多劳”;与之同时代的孔子也提出生活的“中庸之道”,传统中医的“治未病理论”也广为流传。近现代的循证医学研究在20世纪70年代发现了吸烟与肺癌的关系,以及不良饮食习惯与心血管病的关系,开启了生活方式医学的现代化研究进程。同期,美国最著名的心脏科先驱Michael Debakey 教授与他的学生Dean Ornish 发现,强化生活方式的改变可以有效地改善心肌供血功能,自此Dean Ornish 开始了长达40年的研究。1989年,生活方式医学(lifestyle medicine)被正式提出,1999年,生活方式医学的第一部专著正式出版。随着大量研究证据的积累,医学界对生活方式与疾病的关系形成了越来越多的共识,生活方式医学干预开始独立成为临床治疗方案。2011年,美国联邦医保正式纳入第一个基于生活方式医学干预的非药物非手术治疗心脑血管疾病的项目[14]。
二、生活方式医学学科内涵
(一)生活方式医学与传统医学的比较
生活方式医学与传统医学有诸多不同。总体来说,在慢病预防和治疗过程中,传统医学是将“临床治疗生活化”,患者在日常生活中时刻不能离开临床药物和技术的支持,这些临床治疗方案往往一直伴随慢病患者。生活方式医学是将“生活方式临床化”,患者通过在临床接受强化生活方式干预,建立基于循证医学的健康生活方式(表1),逐步恢复并持续保持健康状态[15-18]。

表1 生活方式医学健康生活方式的10个维度
具体而言,传统医学以症状评估和疾病诊断为重心,临床医生借助诊断治疗技术和药品器械,在患者的配合下完成疾病的治疗。而生活方式医学以发现生活方式致病原因为重心,由专业医疗团队以最新循证医学的研究成果,采取个体化、多学科整合、非药物、非手术的方式,强化患者健康生活方式(表2),实现疾病预防和康复[14]。

表2 传统医学与生活方式医学的异同辨析
(二)生活方式医学与其他医学学科的比较
作为一门新兴医学学科,生活方式医学与预防医学、个体化医学和整合医学等学科的目标有一定的重叠,但学科的理念以及实践方式又有着明显差别。生活方式医学基于循证医学的强化生活方式的评价和干预,使患者及健康人建立健康的生活方式,从而提升健康素养、预防疾病和科学有效管理慢病。预防医学主要关注个体、社区以及特定人群的健康,目标是保护、促进和维持健康,以及防止疾病、伤残和死亡。个性化医学主要根据患者生物基因特征,为患者量身定制预防和治疗措施。整合医学以临床治疗为导向,综合考虑整个人的身体、精神以及生活方式,通过建立医生患者间良好的治疗关系,实施所有适当、传统和替代的治疗方法,达到疾病向好转归的目标[19]。
三、生活方式医学临床应用
(一)临床医生生活方式医学处置能力
生活方式医学对慢病患者持续的生活方式干预主要在门诊进行[19]。能提供生活方式医学干预的医生群体十分广泛,包括全科医生,以及康复医学、精神专科医生。除具备基本的执业资质外,临床医生实施强化生活方式干预还需要具备以下五个方面的能力[20]。
1.领导力
推动健康生活方式成为临床治疗、疾病预防和健康促进的基础,使不同健康状况的人群坚信强化生活方式干预是最有效最廉价的治疗方案。激发组织、群体、个人所具有的改变行为的潜能,推动健康生活方式的全民覆盖。
2.循证医学知识
通过循证,掌握各类健康生活方式对良好健康结果的积极作用;设计出适合的路径,使医生和患者及其家庭紧密协作,共同推动患者健康生活方式的形成与维持。
3.健康评估技术
有计划地评估并收集患者生理、心理和社会适应状态的健康资料,例如体重指数(BMI)、睡眠、饮食、吸烟、饮酒、心理、人际关系状况和工作压力等。通过对健康资料系统全面地分析,判断服务对象总体健康状况,发现生活方式相关的健康状况,从而明确强化生活方式干预的出发点。
4.基于生活方式改变的慢病管理能力
医生应与患者及其家庭建立紧密的互信关系,提高患者及其家庭的自我管理能力,共同研究确定基于循证医学的切实可行的生活方式医学处方。医生应具备良好的重新衡量或减少药物使用量的判断能力,例如对接受生活方式干预的糖尿病患者,必要时可减少其胰岛素的使用剂量。对于某些病例,对患者实施生活方式干预结合使用药物可使效果更佳,如除了开展吸烟量的随访外,安非他酮可以帮助有烟瘾的人戒烟[21]。
5.社区健康危险因素和促进因素评估能力
建立多学科、跨层级的服务团队,开展社区层面健康危险因素和促进因素的评估,包括自然环境(气候、噪音、辐射、环境污染等)、社会环境(经济、文化、安全等)和健康保障设施(服务体系、医疗机构、运动场所)等。
(二)生活方式医学的临床价值
生活方式医学在提高绝大多数慢病患者健康结局、兼顾控制医疗费用方面,具有无可替代的优势。越来越多的证据显示,只通过强化生活方式干预,或者通过生活方式干预结合最小限度的医药卫生技术利用,就可以让慢病患者长期处于良好的生活质量状态。这些疾病包括心血管疾病、癌症、下呼吸道疾病、中风、糖尿病、肥胖症、高血压、高脂血症以及意外伤害等(表3)[22-23]。

表3 生活方式医学单独干预有效的疾病
四、生活方式医学的社会传播进展
鉴于生活方式医学在慢病防控领域的独特优势,许多发达国家和地区已经开始尝试建立生活方式医学研究和应用体系,一些代表性的组织有:欧洲生活方式医学组织、美国生活方式医学会、美国生活方式医学院、澳大利亚生活方式医学协会、英国营养与生活方式医学协会、亚洲生活方式医学会、中华生活方式医学会(香港)。众多高水平大学,如哈佛大学、约翰斯·霍普金斯大学、多恩学院等已经开展了生活方式医学的科学研究和教育培训,极大地支持了生活方式医学的推广普及。《生活方式医学杂志》(Lifestyle Medicine)创刊已有十多年,在推动生活方式医学理念、应用和科学研究的全球化进程中发挥着越来越大的作用。生活方式医学的创始人之一Dean Ornish 创办了生活方式医学门户网站,致力于生活方式医学理念推广、项目设计和资质认证工作(表4)。

表4 推动生活方式医学传播的专业组织、学术机构和专业期刊
五、结语
作为一门新兴医学学科,生活方式医学与预防医学、个体化医学及整合医学有着显著学科属性差异。提供生活方式医学处方的医生群体普遍存在,但需具备专业资质。生活方式医学一方面丰富了我国医学体系,是对当代医学主要依赖医药卫生技术开展治疗的方法论层面的革新;另一方面为我国未来医学的发展指出了新的方向,慢病人群生活质量低下、医疗花费过高是我国医学发展面临的问题,而生活方式医学主要在这两方面同时发挥积极作用,对慢病管理以及降低医疗费用具有一定的启示。因而无论是发达国家还是发展中国家,均应重视生活方式医学相关的政策研究,在临床应用及其规范化、教育培训、科学研究及产业化方面,构建适于本土健康需求的生活方式医学体系。

